Специфично оштетување на бубрезите кај дијабетичари, тоа е дијабетична нефропатија: класификација по фази и нивни карактеристични симптоми
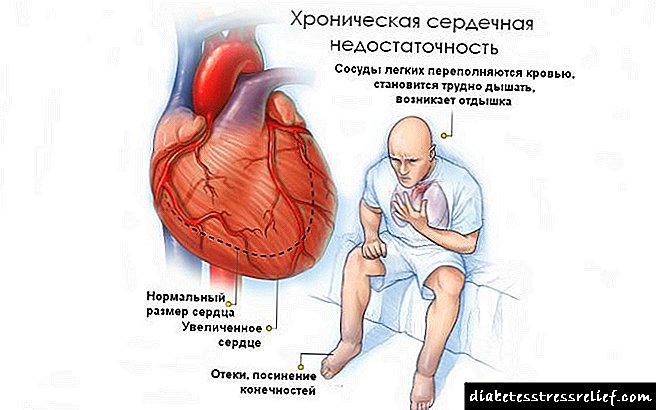
Дијабетична нефропатија (ДН) е специфично оштетување на бубрезите кај дијабетес, придружено со формирање на нодуларна или дифузна гломерулосклероза, чии терминални фази се карактеризираат со хронична бубрежна инсуфициенција.
Низ целиот свет, НАМ и како резултат на CRF се водечка причина за смртност кај пациенти со дијабетес тип 1. Кај пациенти со дијабетес тип 2., НФ е на второто место меѓу причините за смрт по ЦВБ. Во САД и Јапонија, НАМ го зазема првото место кај сите заболувања во бубрезите (35-45%), имајќи раселени примарни бубрежни заболувања како што се гломерулонефритис, пиелонефритис, полицистично заболување на бубрезите и други на 2-3-та позиција. Во Европа " епидемија “НАМ е помалку заканувачка, но стабилно се одржува на ниво од 20-25% од потребата за екстракорпорална третман на бубрежна инсуфициенција. Во Русија, прашањата за помагање на пациенти со дијабетес во фаза на терминална хронична бубрежна инсуфициенција (ESRD) се екстремно акутни.
Според Државниот регистар на пациенти со дијабетес за 2002 година, само 18 од 89 региони и региони на Русија барем делумно им овозможуваат на пациентите со дијабетес методи за замена за третирање на бубрежна инсуфициенција: хемодијализа, поретко перитонеална дијализа и во единечни центри трансплантација на бубрег. Според рускиот регистар на пациенти со хронична бубрежна инсуфициенција во 2002 година, само 5-7% од местата за дијализа во Русија се окупирани од пациенти со дијабетес, иако реалната потреба за дијализа терапија кај овие пациенти не е инфериорна во однос на развиените земји во Европа.
Класификација на дијабетична нефропатија
Според современата класификација на НАМ, одобрена од Министерството за здравство на Русија во 2000 година, се разликуваат нејзините следни фази:
- бината на УИА,
- фаза ПУ со зачувана функција на бубрезите што ослободуваат од азот,
- стадиум на хронична бубрежна инсуфициенција.
Фазата на УИА се карактеризира со екскреција на уринарниот албумин од 30 до 300 мг на ден (или концентрација на албумин во утринската урина од 20 до 200 мг / мл). Во исто време, стапката на гломерна филтрација (ГФР) останува во рамките на нормалните вредности, азотната екскреторна функција на бубрезите е нормална, нивото на крвниот притисок е обично нормално за дијабетес тип 1 и може да се зголеми за дијабетес тип 2. Со навремено лекување, оваа фаза на оштетување на бубрезите може да биде реверзибилна.
Фазата ПУ се карактеризира со екскреција на албумин со урина повеќе од 300 мг на ден или протеини повеќе од 0,5 g на ден. Во исто време, постојан пад на GFR започнува со стапка од 10-12 ml / мин / година и се развива постојана хипертензија. Кај 30% од пациентите постои класичен нефротски синдром со PU повеќе од 3,5 g на ден, хипоалбуминемија, хиперхолестеролемија, хипертензија, едем на долните екстремитети. Во исто време, серумскиот креатинин и уреа може да останат во нормални вредности. Активниот третман на оваа фаза на DN може да го инхибира прогресивното намалување на GFR долго време, одложувајќи го почетокот на хронична бубрежна инсуфициенција.
Фазата на хронична бубрежна инсуфициенција се дијагностицира со намалување на GFR под 89 ml / min / 1,73 м2 (класификација на фази на хронична бубрежна патологија K / DOQI). Во исто време, протеинурија е зачувана, се крева нивото на серумскиот креатинин и уреа. Тежината на хипертензијата се зголемува. Со намалување на GFR од помалку од 15 ml / min / 1,73 м2, ESRD развива што е некомпатибилно со животот и бара терапија со бубрежна замена (хемодијализа, перитонеална дијализа или трансплантација на бубрег).
Механизмот на развој на ДН
Главните механизми за развој на дијабетично оштетување на бубрезите се поврзани со влијанието на метаболички и хемодинамски фактори.
| Метаболички | Хипергликемија Хиперлипидемија |
| Хемодинамика | Интракубуларна хипертензија Аг |
Хиперлипидемија е уште еден метаболен фактор за прогресија на дијабетична нефропатија. J. F. Moorhead и J. Diamond воспоставиле целосна аналогија помеѓу формирањето на нефросклероза (гломерулосклероза) и механизмот на развој на васкуларна атеросклероза. Оксидираниот ЛДЛ продира низ оштетениот ендотел на гломеруларните капилари, се заробени од месанџалните клетки со формирање на клетки од пена, околу кои почнуваат да се формираат колагенски влакна.
Интрастеларната хипертензија (висок хидрауличен притисок во капиларите на бубрежната гломерула) е водечки хемодинамски фактор во прогресијата на дијабетична нефропатија. Хипотезата за улогата на „хидрауличен стрес“ во патологија на бубрезите кај дијабетес за прв пат беше изнесена во осумдесеттите години од минатиот век од страна на T. Hostetter и V. M. Brenner и последователно беше потврдена во експериментални и клинички студии. Остана нејасно која е причината за формирањето на овој „хидрауличен стрес“ во гломерулите на бубрезите кај дијабетес? Одговорот на ова прашање беше добиен - висока активност на бубрежна АСД, имено висока активност на бубрежна АТ II. Токму овој вазоактивен хормон игра клучна улога во нарушената интраренална хемодинамика и развој на структурни промени во бубрежното ткиво кај дијабетес.
Хипертензија, која се појавува втор пат како резултат на оштетување на бубрезите во дијабетисот, во подоцнежните фази станува најмоќен фактор во прогресијата на бубрежната патологија, јачината на неговите штетни ефекти е многу пати поголема од влијанието на метаболичкиот фактор (хипергликемија и хиперлипидемија).
5 фази на дијабетична нефропатија
Компликациите на дијабетес се од особено загриженост. Дијабетична нефропатија (гломеруларна микроангиопатија) е доцна компликација на дијабетес, кој е често фатален и се јавува кај 75% од дијабетичарите.
Смртноста од дијабетична нефропатија е прва кај дијабетес тип 1 и втора во дијабетес тип 2, особено кога компликацијата се однесува на кардиоваскуларниот систем.
Интересно е што нефропатијата се развива многу почесто кај мажите и адолесцентите со дијабетес тип 1 отколку кај деца под 10 години.
Компликации
Кај дијабетична нефропатија се зафатени садовите на бубрезите, артериите, артериолите, гломерулите и тубулите. Патологијата предизвикува нарушено јаглени хидрати и липидна рамнотежа. Најчеста појава е:
Дијабетична нефропатија во историјата на болеста се дијагностицира како хронично заболување на бубрезите (CKD) со спецификација на фазата на компликација.
Патологијата за дијабетес мелитус го има следниов код според ICD-10 (Меѓународна класификација на болести на 10-та ревизија):
Дијабетична нефропатија: симптоми, фази, третман

Опасноста од дијабетична нефропатија се должи на фактот дека патологијата не се манифестира клинички долго време, стабилно менувајќи ја бубрежната архитектоника.
Честопати поплаките се појавуваат веќе во завршна фаза, кога болеста е неизлечива за конзервативна терапија
Дијабетична нефропатија е една од најпознатите негативни за прогнозата на болеста особено и опасна по живот компликација на дијабетес мелитус.
Оваа варијанта на оштетување на бубрежното ткиво е главната причина за трансплантација на бубрег во развиените земји, забележана кај 30-50% од пациентите со дијабетес тип 1 и 15-25% од пациенти со дијабетес тип 2.
Фази на болеста
Од 1983 година, класификацијата според фазите на дијабетична нефропатија се изведува според Могенсен.
Компликацијата на дијабетес тип 1 е подобро проучена, бидејќи времето на појава на патологијата може да се утврди доста точно.
Промени во бубрезите со дијабетична нефропатија
Клиничката слика на компликацијата на почетокот нема изразени симптоми и пациентот не забележува нејзина појава многу години, сè до појавата на бубрежна инсуфициенција.
Следниве фази на патологија.
1. Хиперфункција на бубрезите
Претходно се веруваше дека гломеруларна микроангиопатија се развива по 5 години откривање на дијабетес тип 1. Сепак, современата медицина овозможува да се открие присуството на патолошки промени кои влијаат на гломерулите од моментот на нејзина манифестација. Надворешни знаци, како и синдром на едематозен, отсуствуваат. Во овој случај, протеините во урината се во нормални количини, а крвниот притисок нема значителни отстапувања.
Ако нивото на гликемија се искачи над 13-14 mmol / l, се појавува линеарно намалување на стапката на филтрација.
Кога дијабетесот е добро компензиран, ГФР се нормализира.
Ако се открие дијабетес мелитус тип 1, кога инсулинската терапија е пропишана со задоцнување, можни се неповратни промени во бубрезите и постојано зголемена стапка на филтрација.
2. Структурни промени
Овој период не е прикажан со симптоми. Покрај патолошките знаци својствени во фаза 1 на процесот, се забележуваат иницијални структурни промени во ткивото на бубрезите:
3. Дијабетична нефропатија
Претставува последната латентна фаза на дијабетична нефропатија. Практично нема специјални симптоми. Текот на сцената се јавува со нормална или малку покачена SCFE и зголемена бубрежна циркулација на крвта. Покрај тоа:
Четвртиот или стадиумот на микроалбуминурија (30-300 мг / ден) се забележува 5 години по почетокот на дијабетесот.
Првите три фази на дијабетична нефропатија се лекуваат доколку се обезбеди навремена медицинска интервенција и се корегира шеќерот во крвта. Подоцна, структурата на бубрезите не се позајмува за комплетна реставрација, а целта на третманот ќе биде да се спречи оваа состојба. Ситуацијата се влошува со отсуство на симптоми. Честопати е неопходно да се прибегне кон лабораториски методи со тесен фокус (биопсија на бубрезите).
4. Тешка дијабетична нефропатија
Фазата се манифестира 10-15 години по почетокот на дијабетесот. Се карактеризира со намалување на стапката на филтрација на јагода на 10-15 ml / мин. годишно, поради сериозно оштетување на крвните садови.Манифестација на протеинурија (над 300 мг / ден). Овој факт значи дека околу 50-70% од гломерулите биле подложени на склероза и промените во бубрезите станале неповратни. Во оваа фаза, почнуваат да се појавуваат светли симптоми на дијабетична нефропатија:
Преголемата екскреција на уринарни протеини и намаленото ниво на крв се симптоми на дијабетична нефропатија.
Недостатокот на протеини во крвта се компензира со обработка на сопствените ресурси, вклучувајќи протеински соединенија, што помага да се нормализира рамнотежата на протеините. Се случува самоуништување на телото. Пациентот драматично ја губи тежината, но овој факт останува не толку забележлив поради зголемениот едем. Помошта на диуретиците станува неефикасна и повлекувањето на течноста се врши со пункција.
Во фаза на протеинурија, во скоро сите случаи, се забележува ретинопатија - патолошки промени во садовите на очното јаболко, како резултат на кои се нарушува снабдувањето со крв во мрежницата, се појавува неговата дистрофија, оптичка атрофија и, како резултат на тоа, слепило. Специјалистите ги разликуваат овие патолошки промени, како синдром на бубрежна ретинална мрежа.
Со протеинурија се развиваат кардиоваскуларни заболувања.
5. Уремија. Бубрежна слабост
Фазата се карактеризира со целосна склероза на садовите и лузната. Внатрешниот простор на бубрезите се стврднува. Постои пад на GFR (помалку од 10 ml / мин). Престанува прочистувањето на урината и крвта, се зголемува концентрацијата на токсичен азотна згура во крвта. Манифест:
По 4-5 години, сцената поминува во термо. Оваа состојба е неповратна.
Ако хроничната бубрежна инсуфициенција напредува, феноменот Дана-Заброди е можен, се карактеризира со замислено подобрување на состојбата на пациентот. Намалената активност на ензимот на инсулинза и одложената бубрежна екскреција на инсулин предизвикува намалена хипергликемија и глукозорија.
После 20-25 години од почетокот на дијабетесот, бубрежната слабост станува хронична. Побрз развој е можен:
Дијагностика
Годишен преглед за откривање на дијабетична нефропатија треба да се направи на пациенти:
Првично, специјалистот ја анализира општата состојба на пациентот, а исто така ги утврдува видот, стадиумот и времето на дијабетес.
Раната дијагностика на дијабетична нефропатија е клучот за успешен третман. За овие цели, се користи програма за скрининг на дијабетична нефропатија за дијабетес. Во согласност со оваа програма, за дијагностицирање на компликации, неопходно е да се помине општа клиничка анализа на урина. Кога е откриена протеинурија, која мора да биде потврдена со повторени студии, дијагнозата е направена од дијабетична нефропатија, се пропишува фазата на протеинурија и соодветни методи на лекување.
Ако протеинурија е отсутна, урината се испитува за микроалбуминурија. Овој метод е прилично чувствителен со рана дијагноза. Содржината на протеини во урината не треба да биде поголема од 30 мг на ден. Со микроалбуминурија, содржината на албумин е од 30 до 300 mg на ден, што укажува на почетокот на патолошки промени во бубрезите.Кога урината се тестира три пати за 6-12 недели и се открива покачено ниво на албумин, дијагнозата се прави „дијабетична нефропатија, фаза на микроалбуминурија“ и се даваат препораки за нејзино елиминација.
За да се разјасни дијагнозата, потребно е:
Доцните фази на дијабетична нефропатија се дијагностицираат многу полесно. Следниве симптоми се својствени за нив:
Диференцијална дијагноза на дијабетична нефропатија со туберкулоза на бубрезите, хроничен пиелонефритис, акутен и хроничен гломерулонефритис, итн.
Понекогаш експертите прибегнуваат кон биопсија на бубрезите. Најчесто, овој дијагностички метод се користи во следниве случаи:
Биопсија на бубрезите изведена под ултразвучна контрола
Третманот на дијабетична нефропатија во секоја фаза е различен.
Во првата и втората фаза на доволен превентивен третман од моментот кога се утврдува дијабетес, со цел да се спречат патолошки промени во садовите и бубрезите. Стабилно ниво на шеќер во организмот се одржува и со помош на лекови кои го намалуваат неговото ниво.
Во фаза на микроалбуминурија, целта на третманот е да се нормализира крвниот притисок, како и гликозата во крвта.
Специјалисти прибегнуваат кон инхибитори на ензими кои конвертираат ангиотензин (АКЕ инхибитори): Еналаприл, Лисиноприл, Фосиноприл. Овие лекови го стабилизираат крвниот притисок, ја стабилизираат функцијата на бубрезите. Лековите со продолжен ефект, кои се земаат не повеќе од еднаш на ден, се во најголема побарувачка.
Исто така е пропишана диета во која нормата на протеини не треба да надминува 1 mg на 1 кг тежина на пациентот.
За да се спречат неповратни процеси, во првите три фази на патологијата на бубрезите, неопходно е строго да се контролираат гликемијата, дислипидемијата и крвниот притисок.
Во фаза на протеинурија, заедно со АКЕ инхибитори, се препишуваат блокатори на калциумови канали. Тие се борат со едемот со помош на диуретици (Фуросемид, Ласикс, Хипотиазид) и пиење. Тие прибегнуваат кон построга диета. Целта на третманот во оваа фаза е да се нормализира крвниот притисок и гликозата во крвта со цел да се спречи бубрежна инсуфициенција.
Во последната фаза на дијабетична нефропатија, третманот е радикален. Пациентот има потреба од дијализа (прочистување на крвта од токсини. Користење специјален уред) или трансплантација на бубрег.
Dialyzer ви овозможува да ја исчистите крвта од токсините
Исхраната за дијабетична нефропатија треба да биде ниско-протеинска, избалансирана и заситена со основни хранливи материи за да се одржи оптималното здравје на дијабетичарот. Во различни фази на патолошкиот процес во бубрезите, се користат специјални диети со ниски протеини 7P, 7a и 7b, кои се вклучени во сложениот третман на компликации.
По консултација со лекар, можно е да се користат алтернативни методи. Тие не можат да дејствуваат како независен третман, но совршено ја надополнуваат терапијата со лекови:
Превентивни мерки
Следниве правила ќе помогнат да се избегне дијабетична нефропатија, која мора да се набудува од моментот на дијабетес:
- Следете го нивото на шеќер на вашето тело.
- Нормализирајте го крвниот притисок, во некои случаи со лекови.
- Спречете атеросклероза.
- Следете диета.
Не смееме да заборавиме дека симптомите на дијабетична нефропатија не се манифестираат долго време и само систематска посета на лекар и поминување на тестови ќе помогне да се избегнат неповратни последици.
1 фаза - хиперфункционална хипертрофија:
Се открива веќе на почетокот на дијабетес (често тип 1) и е придружено со зголемување на големината на гломерулите на бубрезите. Се карактеризира со хиперперфузија, хиперфилтрација и нормоалбуминурија (помалку од 30 мг на ден). Микроалбуминурија откриена во некои случаи е реверзибилна за време на терапијата со инсулин. Брзината на CF е голема, но исто така е реверзибилна.
2 фаза - фаза на почетни структурни промени:
Сè уште нема клинички манифестации. Формирана е неколку години по почетокот на дијабетесот и се карактеризира со задебелување на гломеруларната подрумска мембрана и зголемување на обемот на мезангиум.
Оваа фаза може да трае до 5 години, манифестирана со хиперфилтрација и нормоалбуминурија (помалку од 30 мг на ден). Со декомпензација на дијабетес и со физички напор, може да се открие микроалбуминурија. Брзината на CF е значително зголемена.
4-та фаза - клинички изразена:
Се развива бубрежна инсуфициенција и уремија. Фазата се карактеризира со многу ниска стапка на CF (помалку од 30 ml во минута), тотална дифузна или нодуларна гломерулосклероза. Во фаза на хронична бубрежна инсуфициенција, ваквите манифестации на дијабетес како хипергликемија, гликозурија можат значително да се намалат. Потребата за инсулин се намалува како резултат на намалување на стапката на нејзина деградација и уринарна екскреција (феномен Зуброд-Дан). Со зголемување на креатининот во крвта за повеќе од 2 пати, анемијата се развива како резултат на намалување на синтезата на еритропоетин. Нефротскиот синдром напредува, хипертензијата практично не се коригира со антихипертензивни лекови. Со зголемување на нивото на креатинин за 5-6 пати, се појавува диспептичен синдром и сите знаци на уремија. Понатамошниот живот на пациентот е можен само со помош на перитонеална или програмска хемодијализа со последователна трансплантација на бубрег. Во моментов, се применува класификација на клиничките фази на дијабетична нефропатија (Упатства на Министерството за здравство на Русија, 2002).
Фаза на дијабетична нефропатија:
Постојат три фази на дијабетична нефропатија.
• фаза на хронична бубрежна инсуфициенција (конзервативна, терминална).
Фазата на микроалбуминурија треба да се манифестира со зголемување на екскрецијата на албумин во урината во опсег од 30 до 300 мг на ден, со рутинска уринализа, не се открива протеини. Третман: АКЕ инхибитори дури и со нормален крвен притисок, корекција на дислипидемија, ограничување на животински протеини (не повеќе од 1 g на 1 кг телесна тежина).
Фазата на протеинурија веќе се манифестира во форма на присуство на протеин откриен за време на рутинска уринализа. Во овој случај, се забележува намалување на CF и зголемување на крвниот притисок. Третман: АКЕ инхибитори со одржување на крвниот притисок не повеќе од 120/75 mm RT. Уметност. корекција на дислипидемија, ограничување на животински протеини (не повеќе од 0,8 g на 1 кг телесна тежина).
Фазата на хронична бубрежна инсуфициенција се утврдува само кога е утврдено зголемување на нивото на креатинин од повеќе од 120 μmol / L (што е еднакво на 1,4 мг%) во крвта на пациентот. Во исто време, се утврдува намалување на стапката на CF под 30 ml / мин, како и зголемување на нивото на уреата во крвта.
Третман на дијабетична нефропатија:
• АКЕ инхибитори (со зголемување на креатинин не повеќе од 3 норми) + антагонисти со калциум со долго дејство (ретард на нифедипин, амлодипин, лацидипин) со одржување на крвниот притисок под 120/75 mm RT. Уметност.,
• ограничување на внесот на храна на животински протеини (не повеќе од 0,6 g на 1 кг телесна тежина),
• кето аналози на аминокиселини 14-16 g на ден,
• ограничување на фосфат со храна помала од 7 mg / kg телесна тежина
• зголемен внес на калциум од најмалку 1.500 мг на ден, како резултат на диетален калциум и лекови на соли на калциум, витамин Д (само активната форма е калцитриол),
• третман на анемија со лекови на еритропоетин,
• со хиперкалемија - диуретици на јамка,
• хемодијализа (индикации: CF - помалку од 15 ml / мин, креатинин во крвта - повеќе од 600 μmol / l).
Лошата контрола на дијабетес во текот на првите 5 години од болеста значително го зголемува ризикот од нефропатија. Со внимателно следење на гликемијата, можна е нормализација на интраренална хемодинамика и бубрежна волумен. Долготрајната употреба на АКЕ инхибитори може да придонесе за ова. Можна е стабилизација и забавување на прогресијата на нефропатија. Појавата на протеинурија укажува на значителен деструктивен процес во бубрезите, во кој околу 50-75% од гломерулите се веќе склерозни, а морфолошките и функционалните промени станаа неповратни. Од почетокот на протеинурија, стапката на CF прогресивно се намалува со брзина од 1 ml / мин месечно, околу 10 ml / мин годишно. Развојот на последната фаза на бубрежна инсуфициенција се очекува по 7-10 години од почетокот на протеинурија. Во фаза на клиничка манифестација на нефропатија, исклучително е тешко да се забави нејзината прогресија и да се одложи почетокот на уремичната фаза на болеста.
За да ја дијагностицирате фазата на MAU на дијабетична нефропатија, нанесете:
1) проучување на микроалбуминурија - УИА (тест ленти "Микрал тест" - Хофман ла Рош),
2) имунохемиски методи,
3) уредот "DCA-2000 +".
Потребно е повнимателен став на пациенти со дијабетична нефропатија кон препораките во исхраната, што практично не го вршат ендокринолози и дијабетолози додека дијабетичната нефропатија не достигне фаза на хронична бубрежна инсуфициенција. Потрошувачката на протеини од животинско потекло од повеќе од 1,5 g на 1 кг телесна тежина може да има нефротоксично дејство.
Специфично оштетување на бубрезите кај дијабетичари, тоа е дијабетична нефропатија: класификација по фази и нивни карактеристични симптоми
Дијабетичната нефропатија се здоби со приматност кај компликациите на дијабетес мелитус, особено зависен од инсулин (првиот тип). Во оваа група на пациенти, таа се препознава како главна причина за смрт.
Трансформациите во бубрезите се манифестираат во раните фази на болеста, а терминалната (крајна) фаза на болеста не е ништо повеќе од хронична бубрежна инсуфициенција (скратено како ЦРФ).
При преземање на превентивни мерки, навремено контактирање со високо квалификуван специјалист, правилен третман и диети, развојот на нефропатија кај дијабетес може да се минимизира и одложи колку што е можно.
Класификацијата на болеста, која најчесто се користи во пракса од специјалисти, ги одразува фазите на структурни бубрежни промени кај пациент кој страда од дијабетес мелитус.
Терминот "дијабетична нефропатија" не значи една болест, но голем број на специфични проблеми поврзани со оштетување на бубрежните крвни садови против развој на хронична форма на дијабетес мелитус: гломерулосклероза, артериосклероза на артериите во бубрезите, таложење на маснотии во бубрежните тубули, нивна некроза, пиелонефритис и др.
Кај пациенти со болест од втор вид (не-инсулин-зависна), нефропатија се јавува само во 15-30% од случаите. Нефропатијата, развивајќи се против позадината на хроничниот дијабетес мелитус, исто така се нарекува синдром Кимемелстил-Вилсон, по аналогија со првата форма на гломерулосклероза, а терминот „дијабетична гломерулосклероза“ честопати се користи како синоним за „нефропатија“ во медицински прирачници и записи на пациенти.
Дијабетична нефропатија е полека напредува болест, нејзината клиничка слика зависи од фазата на патолошки промени. Во развојот на дијабетична нефропатија се разликуваат фазите на микроалбуминурија, протеинурија и терминалната фаза на хронична бубрежна инсуфициенција.
Долго време, дијабетичната нефропатија е асимптоматска, без никакви надворешни манифестации. Во почетната фаза на дијабетична нефропатија се забележува зголемување на големината на гломерулите на бубрезите (хиперфункционална хипертрофија), зголемен бубрежен проток на крв и зголемување на стапката на филтрација на гломерула (GFR). Неколку години по дебито на дијабетес, се забележуваат почетните структурни промени во гломеруларниот апарат на бубрезите. Останува голем волумен на гломеруларна филтрација, а излачувањето на албумин во урината не ги надминува нормалните вредности (30-300 mg на ден или 20-200 mg / ml во утринскиот дел од урината). Може да се забележи периодично зголемување на крвниот притисок, особено за време на физички напор. Влошување на пациентите со дијабетична нефропатија се забележува само во доцните фази на болеста.
Клинички изразена дијабетична нефропатија се развива после 15-20 години со дијабетес мелитус тип 1 и се карактеризира со постојана протеинурија (ниво на протеини во урина> 300 мг / ден), што укажува на неповратноста на лезијата. Бубрежниот проток на крв и GFR се намалени, артериската хипертензија станува постојана и тешка за корекција. Нефротски синдром се развива, манифестиран со хипоалбуминемија, хиперхолестеролемија, периферна и празнина едем. Нивото на креатинин во крвта и уреата во крвта се нормални или малку покачени.
Во терминалната фаза на дијабетична нефропатија, се забележува нагло опаѓање на функциите за филтрација и концентрација на бубрезите: масивна протеинурија, низок GFR, значително зголемување на уреата во крвта и креатинин, развој на анемија, тежок едем. Во оваа фаза, хипергликемија, глукозорија, екскреција на уринарниот инсулин и потребата за егзогени инсулин може значително да се намалат. Нефротскиот синдром напредува, крвниот притисок достигнува високи вредности, диспептичен синдром, уремија и хронична бубрежна инсуфициенција се развиваат со знаци на само-труење на организмот од метаболички производи и оштетување на разни органи и системи.
Третман на фази I-III
Основните принципи за превенција и третман на дијабетична нефропатија во фази I-III вклучуваат:
Хипергликемијата е активирач за структурни и функционални промени во бубрезите. Двете најголеми студии - ДСТ (Студија за контрола и компликација на дијабетес, 1993) и UKPDS (Студија за проспективен дијабетес во Обединетото Кралство, 1998) - покажаа дека тактиката на интензивна контрола на гликемијата доведува до значително намалување на зачестеноста на микроалбуминурија и албуминурија кај пациенти со дијабетес мелитус 1 и 2 тип. Оптимална компензација за метаболизмот на јаглени хидрати, што помага да се спречи развој на васкуларни компликации, сугерира нормални или скоро нормални вредности на гликемија и нивоа на HbA1c
Антихипертензивна терапија за дијабетична нефропатија
При изборот на антихипертензивни лекови за третман на пациенти со дијабетес мелитус, нивниот ефект врз јаглехидратите и липидниот метаболизам, на текот на другите отстапувања на дијабетес мелитус и безбедност во случај на нарушена бубрежна функција, треба да се земе предвид присуството на непропротективни и кардиопротективни својства.
АКЕ инхибиторите имаат изразени непропротективни својства, ја намалуваат сериозноста на интракранијална хипертензија и микроалбуминурија (според истражувањето на БРИЛИЈАНТ, ЕУКЛИД, РЕИН, итн.). Затоа, АКЕ инхибиторите се индицирани за микроалбуминурија, не само со висок, туку и со нормален крвен притисок:
Покрај ACE инхибиторите, антагонистите на калциум од групата верапамил имаат нефропротективни и кардиопротективни ефекти.
Важна улога во третманот на артериска хипертензија играат антагонистите на рецептори на ангиотензин II. Нивната непропротективна активност кај дијабетес мелитус тип 2 и дијабетична нефропатија е прикажана во три големи студии - IRMA 2, IDNT, RENAAL. Овој лек е пропишан во случај на несакани ефекти на АКЕ инхибитори (особено кај пациенти со дијабетес тип 2):
Препорачливо е да се користат АКЕ инхибитори (или блокатори на рецептори на ангиотензин II) во комбинација со нефропротекторен сулодексид, со што се враќа нарушената пропустливост на подрумските мембрани на гломерулите на бубрезите и се намалува загубата на протеини во урината.
Сулодексид 600 ЛУ интрамускулно 1 пат на ден 5 дена во неделата со пауза од 2 дена, 3 недели, потоа во рамките на 250 ЛУ еднаш на ден, 2 месеци.
Таквиот курс на лекување се препорачува 2 пати годишно.
Со висок крвен притисок, препорачливо е употреба на комбинирана терапија.
Терапија за дислипидемија кај дијабетична нефропатија
70% од пациентите со дијабетес мелитус со дијабетична нефропатија фаза IV и погоре имаат дислипидемија. Доколку се откриени нарушувања на липидните метаболички нарушувања (LDL> 2,6 mmol / L, TG> 1,7 mmol / L), корекцијата на хиперлипидемија (диета за намалување на липидите) е задолжителна, со недоволна ефикасност - лекови за намалување на липидите.
Со LDL> 3 mmol / L, индициран е постојан внес на статини:
Враќањето на нарушената интракубуларна хемодинамика во фаза на микроалбуминурија може да се постигне со ограничување на потрошувачката на животински протеини на 1 g / kg / ден.
Причините за хипогонадизам се поврзани тука
Еве ги главните 5 фази кои непречено се заменуваат едни со други со дијабетична нефропатија, доколку не се меша во процесот на самиот почеток:
Првите три фази инаку се нарекуваат претклинички, бидејќи нема поплаки со нив. Да се утврди присуство на оштетување на бубрезите е можно само со спроведување на специјални лабораториски тестови и микроскопија на ткивото на бубрезите. Сепак, важно е да може да се идентификува болеста токму во овие фази, бидејќи подоцна таа веќе станува неповратна.
Што е дијабетична нефропатија
Оштетување на бубрезите кај дијабетичарите е доцна компликација, тоа е поврзано со уништување на васкуларниот wallид со висок шеќер во крвта. Долго време е асимптоматски и со прогресија ја запира филтрацијата на урината.
Се развива бубрежна слабост. Потребно е да се поврзат пациентите со апаратот за хемодијализа за да се исчисти крвта од токсични соединенија. Во такви случаи, животот на пациентот зависи од можноста за трансплантација на бубрег и негово преживување.
И тука е повеќе за анализата на урина за дијабетес.
Причини за развој
Главниот фактор што доведува до компликации на дијабетес е високиот шеќер во крвта. Ова значи дека пациентот не ги исполнува препораките во исхраната, зема мала доза на лекови за него. Како резултат, се случуваат вакви промени:
- протеински молекули во гломерулите се комбинираат со гликоза (гликација) и ги губат своите функции,
- уништени се васкуларните wallsидови,
- нарушена е рамнотежата на вода и соли,
- снабдувањето со кислород се намалува
- токсични соединенија кои го оштетуваат ткивото на бубрезите и ја зголемуваат васкуларната пропустливост се акумулира.
Фактори на ризик за брза прогресија
Ако хипергликемијата (висока гликоза) е главниот процес во позадина за нефропатија, тогаш факторите на ризик ја одредуваат стапката на неговиот изглед и сериозност. Нај докажани се:
- оптоварена наследност за бубрежна патологија,
- артериска хипертензија: при висок притисок, на почетокот, се зголемува филтрацијата, се зголемува загубата на протеини во урината, а потоа наместо гломерулите се појавува ткиво на лузна (гломерулосклероза), бубрезите престануваат да ја филтрираат урината, т.е.
- кршење на липидниот состав на крвта, дебелина поради таложење на холестерол комплекси во садовите, директен штетен ефект на мастите на бубрезите,
- инфекции на уринарниот тракт
- пушење
- диета богата со протеини и сол од месо,
- употреба на лекови кои ја влошуваат функцијата на бубрезите,
- атеросклероза на бубрежните артерии,
- низок тон на мочниот меур поради автономна невропатија.
Хиперфункционален
Се јавува на самиот почеток на дијабетес заради зголемен стрес на бубрезите и прекумерно излегување на урина. Поради зголемената концентрација на шеќер во крвта, бубрезите се обидуваат побрзо да го отстранат од телото. За ова, се зголемуваат во големината на гломерулите, се зголемуваат бубрежниот проток на крв, се зголемува брзината и волуменот на филтрацијата. Во овој случај, може да има траги на протеини во урината. Сите овие манифестации целосно исчезнуваат со соодветно лекување на дијабетес.
Нефропатија на првичните промени во структурата на бубрезите
После 2-4 години од дебито на болеста во гломерулите, во подрумската мембрана се задебелува (филтер што филтрира големи протеини) и се зголемува обемот на ткивото помеѓу садовите (месангиум). Нема симптоми, филтрирањето на урината е забрзано, со интензивно физичко напорување или декомпензација на дијабетес, се ослободуваат до 50 мг протеини на ден, што е малку повисоко од нормалното (30 мг). Нефропатијата во оваа фаза се смета за скоро целосно реверзибилен процес.
Пренефропатија
Започнува пет години по почетокот на болеста. Губење на протеини станува постојан и достигнува 300 мг во текот на денот. Филтрацијата на урина е малку зголемена или се приближува до нормала. Крвниот притисок се зголемува, особено со физичка активност. Во оваа фаза, можно е да се стабилизира состојбата на пациентот и да се заштитат бубрезите од понатамошно уништување.
Терминална нефропатија
Кај пациенти, филтрирањето на урината се намалува на 30 ml или помалку за помалку од една минута. Екскрецијата на метаболички производи е нарушена, се акумулира токсични азотни соединенија (креатинин и урична киселина). Во бубрезите во овој период, практично не останува функционално ткиво. Инсулинот циркулира во крвта подолго, неговото излачување е исто така намалено, така што дозата на хормонот треба да се намали кај пациенти.
Бубрезите произведуваат помалку еритропоетин, што е неопходно за ажурирање на црвените крвни зрнца, се јавува анемија. Отекувањето и хипертензијата се зголемуваат. Пациентите стануваат целосно зависни од сесии за вештачко прочистување на крвта - програма за хемодијализа. Тие треба трансплантација на бубрег.
Микроалбуминурија
Главниот симптом е ослободување до 300 мг протеини. Ако пациентот се подложи на рутински лабораториски тест на урина, тогаш тоа ќе ја покаже норма. Можеби мало зголемување на крвниот притисок, по прегледот на фундусот откриваат промени во мрежницата (ретинопатија) и нарушена чувствителност во долните екстремитети.
Протеинурија
Изолацијата на повеќе од 300 мг протеини е веќе очигледна при рутинска уринализа. Белег на нефропатија кај дијабетес е отсуството на црвени крвни клетки и бели крвни клетки (ако не постои инфекција на уринарниот тракт). Притисокот брзо се зголемува. Артериската хипертензија во оваа фаза е поопасна за оштетување на бубрезите отколку високиот шеќер во крвта.
Обично, сите пациенти имаат ретинопатија и во тешка фаза. Ваквите истовремени промени (нефроретинален синдром) овозможуваат испитување на фундусот за да се утврди времето на појава на неповратни процеси во бубрезите.
Во фаза на протеинурија, исто така, се дијагностицираат:
- периферна невропатија и синдром на дијабетична стапало,
- ортостатска хипотензија - пад на притисокот при излегување од кревет,
- исхемија на срцевиот мускул, ангина пекторис, дури и кај луѓе од 25-35 години,
- атипичен миокарден инфаркт без болка,
- намалена моторна активност на желудникот, цревата и мочниот меур,
- импотенција
Симптоми кај возрасни и деца
Најчесто, со првиот вид на дијабетес мелитус, се забележува типична прогресија на нефропатија во согласност со класичните фази.Првично зголемување на филтрирање на урина - брзо и обилно мокрење обично се појавува со недоволна контрола на шеќерот во крвта.
Потоа, состојбата на пациентот малку се подобрува, се одржува умерено лачење на протеини. Времетраењето на оваа фаза зависи од тоа колку се блиски индикаторите за гликоза, холестерол во крвта и крвен притисок. Со прогресија, микроалбуминуријата се заменува со протеинурија и бубрежна слабост.
Лента за тестирање на протеини во урина
Во вториот вид дијабетес, најчесто може да се разликуваат само две фази - латентна и експлицитна. Првиот не се манифестира со симптоми, но во урината можете да откриете протеини со специјални тестови, а потоа пациентот да стане отечен, притисокот се зголемува и тешко е да се намалат хипотензивните агенси.
Огромното мнозинство на пациенти за време на нефропатија се во напредна возраст. Затоа, во клиничката слика има знаци на компликации на дијабетес (ретинопатија, автономна и периферна невропатија), како и болести карактеристични за овој период од животот - хипертензија, ангина пекторис, срцева слабост. Наспроти ова, хроничната бубрежна инсуфициенција брзо доведува до акутни нарушувања на церебралната и коронарната циркулација со можен фатален исход.
Можни компликации на нефропатија
Покрај загубата на протеини во урината, оштетувањето на бубрезите предизвикува и други последици:
- бубрежна анемија поради намалена синтеза на еритропоетин,
- остеодистрофија поради повреда на метаболизмот на калциум, намалување на производството на активната форма на витамин Д Кај пациенти, коскеното ткиво е уништено, мускулите се ослабени, болката во коските и зглобовите е нарушена, фрактури се појавуваат со помали повреди. Соли на калциум се депонираат во бубрезите, внатрешните органи, садовите и
- труење на телото со азотни соединенија - чешање на кожата, повраќање, бучно и често дишење, мирис на уреа во издишен воздух.
Развој на патологија
Хипергликемија предизвикана од дијабетес мелитус предизвикува зголемување на крвниот притисок (скратено како БП), што го забрзува филтрирањето кое го извршува гломерули, гломерули на васкуларниот систем на нефронот, што е функционален елемент на бубрезите.
Покрај тоа, вишок на шеќер ја менува структурата на протеините што го сочинуваат секој поединечен гломерул. Овие аномалии доведуваат до склероза (зацврстување) на гломерулите и прекумерно носење на нефроните и, следствено, на нефропатија.
До денес, лекарите во својата практика најчесто ја користат класификацијата Могенсен, развиена уште во 1983 година и опишуваат одредена фаза на болеста:
- хиперфункција на бубрезите што се јавува во раната фаза на дијабетес мелитус се манифестира преку хипертрофија, хиперперфузија и хиперфилтрација на бубрезите,
- појава на I-структурни промени во бубрезите со задебелување на гломеруларната подрумска мембрана, проширување на месангиумот и истата хиперфилтрација. Се појавува во периодот од 2 до 5 години по дијабетесот,
- почетна нефропатија. Започнува не порано од 5 години по почетокот на болеста и се чувствува со микроалбуминурија (од 300 до 300 мг / ден) и зголемување на стапката на филтрација на гломеруларна форма (кратенка ГФР),
- изразената нефропатија се развива против дијабетес во текот на 10-15 години, се манифестира во протеинурија, хипертензија, намален ГФР и склероза, опфаќајќи од 50 до 75% од гломерули,
- уремија се јавува 15-20 години по дијабетесот и се карактеризира со нодуларна или целосна, тотална дифузна гломерулосклероза, намалување на GFR пред бубрежна хиперфилтрација. Се манифестира во забрзување на протокот на крв во бубрежните гломерули, зголемување на обемот на урина и самиот орган по големина. Трае до 5 години
- микроалбуминурија - мало зголемување на нивото на протеини на албумин во урината (од 30 до 300 мг на ден). Навремената дијагностика и третман во оваа фаза може да ја прошират на 10 години,
- макроалбуминурија (UIA) или протеинурија. Ова е нагло намалување на стапката на филтрација, чест скок на бубрежниот крвен притисок. Нивото на албумин протеини во урината може да се движи од 200 до повеќе од 2000 мг / кучка. Дијабетична нефропатија од фазата UIA се појавува на 10-15-та година од почетокот на дијабетесот,
- изречена нефропатија. Се карактеризира со уште пониска стапка на филтрација на гломеруларна форма (GFR) и подложност на бубрежните крвни садови на склеротични промени. Оваа фаза може да се дијагностицира само по 15-20 години по І трансформациите во бубрежните ткива,
- хронична бубрежна инсуфициенција (CRF). Се појавува по 20-25 години живот со дијабетес.
Првите 2 фази на дијабетична нефропатија (бубрежна хиперфилтрација и микроалбуминурија) се карактеризираат со отсуство на надворешни симптоми, волуменот на урина е нормален. Ова е претклинички стадиум на дијабетична нефропатија.
Во фаза на протеинурија, симптомите на болеста веќе се појавуваат надворешно:
- се јавува оток (од почетното отекување на лицето и нозете до отекување на телесните шуплини),
- забележани се остри промени во крвниот притисок,
- ненадејно губење на тежината и апетит,
- гадење, жед,
- малаксаност, замор, поспаност.
Во последните фази на текот на болеста, горенаведените знаци се засилени, капките на крв се појавуваат во урината, крвниот притисок во садовите на бубрезите се зголемува до индикатори опасни за животот на дијабетичар.
Исклучително е важно да се дијагностицира заболување во раните преткклинички фази на неговиот развој, што е можно само со полагање специјални тестови за да се утврди количината на протеинот на албумин во урината.
Важно е да се знае! Проблемите со нивото на шеќер со текот на времето може да доведат до еден куп болести, како што се проблеми со видот, кожата и косата, чиреви, гангрена, па дури и карцинозни тумори! Луѓето научија горчливо искуство за нормализирање на нивото на шеќер уживаат во ...
Дијабетична нефропатија е вообичаено име за повеќето компликации на бубрезите на дијабетес. Овој термин ги опишува дијабетичните лезии на елементите за филтрирање на бубрезите (гломерули и тубули), како и садовите што ги хранат.
Дијабетичната нефропатија е опасна затоа што може да доведе до последна (терминална) фаза на ренална инсуфициенција. Во овој случај, пациентот ќе треба да се подложи на дијализа или трансплантација на бубрег.
Дијабетичната нефропатија е една од најчестите причини за рана смртност и инвалидитет кај пациенти. Дијабетесот е далеку од единствената причина за проблеми со бубрезите. Но, меѓу оние кои се подложени на дијализа и стојат во линија за донаторски бубрег за трансплантација, најмногу дијабетичен. Една од причините за ова е значително зголемување на инциденцата на дијабетес тип 2.
Кај пациенти со болест од втор вид (не-инсулин-зависна), нефропатија се јавува само во 15-30% од случаите. Нефропатија, развивајќи се против позадината на хроничниот дијабетес мелитус, исто така се нарекува синдром Кимелстил-Вилсон, по аналогија со првата форма на гломерулосклероза, а самиот поим „дијабетична гломерулосклероза“ честопати се користи како синоним за „нефропатија“ во медицински прирачници и записи на пациенти.
Причини за дијабетична нефропатија
Дијабетичната нефропатија е предизвикана од патолошки промени во бубрежните крвни садови и гломерули на капиларни јамки (гломерули) кои вршат функција за филтрација. И покрај различните теории на патогенезата на дијабетична нефропатија разгледана во ендокринологијата, главниот фактор и почетна алка за неговиот развој е хипергликемија. Дијабетична нефропатија се јавува поради продолжено несоодветно надоместување на нарушувања на метаболизмот на јаглени хидрати.
Според метаболичката теорија на дијабетична нефропатија, постојаната хипергликемија постепено доведува до промени во биохемиски процеси: не-ензимска гликозилација на протеински молекули на бубрежната гломерула и намалување на нивната функционална активност, нарушување на хомеостазата на електро-вода електролити, метаболизам на масни киселини, намалување на транспортот на кислород и активирање на гликоза на политоза ткиво на бубрезите, зголемена бубрежна васкуларна пропустливост.
Хемодинамичката теорија во развојот на дијабетична нефропатија ја игра главната улога во артериската хипертензија и нарушениот интраренален проток на крв: нерамнотежа во тонот на артериолите што носат и носат и носи и зголемување на крвниот притисок во внатрешноста на гломерулите. Долготрајната хипертензија доведува до структурни промени во гломерулите: прво, хиперфилтрација со забрзано основно формирање на урина и ослободување на протеини, потоа замена на бубрежно гломеруларно ткиво со сврзно (гломерулосклероза) со целосна гломеруларна оклузија, намалување на нивната филтрација способност и развој на хронична бубрежна инсуфициенција.
Генетската теорија се заснова на присуство кај пациент со дијабетична нефропатија на генетски утврдени предиспонирачки фактори, манифестирани во метаболички и хемодинамички нарушувања. Во патогенезата на дијабетична нефропатија, сите три механизми за развој учествуваат и тесно комуницираат едни со други.
Фактори на ризик за дијабетична нефропатија се артериска хипертензија, продолжена неконтролирана хипергликемија, инфекции на уринарниот тракт, нарушен метаболизам на маснотии и прекумерна телесна тежина, машки пол, пушење и употреба на нефротоксични лекови.
Причините за развој на болеста во медицината се групираат во три групи: генетски, хемодинамички и метаболички.
Првата група на причини е наследна предиспозиција. Во исто време, ризикот од развој на нефропатија се зголемува со хипертензија, хипертензија, воспалителни заболувања на уринарниот систем, дебелина, злоупотреба на лоши навики, анемија и употреба на лекови кои имаат токсичен ефект врз уринарниот систем.
Втората група на хемодинамички причини вклучува нарушена циркулација на бубрезите. Со недоволно снабдување со хранливи материи на органите на уринарниот систем, се јавува зголемување на обемот на протеини во урината, функционирањето на органот е нарушено. Потоа, следува преголем пораст на сврзното ткиво на бубрезите - се развива склероза на ткивата.
Третата група на причини е повреда на метаболички процеси во организмот, што доведува до зголемување на шеќерот во крвта, што глицира протеини и хемоглобин. Процесот на внесување на глукоза и катјонски транспорт е нарушен.
Горенаведените процеси доведуваат до структурни промени во бубрезите, се зголемува пропустливоста на васкуларното ткиво, се формираат депозити во луменот на садовите, се развива склероза на ткивата. Како резултат, процесот на формирање и одлив на урина е нарушен, преостанатиот азот во крвта се акумулира.
Гликозата со висока плазма е главната причина за развој на дијабетична нефропатија. Депозити на супстанции на васкуларниот wallид предизвикуваат некои патолошки промени:
- Локален едем и структурно реновирање на крвните садови кои произлегуваат од формирање на производи за метаболизам на глукоза во бубрезите, кои се акумулираат во внатрешните слоеви на крвните садови.
- Гломеруларна хипертензија е постојано прогресивно зголемување на притисокот кај нефроните.
- Нарушувања на функциите на podocytes, кои обезбедуваат процеси на филтрација во бубрежните тела.
- Активирање на ренин-ангиотензин систем, кој е дизајниран да го спречи зголемувањето на крвниот притисок.
- Дијабетична невропатија - погодените садови на периферниот нервен систем се трансформираат во ткиво со лузни, така што има нарушена бубрежна функција.
Важно е пациентите со дијабетес постојано да го следат нивното здравје. Постојат неколку фактори на ризик кои доведуваат до формирање на нефропатија:
- несоодветна контрола на гликемиско ниво,
- пушење (максимален ризик се јавува при консумирање на повеќе од 30 цигари на ден),
- ран развој на дијабетес инсулин зависен тип,
- стабилно зголемување на крвниот притисок,
- присуство на отежнувачки фактори во семејната историја,
- хиперхолестеролемија,
- анемија
Дијабетична нефропатија: класификација на сцените, симптоми, дијагноза, третман, превенција
- фаза ПУ со зачувана екскреторна функција на азотни бубрези,
Фазата на УИА се карактеризира со екскреција на уринарниот албумин од 30 до 300 мг на ден (или концентрација на албумин во утринската урина од 20 до 200 мг / мл). Во исто време, стапката на гломерна филтрација (ГФР) останува во рамките на нормалните вредности, азотната екскреторна функција на бубрезите е нормална, нивото на крвниот притисок е обично нормално за дијабетес тип 1 и може да се зголеми за дијабетес тип 2. Со навремено лекување, оваа фаза на оштетување на бубрезите може да биде реверзибилна.
Фазата ПУ се карактеризира со екскреција на албумин со урина повеќе од 300 мг на ден или протеини повеќе од 0,5 g на ден. Во исто време, постојан пад на GFR започнува со стапка од 10-12 ml / мин / година и се развива постојана хипертензија. Кај 30% од пациентите постои класичен нефротски синдром со PU повеќе од 3,5 g на ден, хипоалбуминемија, хиперхолестеролемија, хипертензија, едем на долните екстремитети.
Во исто време, серумскиот креатинин и уреа може да останат во нормални вредности. Активниот третман на оваа фаза на DN може да го инхибира прогресивното намалување на GFR долго време, одложувајќи го почетокот на хронична бубрежна инсуфициенција.
Фазата на хронична бубрежна инсуфициенција се дијагностицира со намалување на GFR под 89 ml / min / 1,73 м2 (класификација на фази на хронична бубрежна патологија K / DOQI). Во исто време, протеинурија е зачувана, се крева нивото на серумскиот креатинин и уреа.
Тежината на хипертензијата се зголемува. Со намалување на GFR од помалку од 15 ml / min / 1,73 м2, ESRD развива што е некомпатибилно со животот и бара терапија со бубрежна замена (хемодијализа, перитонеална дијализа или трансплантација на бубрег).
Ако не се лекува, нефропатија постојано напредува. Дијабетична гломерулосклероза ги има следниве фази:
Симптоми на нефропатија
Клиничките манифестации на дијабетична нефропатија и класификација по фази одразуваат прогресија на уништување на ткивото на бубрезите и намалување на нивната способност да отстранат токсични материи од крвта.
Првата фаза се карактеризира со зголемена бубрежна функција - стапката на филтрација на урина се зголемува за 20-40% и зголемено снабдување со крв на бубрезите. Нема клинички знаци во оваа фаза на дијабетична нефропатија, а промените во бубрезите се реверзибилни со нормализација на гликемијата блиску до нормалата.

Во втората фаза започнуваат структурни промени во ткивото на бубрезите: гломеруларната подрумска мембрана се згуснува и станува пропустлива за најмалите молекули на протеините. Нема симптоми на болеста, тестовите за урина се нормални, крвниот притисок не се менува.
Дијабетична нефропатија на стадиумот на микроалбуминурија се манифестира со ослободување на албумин во дневна количина од 30 до 300 мг. Кај дијабетес тип 1 се јавува 3-5 години по почетокот на болеста, а нефритисот кај дијабетес тип 2 може да биде придружена со појава на протеини во урината уште од самиот почеток.
Зголемената пропустливост на гломерулите на бубрезите за протеини е поврзана со такви состојби:
- Лошо компензација на дијабетес.
- Висок крвен притисок.
- Висок холестерол во крвта.
- Микро и макроангиопатии.
Доколку во оваа фаза се постигне стабилно одржување на целните индикатори за гликемија и крвен притисок, тогаш состојбата на бубрежна хемодинамика и васкуларна пропустливост сè уште може да се врати во нормала.Вета четврта фаза е протеинурија над 300 мг на ден.
Се јавува кај пациенти со дијабетес после 15 години болест. Гломеруларната филтрација се намалува секој месец, што доведува до прекин на бубрежна инсуфициенција по 5-7 години.
Симптомите на дијабетична нефропатија во оваа фаза се поврзани со висок крвен притисок и васкуларно оштетување.
Дијагноза на нефротски синдром открива и намалување на протеините во крвта и висок холестерол, липопротеини со мала густина.

Едемот кај дијабетична нефропатија е отпорен на диуретици.Тие првично се појавуваат само на лицето и долниот дел на ногата, а потоа се протегаат до абдоминалната и градната празнина, како и на перикардната кесичка. Пациентите напредуваат кон слабост, гадење, скратен здив, срцева слабост се придружува.
Како по правило, дијабетична нефропатија се јавува во врска со ретинопатија, полиневропатија и корорнарна срцева болест. Автономната невропатија доведува до безболна форма на миокарден инфаркт, атонија на мочниот меур, ортостатска хипотензија и еректилна дисфункција. Оваа фаза се смета за неповратна, бидејќи повеќе од 50% од гломерулите се уништени.
Класификацијата на дијабетична нефропатија ја разликува последната петта фаза како уремична. Хронична бубрежна инсуфициенција се манифестира со зголемување на крвта на токсични азотни соединенија - креатинин и уреа, намалување на калиумот и зголемување на серумските фосфати, намалување на стапката на филтрација на гломерула.
Следниве симптоми се карактеристични за дијабетична нефропатија во фаза на ренална инсуфициенција:
- Прогресивна артериска хипертензија.
- Тешка синдром на едематозен.
- Скратен здив, тахикардија.
- Знаци на белодробен едем.
- Постојана тешка анемија кај дијабетес.
- Остеопороза
- хиперфилтрација на бубрезите. Се манифестира во забрзување на протокот на крв во бубрежните гломерули, зголемување на обемот на урина и самиот орган по големина. Трае до 5 години
- микроалбуминурија - мало зголемување на нивото на протеини на албумин во урината (од 30 до 300 мг на ден). Навремената дијагностика и третман во оваа фаза може да ја прошират на 10 години,
- макроалбуминурија (UIA) или протеинурија. Ова е нагло намалување на стапката на филтрација, чест скок на бубрежниот крвен притисок. Нивото на албумин протеини во урината може да се движи од 200 до повеќе од 2000 мг / кучка. Дијабетична нефропатија од фазата UIA се појавува на 10-15-та година од почетокот на дијабетесот,
- изречена нефропатија. Се карактеризира со уште пониска стапка на филтрација на гломеруларна форма (GFR) и подложност на бубрежните крвни садови на склеротични промени. Оваа фаза може да се дијагностицира само по 15-20 години по І трансформациите во бубрежните ткива,
- хронична бубрежна инсуфициенција (CRF). Се појавува по 20-25 години живот со дијабетес.
Предвидување и спречување на дијабетична нефропатија
Третманот за дијабетична нефропатија треба да започне веднаш по дијагностицирање на дијабетес. Препораките за спречување на нефропатија кај дијабетес вклучуваат контрола на нивото на шеќер во крвта и холестерол, одржување на нормален крвен притисок, следење на диета и други препораки на лекарите. Исхраната со ниски протеини треба да ја препише само ендокринолог и нефролог.
Дијабетична нефропатија е болест која се развива како компликација на бубрезите како резултат на дијабетес. Постојат 5 фази во неговиот развој. Во зависност од фазата на курсот, се пропишува соодветен третман, кој е насочен кон елиминирање на знаците на дијабетес и нефропатија.
Само првите 3 фази на нефропатија од дијабетичен тип имаат поволна прогноза со навремено лекување. Со развојот на протеинурија, можно е само да се спречи понатамошна прогресија на хронична бубрежна инсуфициенција.
- постојано го следи нивото на гликоза во крвта,
- спречување на развој на атеросклероза,
- следете ја диетата пропишана од лекарот
- преземе мерки за нормализирање на крвниот притисок.
Микроалбуминурија со навремено соодветно лекување е единствената реверзибилна фаза на дијабетична нефропатија. Во фаза на протеинурија, можно е да се спречи прогресијата на болеста во CRF, додека постигнувањето на терминалната фаза на дијабетична нефропатија доведува до состојба некомпатибилна со животот.
Во моментов, дијабетична нефропатија и развој на ЦРФ како резултат на тоа се водечки индикации за терапија со замена - хемодијализа или трансплантација на бубрези.CRF поради дијабетична нефропатија предизвикува 15% од сите смртни случаи кај пациенти со дијабетес тип 1 под 50-годишна возраст.
Превенцијата на дијабетична нефропатија се состои во систематско набудување на пациенти со дијабетес мелитус од страна на ендокринолог-дијабетолог, навремена корекција на терапијата, постојана само-мониторинг на нивоата на гликемија, придржување кон препораките на присутните лекар.
Корекција на животниот стил
Без оглед на фазата на нефропатија, се препорачуваат промени во животниот стил. Иако е докажано дека овие правила помагаат да се одложи почетокот на ренална инсуфициенција и не се потребни финансиски трошоци, всушност, тие ги извршуваат доволно 30% од пациентите доволно, околу 15% делумно, а останатите ги игнорираат. Основен медицински совет за нефропатија:
- намалете го вкупниот внес на едноставни јаглени хидрати на 300 g на ден, и со дебелина и лоша компензација - до 200 g,
- елиминирајте ја масната, пржена и зачинета храна од исхраната, намалете ја потрошувачката на храна од месо,
- се откажете од пушењето и алкохолот,
- постигне нормализација на телесната тежина, обемот на половината кај жените не треба да надминува 87 см, а кај мажите 100 см,
- под нормален притисок на натриум хлорид не треба да биде повеќе од 5 g, а со хипертензија е дозволено 3 g,
- во рана фаза, ограничете го протеинот во храната на 0,8 g / kg телесна тежина на ден, а во случај на бубрежна инсуфициенција, од ̶ до 0,6 g,
- за подобрување на контролата на крвниот притисок, потребна ви е половина час физичка активност на ден.
Погледнете го видеото на дијабетична нефропатија:
Лекови
Кога користите инсулин како единствена хипогликемија или во комбинација со таблети (за дијабетес тип 2), треба да ги постигнете следниве индикатори:
- гликоза (во mmol / l) до 6,5 на празен стомак и после јадење до 10,
- глициран хемоглобин - до 6,5-7%.
Намалување на крвниот притисок на 130/80 mm RT. Уметност. е втора најважна задача за спречување на нефропатија, а со нејзиниот развој дури излегува во прв план. Со оглед на упорноста на хипертензијата, пациентот е пропишан комбиниран третман со лекови од следниве групи:
- АКЕ инхибитори (Лисиноприл, Капотен),
- антагонисти на рецептор на ангиотензин ("Лозап", "Кандесар"),
- блокатори на калциум (Изопин, Диакорид),
- диуретици при бубрежна инсуфициенција ("Ласикс", "Трифас").
АКЕ инхибитори и антагонисти на рецептор на ангиотензин ги штитат бубрезите и крвните садови од уништување и можат да го намалат загубата на протеини. Затоа, се препорачува да се користат дури и против позадината на нормалниот притисок. Анемијата ја влошува состојбата на пациентите, нивната толеранција кон постапките на хемодијализа. За нејзина корекција, пропишани се еритропоетин и железни соли.
Сите пациенти со дијабетес треба да постигнат намалување на холестеролот во нормално ниво со елиминирање на масното месо и ограничување на масните животни. Во случај на недоволна диета, се препорачуваат Зокор и Атокор.
Трансплантација на бубрези и неговите карактеристики
Како искуство стекнато при трансплантација на органи, можно е значително да се зголеми опстанокот на пациентот по трансплантацијата. Најважниот услов за операцијата е потрагата по донатор што е компатибилен со пациентот според структурата на ткивата на бубрезите.
По успешната трансплантација, дијабетичарите треба да преземат лекови кои го потиснуваат имунолошкиот одговор на организмот со цел бубрезите да се вкорени. Кога орган се пресадува од жива личност (обично роднина), од него се зема еден бубрег, а ако починатиот служи како донатор, се пресадува и панкреасот.
Трансплантација на бубрег
Прогноза за пациенти
Последната фаза, на која сè уште е можно зачувување на бубрежната функција, е микроалбуминурија. Со протеинурија се постигнуваат делумни резултати и со почетокот на хронична бубрежна инсуфициенција, мора да се има предвид дека нејзината последна фаза не е компатибилна со животот. Наспроти позадината на сесиите за замена на хемодијализа, а особено по трансплантација на бубрег, прогнозата малку се подобрува.Навикнатиот орган ви овозможува да го продолжите животот на пациентот, но му треба постојан мониторинг од нефролог, ендокринолог.
И тука е повеќе за спречување на компликации на дијабетес.
Дијабетична нефропатија се јавува како васкуларна компликација на дијабетес. Предизвикува висок шеќер во крвта и артериска хипертензија, вишок на липиди во крвта и истовремени заболувања на бубрезите придонесуваат за прогресија. Во фаза на микроалбуминурија може да се постигне стабилна ремисија, во иднина се зголемуваат загубите на протеини и се развива бубрежна слабост.
За третман, лекови се користат против позадината на корекција на животниот стил, со хронична бубрежна инсуфициенција, потребни се дијализа и трансплантација на бубрег.
Преземање на тест за урина за дијабетес се препорачува на секои шест месеци. Може да биде вообичаена за микроалбуминурија. Индикаторите кај дете, како и кај дијабетес тип 1 и тип 2, ќе помогнат да се утврдат дополнителни болести.
Дијабетична ретинопатија се јавува кај дијабетичарите доста често. Во зависност од тоа која форма е идентификувана од класификацијата - пролиферативен или не-пролиферативен - третманот зависи. Причините се високиот шеќер, погрешниот животен стил. Симптомите се особено невидливи кај деца. Превенцијата ќе помогне да се избегнат компликациите.
Компликациите на дијабетес се спречуваат без оглед на неговиот вид. Важно е кај деца за време на бременоста. Постојат примарни и секундарни, акутни и доцни компликации кај дијабетес тип 1 и тип 2.
Постои дијабетична невропатија на долните екстремитети како резултат на продолжените напрегања во шеќерот во крвта. Главните симптоми се трнење, вкочанетост на нозете, болка. Третманот вклучува неколку видови на лекови. Можете да направите анестезија, а исто така се препорачуваат и гимнастика и други методи.
Потребна е диета за дијабетес тип 2 за да се ограничи прогресијата на болеста и нејзините компликации. Исхраната за стари и млади вклучува специјално мени за третман. Ако дијабетесот е со хипертензија, тогаш има дополнителни препораки.
Чарлс, дијабетес тип 2, дијабетична нефропатија од 5 фаза
Брачен статус: Оженет
Место на раѓање: affафна Лка
Пациентот, Чарлс, страдал од полидипсија, глувтија, полиурија 22 години и протеинурија 10 години. На 20.08.2013 година, тој дојде во нашата болница на лекување.
Состојба пред третманот. Крвен притисок 150 80 mmHg. Ритам на срцето 70, благ фосаен едем и во долните екстремитети.
Тестови во нашата болница: Хемоглобин 82 g L, еритроцити 2,80 × 1012 L, серум креатинин 513umol L, азот на уреа во крвта 25,4 mmol L. Урична киселина 732umol L, гликоза за брзо време 6,9 mmol L, гликозилирани хемоглобини 4,56%.
Дијагноза: дијабетес мелитус тип 2, дијабетична нефропатија од стадиум 5, бубрежна анемија, бубрежна хипертензија, хиперурикемија, дијабетична ретинопатија, дијабетична периферна невропатија.
Третман во нашата болница. отстрани такси од телото преку терапија, како што е терапија за поттикнување, земање кинеска медицина внатре, клизма, итн. Експертите користеле некои лекови за контрола на шеќерот во крвта, го намалуваат крвниот притисок и ја подобруваат циркулацијата и го блокираат имунолошкиот и воспалителниот одговор.
Состојба по третманот. По 33 дена систематски третман, неговата состојба била добро контролирана. И крвниот притисок 120 80mmHg, отчукувањата на срцето 76, нема оток и во долните екстремитети, хемоглобинот 110 g L, протеини во урината +, 114umol урична киселина L. Во исто време, нашите искусни нефролози наложуваат да му посвети внимание на одмор, да преземе умерени вежби и сл. избегнувајте напорно вежбање, спречувајте настинки, инфекции, одржувајте диета малку сол, малку маснотии, богата со протеини, малку пурини, избегнувајте зачинета храна, јадете свежо овошје и зеленчук,
Почитуван пациент! Може да поставите консултации преку Интернет прашање. Ние ќе се обидеме да ви дадеме исцрпен одговор на тоа за кратко време.
Дијабетична нефропатија е лезија на ткивото на бубрезите што го комплицира текот на дијабетесот. Повеќе типични за дијабетес тип 1, додека почетокот на болеста во адолесценцијата го одредува максималниот ризик од брз развој на компликации. Времетраењето на болеста, исто така, влијае на степенот на оштетување на ткивото на бубрезите.
Развојот на хронична бубрежна инсуфициенција драматично ги менува манифестациите на дијабетес. Тоа предизвикува нагло влошување на состојбата на пациентот, може да биде директна причина за смрт.
Само постојаното следење, навременото лекување и следењето на неговата ефикасност го забавуваат прогресијата на овој процес.
Механизми на потекло и развој
Патогенезата на нефропатија се должи на оштетување на малите артерии на бубрезите. Постои зголемување на епителот што ги покрива садовите од внатрешната површина (ендотел), задебелување на мембраната на васкуларните гломерули (подрумска мембрана). Се јавува локална експанзија на капиларите (микроанауризми). Интеркапиларните простори се исполнети со молекули на протеини и шеќери (гликопротеини), расте сврзното ткиво. Овие феномени доведуваат до развој на гломерулосклероза.
Во повеќето случаи, се развива дифузна форма. Се карактеризира со униформа задебелување на мембраната на подрумот. Патологијата напредува долго време, ретко доведува до формирање на клинички манифестирана бубрежна инсуфициенција. Карактеристична карактеристика на овој процес е нејзиниот развој не само кај дијабетес мелитус, туку и кај други болести, кои се карактеризираат со оштетување на бубрежните крвни садови (хипертензија).
Нодуларната форма е поретка, покарактеристична за дијабетес мелитус тип 1, се јавува дури и со кратко траење на болеста и напредува брзо. Забележана е ограничена (во форма на нодули) лезија на капиларите, луменот на садот се намалува и се развива структурна реконструкција на аневризми. Ова создава неповратни нарушувања на протокот на крв.
Меѓународната класификација на ревизија на болести 10 содржи посебни кодови на МКБ 10 за дифузни промени, интраваскуларна склероза на бубрежното ткиво и за нодуларна варијанта наречена синдром Кимелстил-Вилсон. Сепак, традиционалната домашна нефрологија под овој синдром се однесува на сите оштетувања на бубрезите кај дијабетес.
Со дијабетес, сите структури на гломерулите се зафатени, што постепено доведува до нарушување на главната функција на бубрезите - филтрирање на урина
Нефропатијата кај дијабетес се карактеризира и со оштетување на артериски садови со средна големина, кои носат крв до гломерулите, развој на склеротични процеси во просторите меѓу садовите. Бубрежните тубули, како гломерули, ја губат одржливоста. Во принцип, се развива повреда на филтрацијата на крвната плазма и се влошува одливот на урина во бубрезите.
Фази на развој на патолошкиот процес
Класификацијата на нефропатија кај дијабетес се заснова на последователна прогресија и влошување на бубрежната функција, клинички манифестации и промени во лабораториските параметри.
Фаза на дијабетична нефропатија:
Во првата фаза, постои зголемување на протокот на крв, филтрација на урина кај бубрежни нефрони против позадината на зголемување на големината на гломерулите. Во овој случај, екскрецијата на протеини со мала молекуларна тежина (главно албумин) со урина е во рамките на дневната норма (не повеќе од 30 мг).
Во втората фаза, се додава задебелување на подрумската мембрана, преголем пораст на сврзното ткиво во просторите помеѓу садовите со различни калибри. Екскрецијата на албумин во урината може да ја надмине нормата со високи нивоа на гликоза во крвта, декомпензација на дијабетес мелитус и физичка активност.
Во третата фаза, постои постојано зголемување на дневното ослободување на албумин (до 300 мг).
Во четвртата фаза, прво се појавуваат клиничките симптоми на болеста. Стапката на филтрација на урина во гломерулите започнува да се намалува, се утврдува протеинурија, односно ослободување на протеини повеќе од 500 мг во текот на денот.
Петтата фаза е финална, стапката на гломерна филтрација остро се намалува (помалку од 10 ml на 1 минута), дифузна или нодуларна склероза е широко распространета.
Бубрежната слабост често станува директна причина за смрт кај пациенти со дијабетес
Карактеристики на клинички манифестации
Првите три фази на развој на нефропатија се карактеризираат само со промени во бубрежните структури и немаат очигледни симптоми, односно тие се претклинички фази. Во првите две фази не се забележуваат поплаки. Во третата фаза, при прегледот на пациентот, повремено се открива зголемување на крвниот притисок.
Четвртата фаза е детална симптоматологија.
Најчесто идентификувани:
Со овој вид артериска хипертензија, пациентите ретко можат да доживеат зголемување на притисокот. Како по правило, против позадината на високи броеви (до 180-200 / 110-120 mm Hg), главоболки, вртоглавица, општа слабост не се појавуваат.
Единствениот сигурен начин да се утврди присуство на артериска хипертензија, нивото на флуктуации на притисок во текот на денот е периодично да се мери или да се следи.
Во последната, уремична фаза, промените се развиваат не само во клиничката слика за оштетување на бубрезите, туку и за време на дијабетес мелитус. Бубрежната слабост се манифестира со силна слабост, нарушен апетит, синдром на интоксикација, можна е чешање на кожата. Не се зафатени само бубрезите, туку и органите за дишење и дигестивност.
Карактеристично постојан пораст на крвниот притисок, изразен едем, постојан. Потребата за инсулин се намалува, нивото на шеќер во крвта и урината паѓа. Овие симптоми не укажуваат на подобрување на состојбата на пациентот, но зборуваат за неповратни нарушувања на бубрежното ткиво, остро негативна прогноза.
Ако пациент со дијабетес почнува да го зголемува артерискиот притисок, потребно е да се провери функцијата на бубрезите
Приближувања на бубрежни компликации
Дијагноза на оштетување на бубрезите кај пациенти со дијабетес мелитус се спроведува од страна на ендокринолог со помош на клинички, лабораториски, инструментални методи. Утврдена е динамиката на поплаките на пациентот, се откриваат нови манифестации на болеста, се проценува состојбата на пациентот. Дијагнозата е потврдена со хардверски студии. Доколку е потребно, се советува нефролог.
Основни дијагностички процедури:
Биопсијата е дополнителен метод. Ви овозможува да добиете вид на оштетување на бубрезите, степенот на размножување на сврзното ткиво, промени во васкуларниот кревет.
Студија за ултразвук е информативна во сите фази на оштетување на бубрезите кај дијабетес мелитус, го одредува степенот на оштетување и преваленцата на патолошките промени
Невозможно е да се идентификува бубрежна патологија во првата фаза на компликации со лабораториски методи, нивото на албумин на урина е нормално. Во втората - со зголемен стрес на ткивото на бубрезите (физичка активност, треска, нарушувања во исхраната со нагло зголемување на шеќерот во крвта), веројатно ќе се открие мала количина на албумин. Во третата фаза се открива постојана микроалбуминурија (до 300 мг на ден).
При преглед на пациент со четврта фаза на нефропатија, анализа на урина открива зголемена содржина на протеини (до 300 мг на ден), неконзистентна микрохематурија (појава на црвени крвни клетки во урината). Постепено се развива анемија (намалување на нивото на црвените крвни клетки и хемоглобин), а ESR (стапка на седиментација на еритроцити) се зголемува според резултатите од општ тест на крвта. И, исто така, периодично се открива зголемување на нивото на креатинин во крвта (со биохемиска студија).
Последната, петта фаза се карактеризира со зголемување на креатинин и намалување на стапката на филтрација на гломеруларна форма. Токму овие два индикатори ја одредуваат сериозноста на хронична бубрежна инсуфициенција. Протеинурија одговара на нефротски синдром, кој се карактеризира со дневно ослободување од повеќе од 3 g.Анемијата се зголемува во крвта, а се намалува нивото на протеини (вкупен протеин, албумин).
Терапевтски пристапи
Третманот на дијабетична нефропатија започнува со појава на микроалбуминурија. Неопходно е да се препишат лекови кои го намалуваат крвниот притисок, без оглед на неговите броеви. Во овој период, неопходно е да му се објасни на пациентот зошто е неопходен таков третман.
Ефектите од антихипертензивната терапија во раните фази на нефропатија:
Така, почетокот на антихипертензивна терапија во фаза на тешка артериска хипертензија, протеинурија од повеќе од 3 g на ден е ненавремено и заостаната, не може значително да влијае на прогнозата на болеста.
Препорачливо е да се препишат лекови кои имаат заштитен ефект врз ткивото на бубрезите. Инхибиторите на ензимот што го преобразува ангиотензин (ACE) максимално ги исполнуваат овие барања, кои ја намалуваат филтрацијата на албумин во примарна урина и го намалуваат притисокот во гломеруларните крвни садови. Товарот на бубрезите е нормализиран, што предизвикува заштитен (нефротективен) ефект. Најчесто се користи каптоприл, еналаприл, периндоприл.
Во завршна фаза на нефропатија, овие лекови се контраиндицирани. Со зголемено ниво на креатинин во крвта (над 300 μmol / L), како и со умерено зголемување на содржината на калиум (над 5.0-6,0 mmol / L), што е типично за бубрежна инсуфициенција, употребата на овие лекови може драматично да ја влоши состојбата на пациентот .
Исто така, во арсеналот на лекарот се наоѓаат блокатори на рецептори на ангиотензин II (лосартан, кандесартан). Со оглед на еден систем, на којшто влијаат различно овие групи на лекови, лекарот индивидуално одлучува на кој да му се даде предност.
Со недоволно дејство, дополнително нанесете:
Бројни клинички упатства опишуваат дека лекови кои селективно блокираат бета-рецептори се безбедни за пациенти со дијабетес. Тие ги заменија неселективните бета-блокатори (пропранолол), употребата на кои кај дијабетес е контраиндицирана.
Со појавите на ренална инсуфициенција, протеинурија, диетата станува дел од третманот.
Со дијабетична нефропатија, зеленчукот и незасладеното овошје преовладуваат во диетата, зачестеноста на внесот на храна е до 6 пати на ден
Барања за исхрана на пациентите:
Потребно е да се контролира количината на јадење сол во исхраната, не само за да се контролира метаболизмот на течностите, туку заради ефектот врз ефективноста на терапијата. Ако товарот на сол е голем, тогаш антихипертензивните агенси драматично ја намалуваат нивната ефикасност.Зголемувањето на дозата во овој случај, исто така, не дава резултати.
Со развојот на едематозен синдром, индицирано е дополнително воведување на диуретици на јамка (фуросемид, торасемид, индапамид).
Лекарите го сметаат нагло опаѓање на стапката на филтрација во гломерулите (помалку од 10 ml / мин) како изразена нарушена бубрежна функција и одлучуваат за заместителна терапија. Закажана хемодијализа, перитонеална дијализа помага со помош на специјална опрема за прочистување на крвта на метаболички производи, за да се спречи интоксикација. Сепак, само трансплантација на бубрег може радикално да го реши проблемот во случај на прекин на бубрежна инсуфициенција.
Со хемодијализа, терапијата се спроведува во терминалните фази на оштетување на бубрезите кај дијабетес, кога се исцрпени можностите за други видови третман.
Опасностите од нефропатија и методи на превенција
Ако дијабетесот е болест со специфични клинички синдроми, тогаш степенот на вклучување на бубрезите во патолошкиот процес е тешко да се идентификува. Долго време (со дијабетес тип 2, може да трае до две децении), нема знаци на оштетување на бубрезите. Само со значителна изолација на протеини, специфичен едем се појавува во фаза на протеинурија, а крвниот притисок периодично се зголемува. Хипертензивниот синдром, како по правило, не предизвикува поплаки или промени во состојбата на пациентот. Ова е опасно затоа што, како резултат на зголемен крвен притисок, може да се појават васкуларни компликации: миокарден инфаркт, цереброваскуларна несреќа, до мозочен удар.
Опасност е дека ако пациентот не се чувствува или чувствува мало влошување, тој не бара помош од лекар. Со дијабетес, пациентите се навикнуваат да се чувствуваат болни, објаснувајќи го тоа со флуктуации на шеќер во крвта и метаболички производи (кетонски тела, ацетон).
Со развојот на почетните фази на бубрежна инсуфициенција, нејзините манифестации се неспецифични. Општа слабост, чувство на непријатност и нејасна интоксикација, исто така, може да се припишат на метаболички нарушувања кај дијабетес мелитус. За време на периодот на развиени симптоми, се појавуваат изразени симптоми на интоксикација со азотни соединенија и се развива уремија. Сепак, оваа фаза е неповратна и е многу тешко да се одговори на дури и мали корекции на лекови.
Така, потребно е внимателно постојано следење и планирано испитување на пациентот, поради што е можно навреме да се идентификуваат компликации.
Спречува развој и прогресија на дијабетична нефропатија:
Фаза на развој на дијабетична нефропатија:
- I фаза (бубрежна хиперфункција) - зголемена филтрација и крвен притисок во гломерулите, што резултира во хипертрофија на бубрезите. Оваа фаза игра водечка улога во прогресијата на нефропатија.
- II фаза (почетни структурни промени во бубрежното ткиво - субклинички, „неми“) - карактеристични се структурните промени, се задебелува основната мембрана на капиларите. Нема албуминурија, само фрагменти од албумин се одредуваат во урината (албумин - „намалување“). Можна артериска хипертензија. Оваа фаза се појавува во просек 5 години пред почетокот на албуминурија.
- III фаза (почетна нефропатија или фаза на микроалбуминурија) - се развива во интервал од 5-15 години од моментот на воспоставување на дијабетес мелитус. Микроалбуминурија може да биде минлива кај повеќе од 50% од пациентите.
- IV фаза (тешка нефропатија или макроалбуминурија) - се развива по 10-20 години од дијагнозата на дијабетес. Оваа фаза се карактеризира со намалување на стапката на филтрација на гломерулацијата и значителна артериска хипертензија.
- V фаза (уремичен, терминал) - се манифестира над 20 години од манифестацијата на дијабетес или повеќе од 5 години од откривање на протеинурија. Карактеристики се нарушувања на функцијата на екскреција на азот, намалена гломеруларна филтрација, значителна артериска хипертензија. На ваквите пациенти им е прикажана хемодијализа, трансплантација на бубрег.
Хипергликемијата е почетен механизам за развој на дијабетична нефропатија, како и ангиопатија воопшто. Висококвалитетната гликемиска контрола значително го намалува ризикот од развој на патологија.
Меѓу главните механизми се акумулацијата на крајните производи на протеинска гликозилација, активирање на патогите на хексасамин и полиол на метаболизмот на гликоза, протеин киназа Ц, фактори на раст, цитокини и оксидативен стрес.
Членовите на семејството сега ќе тестираат за ВИЛ и хепатитис
Патоморфолошките промени се опишани како задебелување на подрумската мембрана на капиларите, акумулација на хијалин во интеркапиларниот простор, проширување на капиларите со присуство на аневризми, интракубична хипертензија, дијабетична гломерулосклероза. Тубулопатија е исто така карактеристична, која се манифестира во форма на тубуларна хиперплазија, задебелување на мембраната на подрумот и зголемена реапсорпција на електролити во тубуларните структури.
Критериуми за дијагностицирање
Се утврдува дијагноза на дијабетична нефропатија, земајќи ги предвид видот, стадиумот и времетраењето на дијабетесот. Исто така, се проценува присуството на микроалбуминурија, протеинурија и азотемија. Најраната и најчувствителната методологија е определување на микроалбуминурија. Критериуми за микроалбуминурија се екскреција на албумин во урината (30-300 мг / ден) или 20–200 μг / мин (урина преку ноќ).
За правилна дијагноза на дијабетична нефропатија, потребни се следниве студии:
- Одредување на микроалбуминурија три пати.
- Проценка на албуминурија - со општа анализа на урина или во дневна урина.
- Анализа на уринарниот талог.
- Определување вредности на креатинин и уреа (крвен серум), стапка на гломеруларна филтрација.
Интензивната гликемиска контрола и нормализирање на крвниот притисок се главните точки во корекција на манифестации на дијабетична нефропатија и значително ја намалуваат нејзината прогресија (ниво на цел - HbA1C -
Класификација на Могенсен
До денес, лекарите во својата практика најчесто ја користат класификацијата Могенсен, развиена уште во 1983 година и опишуваат одредена фаза на болеста:
- хиперфункција на бубрезите што се јавува во раната фаза на дијабетес мелитус се манифестира преку хипертрофија, хиперперфузија и хиперфилтрација на бубрезите,
- појава на I-структурни промени во бубрезите со задебелување на гломеруларната подрумска мембрана, проширување на месангиумот и истата хиперфилтрација. Се појавува во периодот од 2 до 5 години по дијабетесот,
- почетна нефропатија. Започнува не порано од 5 години по почетокот на болеста и се чувствува со микроалбуминурија (од 300 до 300 мг / ден) и зголемување на стапката на филтрација на гломеруларна форма (кратенка ГФР),
- изразената нефропатија се развива против дијабетес во текот на 10-15 години, се манифестира во протеинурија, хипертензија, намален ГФР и склероза, опфаќајќи од 50 до 75% од гломерули,
- уремија се јавува 15-20 години по дијабетесот и се карактеризира со нодуларна или комплетна, тотална дифузна гломерулосклероза, намалување на GFR до класификација заснована на бубрежни промени
Широко во практична употреба и медицински референтни книги, класифицирањето според фазите на дијабетична нефропатија врз основа на структурни промени во бубрезите е исто така фиксирано:
- бубрежна хиперфилтрација. Се манифестира во забрзување на протокот на крв во бубрежните гломерули, зголемување на обемот на урина и самиот орган по големина. Трае до 5 години
- микроалбуминурија - мало зголемување на нивото на протеини на албумин во урината (од 30 до 300 мг на ден). Навремената дијагностика и третман во оваа фаза може да ја прошират на 10 години,
- макроалбуминурија (UIA) или протеинурија. Ова е нагло намалување на стапката на филтрација, чест скок на бубрежниот крвен притисок. Нивото на албумин протеини во урината може да се движи од 200 до повеќе од 2000 мг / кучка. Дијабетична нефропатија од фазата UIA се појавува на 10-15-та година од почетокот на дијабетесот,
- изречена нефропатија. Се карактеризира со уште пониска стапка на филтрација на гломеруларна форма (GFR) и подложност на бубрежните крвни садови на склеротични промени. Оваа фаза може да се дијагностицира само по 15-20 години по І трансформациите во бубрежните ткива,
- хронична бубрежна инсуфициенција (CRF)) Се појавува по 20-25 години живот со дијабетес.
Првите 2 фази на дијабетична нефропатија (бубрежна хиперфилтрација и микроалбуминурија) се карактеризираат со отсуство на надворешни симптоми, волуменот на урина е нормален. Ова е претклинички стадиум на дијабетична нефропатија. Само на крајот на фазата на микроалбуминурија кај некои пациенти, повремено може да се забележи зголемен притисок.
Во фаза на протеинурија, симптомите на болеста веќе се појавуваат надворешно:
- се јавува оток (од почетното отекување на лицето и нозете до отекување на телесните шуплини),
- забележани се остри промени во крвниот притисок,
- ненадејно губење на тежината и апетит,
- гадење, жед,
- малаксаност, замор, поспаност.
Во последните фази на текот на болеста, горенаведените знаци се засилени, капките на крв се појавуваат во урината, крвниот притисок во садовите на бубрезите се зголемува до индикатори опасни за животот на дијабетичар.
Исклучително е важно да се дијагностицира заболување во раните преткклинички фази на неговиот развој, што е можно само со полагање специјални тестови за да се утврди количината на протеинот на албумин во урината.
Етимолошки теории за развој
Важно е да се знае! Проблемите со нивото на шеќер со текот на времето може да доведат до еден куп болести, како што се проблеми со видот, кожата и косата, чиреви, гангрена, па дури и карцинозни тумори! Луѓето научија горчливо искуство за нормализирање на нивото на шеќер уживаат во ...
Познати се следниве етимолошки теории за развој на нефропатија кај дијабетичари:
- генетската теорија ја гледа главната причина за заболувања на бубрезите во наследна предиспозиција, како во случајот на самиот дијабетес мелитус, заедно со што се забрзува развојот на васкуларни оштетувања во бубрезите,
- хемодинамичката теорија вели дека кај дијабетес мелитус постои хипертензија (нарушена циркулација на крвта во бубрезите), како резултат на која бубрежните крвни садови не можат да издржат моќниот притисок на огромната количина на протеини на албумин формирана во урина, колапс и склероза (лузни) на места на оштетување на ткивото,
- теоријата на размена, главната деструктивна улога во дијабетичната нефропатија се припишува на покачена гликоза во крвта. Од ненадејните напливки во „слаткиот токсин“, бубрежните садови не можат целосно да се справат со филтрационата функција, како резултат на што се нарушени метаболичките процеси и протокот на крв, празнините се стеснуваат како резултат на таложење на маснотиите и акумулацијата на натриумските јони, а се зголемува и внатрешниот притисок (хипертензија).
Можете да дознаете што да направите за да се одложи оштетување на бубрезите кај дијабетес мелитус со гледање на ова видео:
До денес, најчеста и најшироко користена во пракса во секојдневниот живот на медицинските професионалци е класификација на дијабетична нефропатија, која ги вклучува следниве фази на развој на патологија: хиперфункција, почетни структурни промени, почетна и изречена дијабетична нефропатија, уремија.
Важно е навремено да се дијагностицира болеста во раните преткклинички фази на развој со цел да се одложи почетокот на хронична бубрежна инсуфициенција што е можно подолго.
Симптоми на дијабетична нефропатија
Патологијата е - полека напредува, а симптомите зависат од фазата на болеста. Се разликуваат следниве фази:
- Асимптоматска фаза - клинички манифестации се отсутни, сепак, зголемувањето на стапката на филтрација на гломерулацијата укажува на почеток на нарушена активност на бубрежно ткиво. Може да се забележи зголемен бубрежен проток на крв и бубрежна хипертрофија. Нивото на микроалбумин во урината не надминува 30 мг на ден.
- Фаза на почетни структурни промени - се појавуваат првите промени во структурата на бубрежната гломерула (задебелување на капиларниот wallид, проширување на месангиумот). Нивото на микроалбумин не ја надминува нормата (30 мг / ден) и сè уште има зголемен проток на крв во бубрезите и, соодветно на тоа, зголемена гломеруларна филтрација.
- Пренефротска фаза - нивото на микроалбумин ја надминува нормата (30-300 мг / ден), но не го достигнува нивото на протеинурија (или епизодите на протеинурија се незначителни и кратки), протокот на крв и гломеруларната филтрација се обично нормални, но може да се зголемат. Може да се забележат веќе епизоди на висок крвен притисок.
- Нефротична фаза - протеинурија (протеини во урината) станува постојана. Периодично, може да се забележи хематурија (крв во урината) и цилиндраурија. Ренален проток на крв и стапка на гломеруларна филтрација се намалуваат. Артериската хипертензија (зголемен крвен притисок) станува постојана. Едемот се приклучува, се појавува анемија, се зголемуваат голем број параметри на крвта: ESR, холестерол, алфа-2 и бета-глобулини, беталипопротеини. Нивоата на креатинин и уреа се малку покачени или се во нормални граници.
- Нефросклеротична фаза (уремична) - функциите за филтрација и концентрација на бубрезите се нагло намалени, што доведува до значително зголемување на нивото на уреа и креатинин во крвта. Количината на протеини во крвта е значително намалена - се формира изразен едем. Во урината се откриваат протеинурија (протеини во урината), хематурија (крв во урината), цилиндраурија. Анемијата станува тешка. Артериската хипертензија е постојана, а притисокот достигнува голем број. Во оваа фаза, и покрај големиот број гликоза во крвта, не се открива шеќер во урината. Изненадувачки е што со нефросклеротичната фаза на дијабетична нефропатија, стапката на деградација на ендогениот инсулин се намалува, а екскрецијата на инсулин во урината исто така се запира. Како резултат, се намалува потребата за егзогени инсулин. Нивото на гликоза во крвта може да се намали. Оваа фаза завршува со хронична бубрежна инсуфициенција.