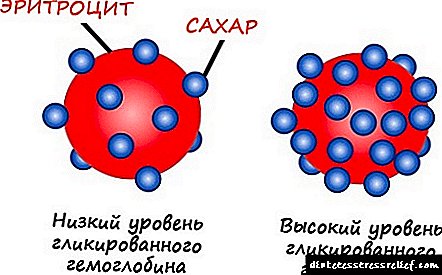
Откриена е страшната врска со панкреатитис и дијабетес
Уште во 17 век, се појави првото спомнување на панкреасната болест. Долго време, патологијата во форма на панкреатитис се сметаше за смртоносна болест. Во XX век, тие почнаа успешно да го лекуваат. Но, имаше подеднакво опасна болест поврзана со жлездата, дијабетесот. Панкреатитис и дијабетес станаа тешка клиничка состојба со која треба да се справат современите лекари.
Примарната фаза на панкреатитис со можни фази на ремисија и периоди на егзацербација, во која панкреасот станува воспален, е придружена со болни сензации со различен степен на интензитет и нивно присуство во случај на недостаток на овес.
Оваа фаза може да трае околу десет години. Во случај да се примени каква било диета, периодот може да се зголеми, но почетокот на втората фаза е неизбежен без постојани превентивни мерки.
Кога следната фаза започнува, прво се појавуваат симптоми на таканаречената нарушена функција на дигестивниот тракт:
- подуеност
- металоиди (запрена со гриз),
- дијареја
- губење на апетитот.
Како специфични услови, кога се развива панкреатитис и се развива дијабетес мелитус со него, се јавува минимална, но сепак, се јавува дестабилизација на метаболизмот на јаглени хидрати.
Ова е забележано како резултат на ослободување на инсулин, што го спроведуваат иритирани бета клетки во панкреасот.
Во овој случај, потребна ви е строга и постојана диета со леќата.
Во процесот на формирање на сите процеси кои се поврзани со хроничен панкреатитис, клетките на презентираната жлезда започнуваат да се распаѓа, и се формира стабилна толеранција на гликоза. Во овој поглед, односот на шеќер за празен стомак е нормален, а после јадење храна се покачува.
Истото важи и за дозволеното времетраење на хипергликемија, која станува „активна“ после јадење храна, особено просо.
Патолошкиот процес на формирање на дијабетес кај хроничен панкреатитис трае долг временски период. Продолжува во неколку фази:
- Почетна - кога периоди на егзацербации наизменично со периоди на ремисија на болеста, хроничен воспалителен процес напредува во жлездата, придружена со болни сензации со различен степен на интензитет и локализација. Потребни се околу 10 години со време.
- Периодот на дигестивна дисфункција. Доаѓа целосен комплекс на диспептични симптоми - гадење, слабеење, металоиди, надуеност, слаб апетит и дијареја. Во оваа фаза, за прв пат, знаците на нарушување на метаболизмот на јаглени хидрати се појавуваат во форма на епизоди на спонтана хипогликемија (намалување на гликозата во крвта). Ова се должи на фактот дека бета клетките иритирани од воспаление реагираат со ослободување на инсулин во крвотокот.
- Прогресијата на панкреатитис доведува до осиромашување на функцијата на ендокриниот панкреас. Пациентот развива толеранција на гликоза: постот на шеќер во крвта е во нормални граници, но после јадење се забележува продолжена хипергликемија, што не одговара на нормата во неговото траење.
- Последната фаза е формирање на секундарна дијабетес. Се развива кај приближно 30% од пациентите со долгорочен хроничен панкреатит. Ако се спореди со општата популација, тогаш кај него се јавува дијабетес 2 пати помалку.
Причини за панкреатоген дијабетес
Воспалителниот процес на панкреасното ткиво се нарекува панкреатитис. Неговиот тек е придружено со дефект на егзокрините и ендокрините делови на органот. Болеста е опасна со своите последици, од кои едната беше дијабетес.
Воспалението што се развива во телото доведува до нарушување на функциите на панкреасот. Во некои случаи, инсулинот влегува во крвотокот. Ова доведува до уништување на клетките и рецепторите поради недостаток на гликоза. Во процесот на оштетување на клетките, се развива дијабетес тип 2.
Ако како резултат на воспалителниот процес во панкреасот се намали бројот на панкреасните клетки, кои се одговорни за производство на инсулин во организмот, тогаш треба да зборуваме за дијабетес тип 1.
Две болести - панкреатитис и дијабетес - не се секогаш поврзани едни со други. Развојот на обете може да се спречи. Кога развиениот панкреатитис станува хроничен, дијагнозата на дијабетес е природна. Од моментот кога ќе се појават првите знаци на панкреатитис, може да помине прилично голема количина на време, до 5 години.
Дијабетесот, кој е последица на панкреатитис, има неколку карактеристики:
- Поразот на малите крвни садови е практично отсутен, за разлика од другите видови на дијабетес.
- Можноста за развој на хипогликемија.
- Намалување на ефективноста на лековите што се користат за намалување на нивото на шеќер со текот на времето.
- Отсуство на симптом како што е кетоацидоза.
Игнорирање на симптомите на дијабетес со панкреатитис е многу опасно. Соодветен третман е гаранција дека болеста нема да оди во исклучително опасни форми за живот и здравје, а панкреасот ќе функционира нормално.
Болеста се развива со повреда на ендокрините и егзокрините функции на панкреасот. Се разликуваат следниве причини за оштетување на островскиот апарат на жлездата:
- Хронично воспаление на панкреасот. Честите егзацербации на панкреатитис го зголемуваат ризикот од развој на дијабетес. Хроничното воспаление предизвикува постепено уништување и склероза на островите Лангерханс.
- Операција на панкреасот. Инциденцата на постоперативна дијабетес варира од 10% до 50% во зависност од обемот на операцијата. Најчесто, болеста се развива по тотална панкреатектомија, ресекција на панкреатодуоденал, надолжна панкреатореојуностомија, ресекција на опашката на панкреасот.
- Други болести на панкреасот. Рак на панкреасот, некроза на панкреасот предизвикуваат повреда на ендокрината функција со формирање на постојана хипергликемија.
Механизмот на развој на секундарниот дијабетес
На почетокот, болеста се манифестира во болка, потоа започнува дигестивната дисфункција, по што се развива болест на шеќер.
Првата фаза може да трае неколку години, придружена со болки со различни јаки.
Во втората фаза, пациентот развива металоиди, надуеност. Го губи апетитот, тој е загрижен за честа дијареја. Овие состојби се резултат на ослободување на инсулин на иритираните бета клетки.
Во третата фаза, кога клетките на овој орган веќе се делумно уништени од болеста, нивото на шеќер во крвта се издигнува над нормата после јадење. Оваа состојба во 30% од случаите завршува со дијабетес тип 2.
Симптоми на панкреатогени дијабетес мелитус
Постојат две опции за развој на дијабетес. Во првиот случај, при дијагностицирање на дијабетес тип 1, се забележува нагло намалување на клетките на панкреасот произведени од панкреасот. Ако пациентот страда од дијабетес тип 2, тогаш бројот на клетки е зачуван, но нивната подложност на гликоза е значително намалена.
Дијагностика
Дијагнозата на панкреатогениот дијабетес мелитус е тешка. Ова се должи на продолженото отсуство на симптоми на дијабетес, тешкотијата во препознавањето на воспалителни панкреасни заболувања. Со развојот на болеста, симптомите на оштетување на панкреасот често се игнорираат, пропишувајќи само хипогликемиска терапија. Дијагноза на нарушувања на метаболизмот на јаглени хидрати се врши во следниве области:
- Консултации за ендокринолог. Важна улога игра темелна студија за историјата на болеста и односот на дијабетес со хроничен панкреатитис, операции на панкреасот, алкохолизам, метаболички нарушувања и употреба на стероидни лекови.
- Следење на гликемија. Вклучува одредување на концентрацијата на глукоза на празен стомак и 2 часа по оброкот. Со дијабетес тип 3, нивото на гликоза на постот ќе биде во нормални граници, а после јадење ќе се покачи.
- Проценка на функцијата на панкреасот. Се спроведува со помош на биохемиска анализа за да се утврди активност на дијастаза, амилаза, трипсин и липаза во крвта. Податоците за ОАМ се индикативни: кај панкреатогениот дијабетес обично се отсутни траги од глукоза и ацетон во урината.
- Инструментални методи на визуелизација. Ултразвук на абдоминалната празнина, МНР на панкреасот ви овозможува да ја процените големината, ехогеноста, структурата на панкреасот, присуството на дополнителни формации и подмножества.
Во ендокринологијата, диференцијалната дијагностика на болеста се спроведува со дијабетес тип 1 и тип 2. Дијабетес тип 1 се карактеризира со остар и агресивен почеток на болеста на рана возраст и сериозни симптоми на хипергликемија.
Во тест на крвта се откриваат антитела на бета клетки на панкреасот. Различни карактеристики на дијабетес тип 2 ќе бидат дебелината, отпорност на инсулин, присуство на Ц-пептид во крвта и отсуство на хипогликемични напади.
Развојот на двата вида на дијабетес не е поврзан со воспалителни заболувања на панкреасот, како и со хируршки интервенции на органот.
Како да се третираат панкреатитис и дијабетес
Процесот на лекување на панкреатитис кај дијабетес е макотрпен и долг, потребни се неколку прилично долги фази. Секој од нив мора да се набудува.
Значи, панкреатитис и развој на дијабетес мелитус може да се излечат со употреба на терапија за замена, не само со цел да се оптимизира метаболизмот од типот на јаглени хидрати, туку и да се намали недостаток на ензимскиот тип.
Во презентираната ситуација, неопходно е да се користат не само специјализирани ензимски, туку и хормонални лекови. Треба да се напомене дека најчесто употребата на какви било лекови во форма на таблети не носи очекуван добар резултат. Сепак, добро изградена диета беше и останува неопходна.
Така, од исклучително значење е во процесот на лекување, панкреатитис и дијабетес мелитус, да се одржи оптимална исхрана. Ова подразбира исклучување од менито на храна опасно за панкреасот.
Од витално значење е неопходно да се одбие употребата на масна и зачинета храна, како и да се минимизираат брашното и слатката храна во нечија диета. Покрај тоа, не се препорачува јадење:
- супа од типот месо,
- јаболка
- зелка
- мајонез, кечап и сосови.
Лекувањето на овие болести во исто време не е лесна задача. Терапијата за замена во овој случај треба:
- нормализирање на метаболизмот на јаглени хидрати,
- елиминирање на недостаток на дигестивни ензими.
Пациентите со дијабетес тип 2 и панкреатитис се пропишани и ензимски и хормонални лекови.
Во исто време со земање лекови, пациентот мора да следи диета. Исклучување на храна штетна за панкреасот од исхраната, и земање лекови пропишани од лекар, со дијабетес, воспалението на овој орган може успешно да се третира.
За најдобар резултат, потребно е да се спроведе заеднички третман на хроничен панкреатитис и дијабетес. Се бара засекогаш да се откаже од употребата на алкохолни пијалоци и тутун, да се прилагоди диетата и начинот на живот. Комбинираната терапија ги има следниве насоки:
- Диета Диетата за панкреатогени дијабетес вклучува корекција на недостаток на протеини, хиповитаминоза, нарушувања на електролити. На пациентите им се советува да го ограничат внесот на „брзи“ јаглени хидрати (производи од путер, леб, слатки, колачи), пржена, зачинета и масна храна. Главната диета се состои од протеини (малку масни сорти на месо и риба), сложени јаглени хидрати (житарици), зеленчук. Храната треба да се зема во мали порции 5-6 пати на ден. Се препорачува да се исклучат свежи јаболка, мешунки, богати супа од месо, сосови и мајонез.
- Компензација на ензимска инсуфициенција на панкреасот. Се користат лекови кои содржат ензими на амилаза, протеаза, липаза во различни пропорции. Лековите помагаат да се утврди процесот на варење, да се елиминира недостаток на протеини-енергија.
- Преземање на лекови за намалување на шеќерот. За нормализирање на метаболизмот на јаглени хидрати, добар резултат се дава со назначување на лекови засновани на сулфонилуреа.
- Постоперативна терапија на замена. По хируршка интервенција на панкреасот со целосна или делумна ресекција на опашката на жлездата, се прикажува фракционо администрирање на инсулин да биде не повеќе од 30 единици на ден. Препорачаното ниво на гликоза во крвта не е пониско од 4,5 mmol / l заради опасност од хипогликемија. Со стабилизирање на гликемијата треба да се префрлат на назначување на орални хипогликемични лекови.
- Автрансплантација на островските клетки. Се спроведува во специјализирани ендокринолошки медицински центри. По успешна трансплантација, пациентите се подложуваат на панкреаотомија или панкреатектомија.
Лекови за хроничен панкреатитис
Може ли панкреасот да се помогне со лекови? Да! Покрај диетата, лекарите со дијабетес тип 2 и хроничен панкреатит препишуваат таблети кои содржат ензими кои панкреасот не може да ги произведе во вистинската количина заради овие заболувања. Најчесто тие препишуваат панкреатин и празничен.
Овие лекови се разликуваат во количината на активни супстанции. Има повеќе од нив на фестивалот, но има многу контраиндикации и може да предизвика запек, гадење и алергиски реакции. Панкреатинот е полесен за носење и ретко предизвикува алергии. Лекарот во секој случај ќе го избере лекот и неговата доза со цел да се нормализира панкреасот.
Усогласеноста со препораките на лекарот и правилната исхрана ќе му помогнат на ова тело да ги врати своите функции. Постепено, состојбата на пациентот се подобрува. Исхраната за дијабетес и панкреатитис во исто време со земањето лекови му помага на едно лице да избегне компликации од овие сериозни болести.
Рецепти за подготовка на хранливи и здрави јадења
Кои рецепти можат да се користат за дијабетес и панкреатитис? Вреди да се нагласи дека ако компетентно пристапувате кон медицинската исхрана, табелата ќе биде не само корисна, туку и разновидна.
Ние нудиме неколку опции за рецепти кои можат да бидат подготвени за болно лице со дијабетичен панкреатитис.
За да подготвите винегрет, земете еднакви пропорции:
- Компирот.
- Моркови.
- Цвекло.
- Растително масло по вкус.
Варете го целиот зеленчук директно во кора, што ви овозможува да ги зачувате нивните витамини и други корисни материи. Кога зеленчукот е мек, изладен и кора. Исечете ги на мали коцки, поврзете. Додадете растително масло, измешајте.
Месо исполнет пудинг со пареа
За да го подготвите ова хранливо јадење, треба да ги подготвите следниве состојки:
- Говедско или друго посно месо - 150 гр.
- Самостој - 10 г.
- Јајце - 1 ЕЕЗ.
- Вода - 1/3 чаша.
- Маслиново масло - 0,5 суп.л-патки
Варете го месото, а потоа искривете преку мелница за месо. Истурете гриз во наведениот волумен вода, додајте ја добиената гриз во подготвеното месо. Потоа претепајте во јајцето и измешајте сè.

Подмачкајте го садот во бавниот шпорет со путер и ставете го во него подготвеното полнење со масно месо. Пудингот се пари додека не се готви целосно.
Урда суфле
Ова јадење може да се јаде за време на ремисија на хроничен панкреатитис на позадината на дијабетесот. Потребни се следниве производи:
- Урда без маснотии - 300 гр.
- Белки од јајца - 3 парчиња.
- Слатки јаболка - 300 гр.
- Суво грозје и суви кајсии - 50 гр.
Извадете ја кора од јаболка, јадрото и истријте ја на најквалитетниот ренде. Сортирајте суво овошје, исплакнете со чиста вода, а потоа истурете вода што врие 10 минути. Додадете подготвени јаболка, пареа бобинки и верверички, изматени во меки пена во урдата, измешајте.
Готовата маса ставете ја во рамномерен слој на садот за печење, покриен со хартија за пергамент, и печете на 180 степени околу 40 минути.
Прогноза и превенција
Со сложениот третман на оштетување на панкреасот и корекција на хипергликемија, прогнозата на болеста е позитивна. Во повеќето случаи, можно е да се постигне задоволителна состојба на пациентот и нормални вредности на шеќер во крвта.
Во тешки онколошки заболувања, радикални операции на жлездата, прогнозата ќе зависат од интервенцијата и периодот на рехабилитација. Текот на болеста е отежнат со дебелина, алкохолизам, злоупотреба на масна, слатка и зачинета храна.
За спречување на панкреатогени дијабетес мелитус, потребно е да се води здрав начин на живот, да се откаже од алкохол, а во присуство на панкреатитис, да се изврши навремено испитување од страна на гастроентеролог.
Карактеристики на диета
Специјалната исхрана за панкреатитис и дијабетес мелитус може да спречи нагло зголемување на гликозата во крвта и зголемување на тежината на пациентот.
Во дијабетичен панкреатит, експертите препорачуваат комбинирање на две диетални столбови број 5 и бр.9.

Диетата бр.5 е пропишана за заболување на панкреасот, табела бр.9 за дијабетес од прв и втор тип. Со панкреатитис во комбинација со дијабетес, присутните лекар се соочуваат со задача правилно составување на диета, земајќи го предвид индивидуалниот тек на двата патолошки процеси.
Бидејќи инсулинот одговорен за шеќерот во крвта го произведува панкреасот, една третина од луѓето кои страдаат од хроничен панкреатитис исто така се дијагностицираат со дијабетес. Предуслов за квалитетен третман е градење на правилна диета, по диета за панкреатитис.
- храна, претежно се состои од зеленчук и билки,
- вклучување на голем број овошја во исхраната,
- додавање на никнува зрна, ореви во садови,
- вклучување во исхраната на житарки и јадења од посно риба, диетално месо,
- лесно сварлива храна што треба добро да се вари.
Периодите за време на кои пациентот мора да се придржува на диета се индивидуални. Тие се директно зависни од состојбата на пациентот и од ставовите на лекарот. Некои експерти препорачуваат здрава исхрана во текот на животот. Кај хроничен панкреатит, оваа позиција е разбирлива.
Доколку резултатите од тестовите на пациентот потврдат дека состојбата на пациентот станала подобра, тогаш лекарот може да дозволи олеснување. Не се препорачува независно отстапување од принципите на правилна исхрана.
Поврзано видео: Што можам да јадам со панкреатитис?
Овие комплексни болести го принудуваат човекот да следи посебна диета. Како прво, ќе мора да се откажете од слатки, мафини, бел леб, како и масна и пржена храна. Храната што го иритира стомакот треба да биде исклучена од исхраната. Диетата за панкреатитис и дијабетес го тера пациентот да не јаде:
- сосови и топли зачини
- мајонез
- масни супа
- колбаси, пушеле месо,
- јаболка и зелка, како и друга храна која е богата со растителни влакна.
Кај дијабетес тип 2, јаглехидратите треба да се избројат и нивниот внес ограничен. Шеќерот треба целосно да се исклучи од менито.
Во случај на болест на шеќер и присуство на воспаление на панкреасот, следниве производи треба да бидат вклучени во дневното мени на пациентот:
- 300 гр зеленчук на ден,
- мали количини на овошје
- масти до 60 g
- протеинска храна до 200 g на ден.
Со нетолеранција на шеќер, телото мора да биде обезбедено со сите потребни витамини, така што компликациите поврзани со оваа болест не се развиваат. Храната се зема 4-5 пати на ден, не заборавајте да ја набудувате дневната рутина. Ова е направено така што гастричниот сок се лачи во одредено време пред јадење.
Човечката исхрана треба да биде избалансирана и да содржи многу јадења со зеленчук варени во двоен котел или во рерна. Со дијабетес може да се користат супи од зеленчук, чорби, печен кромид, а компирите и житарките треба да бидат ограничени. Забрането е да се јаде пржено во овие болести.
Механизам за развој
Воспалението во панкреасот спречува ослободување на панкреасниот сок во дуоденумот и ослободување на инсулин во крвта. Излегува дека во циркулирачката крв нема доволно инсулин, а гликозата, напротив, станува премногу, не може да премине во клетки на мускулите и црниот дроб и се појавува оштетување на рецепторите и клетките. Како резултат на ова уништување, се развива дијабетес мелитус тип 2, што значи дека има доволно инсулин во организмот, но тој не може правилно да се согледа од страна на телото. Оваа состојба се нарекува релативна инсуфициенција.
Но, ако во процес на воспаление на панкреасните клетки кои произведуваат инсулин, тој стана значително помалку, затоа што тие беа заменети со сврзно и масно ткиво, тогаш се развива дијабетес тип 1. Оваа состојба се нарекува апсолутен неуспех.
Но, не секој случај на панкреатитис завршува со дијабетес, а дијабетес со панкреатитис. Како што знаете, компликацијата од која било болест може да се спречи. Многу е важно да се јаде правилно, и ова ќе биде доволно за да се одложи почетокот на таква компликација како дијабетес, или дури и целосно да се елиминира.
Клиничка слика

На самиот почеток, едно лице чувствува болка во сечење во левиот хипохондриум, и се појавува неколку часа после јадење храна (во тоа време храната влегува во дуоденумот и сокот од панкреасот е многу неопходен за понатамошно варење). Во првите месеци на панкреатитис, нападите на болка се заменуваат со престанок. Но, ако некое лице не почне да јаде правилно, тогаш болеста зазема хронична форма.
Пациентот почнува да страда од металоиди, подуеност и дијареја, апетитот е нарушен. Ова се должи на фактот дека воспалението опфаќа се повеќе и повеќе клетки на панкреасот, предизвикувајќи недостаток на сокот на панкреасот. Храната не може да се вари, а горенаведените симптоми се присутни постојано. Само диеталната храна може да помогне.
Инсулинот што се излачува од панкреасот се спроведува со емисии и во вишок. Како што напредува панкреатитот, се повеќе и повеќе клетки на панкреасот се заменуваат со сврзно ткиво и се намалува производството на инсулин. Во крвта станува катастрофално мала, а гликозата, напротив, е многу пати поголема од нормалната. Постои дијабетес мелитус тип 1 (неколку панкреасни клетки) или дијабетес тип 2 (рецептори на клетки веќе не се во состојба да согледаат гликоза).
Тест на дијабетес
Постојат различни начини да се провери општата состојба на човечкото тело и да се открие дијабетес на самиот почеток на неговиот развој:
- Посета на специјалист и дарување на крв за анализа за да се утврди толеранција на гликоза, биохемиска студија ви овозможува да "видите" дури и латентен дијабетес мелитус.
- Одредување шеќер во крвта со глукометар - мал уред со специјални ленти за тестирање во комплетот. Малку крв од прстот се нанесува на лентата и потоа се вметнува во апаратот. Студијата трае максимум 3 минути и резултатот се појавува на екранот на уредот.
- Тест ленти за да се утврди нивото на шеќер во урината. Можете да ги купите во било која аптека. Но, овој метод има еден недостаток - може да открие гликоза само ако има многу од тоа во крвта.
Етиологија на дијабетес
Денес, експертите придаваат големо значење на појавата на оваа болест и нејзиниот развој како резултат на наследна предиспозиција. Тие веруваат дека дијабетесот се наследува на доминантен или автозомно рецесивен начин.
Може да го испровоцира:

- Злоупотреба на храна богата со масти и јаглехидрати,
- Интоксикација и инфекции,
- Невропсихички и физички повреди,
- Акутен и хроничен панкреатит
- Дебелината
- Дифузен токсичен гушавост, Истенеко-Кушингова болест, акромегалија и голем број други ендокрини заболувања.
Покрај тоа, процесот на развој на дијабетес може да започне со цистоза на панкреасот, по панкреатектомија, сипаници, сипаници и заушки.
Панкреатитис или воспаление на панкреасот - карактеристика
 Воспаление на панкреасот (панкреатитис) е болест која може да се подели на два главни типа: триптичен панкреатитис (воспаление кое е карактеристично за панкреасот предизвикано од предвремено активирање на трипсин) и не-триптично (слично на воспаление кај други органи).
Воспаление на панкреасот (панкреатитис) е болест која може да се подели на два главни типа: триптичен панкреатитис (воспаление кое е карактеристично за панкреасот предизвикано од предвремено активирање на трипсин) и не-триптично (слично на воспаление кај други органи).
И двете групи можат да имаат акутен, хроничен и повторлив курс.
Во дијабетес тип 2 или тип 1, тоа оди до уништување на бета клетките, кои се заменуваат со сврзно и масно ткиво. Често се развива локален воспалителен процес, влијае на клетките кои произведуваат дигестивни сокови. Па панкреатитис се јавува кај дијабетес.
Болеста е главно предизвикана од инфекции, опструкции (блокирање) на наоди, исхемија (недоволно снабдување со крв и кислород во ткивата), токсични фактори и повреди.
Најчесто, се јавува кај мажи од 30-50 години, но влијае и на помладата генерација. Во 50% од случаите, причината е долгорочната потрошувачка на силни алкохолни пијалоци, во 30% - заболувања на билијарниот тракт и во 20% - зборуваме за некротичен панкреатитис. Комбинацијата на панкреатитис и дијабетес мелитус, како што е веќе наведено, е исто така прилично честа појава.
Дијабетес тип 2 или тип 1 се карактеризира со присуство на хронична форма на воспаление, бидејќи текот на сите процеси е повеќе мерен.
Триптично воспаление на панкреасот многу често спаѓа во групата на акутни заболувања. Тоа главно влијае на дебели луѓе, средовечни или повозрасни, почесто жени, честопати поради неухранетост (богата со маснотии) и консумирање алкохол.
Во хроничен панкреатит (сличен на неговите акутни форми), може да се комбинираат и други други болести:
- туберкулоза
- треска треска,
- сифилис
- дијабетес на панкреатитис е исто така честа појава.
Фактори на ризик на панкреатитис
Како и со многу други болести, генетиката игра голема улога во воспалението на панкреасот. Факторите на ризик вклучуваат малиген тумор на панкреасот (рак на панкреасот) кај други членови на семејството (често се наоѓаат кај мажи). Вториот фактор е тумор на други органи на абдоминалната празнина (желудник, црева), што доведува до инфилтрација на процесот на туморот во панкреасот, оваа состојба се нарекува секундарен тумор на панкреасот.
Значаен придонес во развојот на одредени видови на воспаление на панкреасот, исто така, го даваат алкохолот, дебелината и лошата исхрана (богата со маснотии).
Ризикот од панкреатитис исто така се зголемува со заболувања на жолчни камења, кај кои камењата можат да се движат од жолчното кесе и да ги затнат жолчните канали.
Последната група на главни фактори на ризик е претставена со состојба по тапа абдоминална повреда (на пример, во колективни боречки вештини) или тешко искачување.
Превенција на панкреатитис
 Спречување на воспаление на панкреасот не е дефинирано. Сепак, препорачливо е:
Спречување на воспаление на панкреасот не е дефинирано. Сепак, препорачливо е:
- Избегнувајте прекумерна потрошувачка на алкохол
- не јадете премногу масна храна,
- обезбедете си доволно физичка активност.
Ризикот е исто така намален кога се спречуваат жолчни камења (контрола на внесот на холестерол).
Ако знаете за случај на рак на панкреасот во вашето семејство, не заборавајте да го информирате вашиот лекар за тоа, многу е важно навреме да го откриете туморот (особено поради неговиот деструктивен ефект во ткивата на панкреасот).
Знаци и симптоми на панкреатитис
Во акутна форма, силна болка се јавува во горниот дел на стомакот (епигастриум) или во левиот горниот квадрант, но понекогаш може да се шири низ абдоменот и да му ја даде на другите делови од телото (грбот, сечилата на рамото, а понекогаш и на рамената).
Болката е придружена со повраќање (што, сепак, не носи олеснување, повраќањето содржи остатоци од храна и жолчката) или гадење.
Состојбата на едно лице се карактеризира со брзо чукање на срцето (тахикардија), брзо дишење (тахипнеа), треска, губење на ориентацијата и нарушувања во однесувањето (зголемена агресивност, нервоза).
Хроничните форми се придружени со болка, која се јавува наизменично, со одредено одложување после јадење. Едно лице губи тежина, делумно поради болка, јадењето е ограничено, делумно заради недоволен гастричен сок, тоа доведува до лошо варење на хранливи материи. Овој недостаток на варење предизвикува видливи промени во столицата, што станува сјајно и „мрсно“ (содржи повеќе маснотии).
 Третманот зависи пред се од видот и стапката на развој на индивидуалниот панкреатитис.
Третманот зависи пред се од видот и стапката на развој на индивидуалниот панкреатитис.
Што се однесува до хроничната форма на болеста, која трае долго време, во отсуство на опасни по живот манифестации, хоспитализација не е потребна. Обично е пропишана диета со многу малку маснотии (липиди).
Ако воспалението е подолго и ензимите не се произведуваат во доволни количини, се препишуваат лекови кои му обезбедуваат на организмот ензими неопходни за варење. Во случај на оштетување на островите Лангерханс (соодветно, намалување на секрецијата на инсулин, што придонесува за транспорт на шеќер во клетки), потребно е да се компензира за развој на дијабетес со помош на вештачки (синтетички) инсулин, заедно со третман на панкреатитис.
Во акутни форми, неопходно е да се дејствува брзо, затоа што ако се преземат ненавремени мерки, може да се развие шок и може да се случи дури и смрт. Затоа, потребна е хоспитализација.Првиот чекор е конзервативен третман: третман на шок, во зависност од сериозноста на оштетување на панкреасот, се пропишани лекови кои ја потиснуваат неговата активност и лекови против болки, со помош на раствори за рехидратација се дополнуваат испуштената течност и јони.
Функција на жлезда
Панкреасот се наоѓа во перитонеумот помеѓу 'рбетот и желудникот. Тоа е и жлезда на надворешно и внатрешно лачење. Како ендокрина жлезда, таа ја извршува функцијата на синтетизирање на важни биолошки активни супстанции:
- глукагон, со што се зголемува шеќерот во крвта)
- инсулин, со што се намалува концентрацијата на шеќер во крвта).
Структурните елементи на телото произведуваат специфично соединение - соматостатин, кое ја регулира активноста на секрецијата на инсулин и глукагон. Панкреасот, исто така, игра важна улога во процесот на варење, произведувајќи специјална течност неопходна за варење на храната.
 Состојки на панкреасот
Состојки на панкреасот
Опасност од хроничен панкреатитис
Под влијание на одредени фактори, може да се развие различни патолошки процеси во панкреасот. Еден од најчестите е хроничен панкреатитис. Оваа патологија може да се развие долго време, додека се вршат неповратни трансформации во клетките на жлездата.
Ако хроничен панкреатитис се појави со компликации, во телото за време на дијагностицирање, можете да видите замена на значителни делови на нормално функционално ткиво со маснотии и сврзните клетки. Како резултат на оваа трансформација, следниве процеси се случуваат во телото на пациентот:
- Дигестивните ензими не влегуваат во дуоденумот во целост (егзокрина дисфункција).
- Клетките и ткивата на телото стануваат толерантни (нечувствителни) на покаченото ниво на шеќер, што со тек на време се претвора во дијабетес мелитус (интрасекреторна дисфункција).
Дијабетесот што се развива на овој начин се нарекува панкреас или симптоматски, односно станува збор за компликација на хроничен панкреатитис. Но, ако дијабетичар во повеќето случаи има воспалителен процес во панкреасот, тогаш луѓето со хроничен панкреатитис можат да го избегнат развојот на дијабетес.
Неразделно поврзани дијабетес и црниот дроб. Со оваа болест, се забележува нејзино патолошко зголемување. Речиси не предизвикува болка кај пациентот за време на палпација на црниот дроб со болест тип 2. Но, со болест тип 1, овој симптом може многу да го загрижи пациентот. Воспалената жлезда може да доведе до фиброза, хепатоцелуларен карцином и акутна слабост на црниот дроб.
Третман на дијабетес на панкреас
Многу е тешко да се третира панкреатитис кај еден пациент, и придружниот дијабетес мелитус. Ваквите случаи бараат употреба на замена терапија не само за нормализирање на метаболизмот на јаглени хидрати, туку и за корекција на ензимскиот недостаток.
Пред да се третираат панкреасот дијабетес, неопходно е да се елиминира воспалителниот процес во панкреасот. Пациентот е пропишан измет со воведување на анестезионизирачки и антиинфламаторни супстанции, лекови кои ја потиснуваат активноста на ензимите на панкреасот. Во некои случаи, назначувањето на антимикробни агенси е потребно.
На првите два дена од третманот, пациентот е должен да користи присилен лек - радикално гладување. Оваа мерка е многу важна за сузбивање на воспалителниот процес, за запирање на синтезата на дигестивните ензими. Ова е таканаречен итен третман за панкреасот тип на болест. После тоа, терапијата вклучува употреба на пептиди и специјална диета.
Но, третманот на панкреатитис треба да оди во комбинација со третман на дијабетес. Затоа, за да се намали гликемијата, која се развила против позадината на воспалението на жлездата, на пациентот му треба инсулин. Ако се забележи низок крвен шеќер, потребни се инјекции на глукагон, што ќе ја поддржи функцијата на панкреасот.
Позитивниот терапевтски ефект на терапијата со лекови ќе биде подложен на пациентот само по специјална диета:
- Масна храна, храна богата со растителни влакна (суво овошје, зеленчук), јаглени хидрати треба да се минимизираат во исхраната на пациентот.
- Од богати супа од месо треба да се напуштат во корист на зеленчук.
- Но, во исхраната, никој не може да ја исклучи храната, правејќи предност во насока на друга. На пример, прекумерната потрошувачка на протеини храна, освен јаглени хидрати и масни (зборуваме за здрави масти) може да го влоши проблемот со панкреасот, додавајќи проблеми на бубрезите.
- Особено внимателно треба да ја пресметате оптималната количина на јаглени хидрати во исхраната. Иако инсулинот ја регулира количината на шеќер во крвта, постои ризик од ситуација кога пациентот ќе го „храни“ хормонот. Односно, прекумерната потрошувачка на јаглени хидрати бара голема количина инсулин, што може да доведе до негово акумулирање.
Вишокот на масни клетки може да доведе до отпорност на инсулин. Преголемата потрошувачка на производи што содржат шеќер може повторно да предизвика откажување на панкреасот.
Добро докажани лековити билки за панкреасот во третманот на патологијата. Со нивна помош, можете да ја ослободите болката, отокот во абдоминалната празнина и да го намалите воспалителниот процес. Нивната употреба за време на третманот треба да се консултира со лекар.
Радикални терапии
Лекувањето на панкреасот со дијабетес не е лесно. Мора да се има предвид дека со воспаление на овој орган, неговите функционални елементи практично не се обновуваат со конзервативна терапија. На таков исход, лекарот што присуствува може да му препорача на пациентот следниве радикални начини за борба против овој проблем:
- Методи на хардверска терапија.
- Трансплантација на цел орган.
- Трансплантација на функционални елементи на жлездата (островчиња или клетки на Лангерханс).
Трансплантацијата на панкреасот кај дијабетес мелитус или неговите функционални единици може да придонесе за нормализирање на метаболичките процеси нарушени како резултат на патологијата, како и да го спречи развојот на секундарни компликации на болеста.
Гликоза на дијабетес
Во овој случај, нивото на гликоза може да се врати во нормала со помош на таблети за намалување на шеќер или инсулин. Многу е важно да успеете да ги постигнете вашите гликемиски цели. Ова ќе ги избегне компликациите предизвикани од флуктуации на шеќерот во крвта.
Гликозата е главниот јаглени хидрати во човечкото тело затоа што ја снабдува потребната енергија. И само гликозата служи како хранлива материја за мозочните клетки.
Ако некое лице има дијабетес, тогаш гликозата е во голема концентрација во крвта и чувствува дека постојано сака да пие и да пие, многу често трча кон тоалетот за да уринира, неговото тело се мие од течност и постепено се дехидрира.
Со проблеми со ендокриниот систем кај дијабетес, едно лице има инконтиненција поврзано со негативниот ефект на гликозата врз клетките на ткивата, проследено со нарушување на структурата на периферните нерви и намалување на чувствителноста кај луѓето.
Гликозата во крвта и крвните садови страдаат од високо ниво на крв; тешко е да се влезе крв во внатрешните органи, мускули и мозок на една личност.
Покрај тоа, може да се развие разни несакани заболувања: метаболички процеси се нарушени и се појавува дебелина, заболен е кардиоваскуларниот систем, мозочен удар, исхемија, гангрена, итн.
Панкреатитис и дијабетес тип 2
Со хроничен панкреатит, дијабетес мелитус тип 2 се јавува кај 35% од случаите. Ова е особено опасно за луѓето со дебелина, бидејќи хипергликемијата за нив станува дневна „норма“.
Но, диетата храна, навремено и компетентно лекување на панкреатитис во рана фаза на развој ќе помогнат да се избегне развој на дијабетес тип 2.
Сите клетки на телото страдаат од високо ниво на гликоза во крвта, бидејќи шеќерот постепено ги уништува сите структури, а со тоа предизвикувајќи неповратни некротични процеси.
Употребата на брзи јаглени хидрати во умерени количини го намалува ризикот од развој на дијабетес тип 2 на моменти. Гликемијата, која е на нормално ниво, нема погубно влијание врз панкреасот, а панкреатитисот се развива помалку побрзо.
Панкреатитис и дијабетес - зошто се јавува?
Кога панкреасот е оштетен, метаболизмот не може да биде целосен и е нарушен. Оштетениот орган ја губи способноста да снабдува хормони во вистинска количина, а недостаток на инсулин во човечкото тело е познато дека е опасен. Факт е дека инсулинот игра важна улога - го намалува нивото на гликоза формирана како резултат на интеракцијата со јаглени хидрати. Воспалението на жлездата доведува до недоволно производство на инсулин и шеќерот во крвта почнува да расте. Ова е провокативен фактор за развој на дијабетес тип 2. И кога некое лице исто така јаде неправилно, често се грижи и е во стресна состојба, тој почнува да добива килограми, ненамерно создавајќи поволни услови за развој на дополнителни болести.
Симптоми на болеста
Панкреатитис придружена со дијабетес често се нарекува дијабетес на панкреасот.
Пациентот има различни симптоми:

- Болка во панкреасот со различен интензитет, на почетокот на развојот на болеста, егзацербациите се наизменични со ремисии (се случува, ова трае повеќе од една година),
- Горушица, запирање на расипување,
- Надуеност
- Дијареја
- Намален апетит.
Ако се развие дијабетес, човечкото тело исфрла антитела кои ги уништуваат клетките за производство на инсулин на жлездата. Со хроничен панкреатитис, дијабетес доведува до хипогликемија, но ова е случај кога се спроведува текот на инсулинска терапија. Микроангиопатијата (оштетување на малите крвни садови) е многу ретка.
Третман на панкреатитис за дијабетес
На самиот почеток на развој на дијабетес тип 2, диетата со малку јаглени хидрати ќе помогне да се излечи, односно ќе биде доволно за да се прилагоди диетата.
Акутниот панкреатитис кај заболување од тип 2 може првично да се третира со апчиња и други лекови за дијабетес. Меѓутоа, ако болеста се развие доволно и недостаток на инсулин има време да се формира, тогаш овие лекови веќе нема да бидат од полза.
Пациентот ќе мора да биде трпелив, бидејќи третманот на овие две болести ќе биде долг. Лекарот што присуствува дефинитивно ќе препише замена за да се нормализира ензимскиот недостаток и метаболизмот на јаглени хидрати. Тој ќе мора да земе хормонални и ензимски (на пример, панкреатин) лекови.
Панкреатитис се препорачува да се третира пред се со диетална исхрана, за да се спречи развој на дијабетес тип 2.
Пациентот исто така ќе мора да се придржува на дневната рутина, да избегнува негативност, да биде на позитивен бран и строго да ги следи сите медицински препораки.
Диета и вистинското мени
Дијабетичарите треба да се придржуваат до соодветна исхрана, бидејќи тоа е главната гаранција за нивно закрепнување. Прекумерното внесување јаглени хидрати е вистинскиот начин да се добијат дополнителни килограми.
Правилен систем на исхрана вклучува:

- Минимизирање на брзи јаглени хидрати
- Намалување на шеќер и скроб,
- Одбивање на зачини и зачинети јадења,
- Одбивање алкохолни пијалоци (особено пиво),
- Минимизирање на слатко овошје
- Максимална граница на производи од брашно (тестенини, колачи, итн.),
- Одбивање на сода.
Прогноза на панкреатогени дијабетес мелитус
Со навремена посета на специјалист, болеста е сè уште во рана фаза, правилна дијагноза и строго придржување кон сите медицински препораки, прогнозата е многу поволна.
Факт е дека панкреатогениот дијабетес е многу полесен од другите видови на оваа болест. Но, сепак, состојбата на пациентот со панкреатитис во хронична форма е товар. И квалитетот на животот има значително влијание. Затоа, многу е важно да се идентификува и да се излечи основната причина за дијабетес, а не да се троши време да се елиминира секундарната болест.
Дали инвалидитетот кај дијабетес дава и колку пензија?

Секој дијабетичар знае дека е потребно многу време и пари за лекување на болеста и одржување на здрава состојба на нормално ниво. Пензијата, која ја обезбедува државата за лица со таква дијагноза, помага да се покријат барем дел од трошоците. Се плаќа секој месец. Но, кој може да смета на тоа и колку тие плаќаат?
За да добие пензија, пациентот ќе мора прво да се лекува во болница, редовно да посетува ендокринолог и да добие инвалидитет.
Пензиите на дијабетес им се доделуваат не само на лицата кои достигнале старост во пензија. Пензиски сертификат може да му се издаде на некое лице откако ќе наполни 18 години, инвалидитет и потребниот тек на терапијата.
Комисијата за медицински стручни лица одлучува за доделување на 1, 2 или 3 инвалидска група, а пензискиот фонд ја утврдува големината на пензијата за инвалидите.
Но, ако пациентот не е назначен за група, ако тој одбие лекување во болница или минува лекарска комисија, или ако нема мислење дека ќе биде признат како инвалид, тогаш нема да има право на пензија.
Панкреатитис дијабетес
Дијабетесот со панкреатитис е придружен со дигестивни нарушувања, болки во стомакот и нарушен метаболизам на јаглени хидрати. Почесто, шеќерот во крвта е доста висок. Ова се должи на фактот дека панкреасот не може да лачи доволно инсулин, намалувајќи го нивото на гликоза. Се јавува дијабетес тип 1.
Со дијабетес тип 2, нарушувањето на јаглехидратите е нарушено. На високо ниво на инсулин, клетките не реагираат на хормонот. Ова го прави панкреасот да работи напорно. Како резултат, напредува воспалението и атрофичниот панкреатит.
Конзервативен третман
Панкреатитис и дијабетес сугерираат лекови. Во случај на недоволна функција на панкреасот ензим, неопходна е терапија за замена. Лекарот индивидуално избира дози на препарати за ензими кои ги разградуваат протеините, мастите и го нормализираат метаболизмот на јаглени хидрати.
На дијабетичарите со инсулинска зависност им се дава инсулински инјекции. За пациенти со дијабетес тип 2 не се прават инјекции. Пациентите се пропишани лекови кои го намалуваат шеќерот во крвта.
Основна исхрана за панкреатитис и дигестивни нарушувања
Основните правила за исхрана за панкреатитис се балансирање на хранливата вредност на потрошената храна. Неопходно е да се зголеми количината на протеини, да се намали внесот на едноставни јаглени хидрати и да се оптимизира бројот на растителни и животински производи. Храната богата со протеини има корисен ефект врз панкреасните заболувања. Протеините се наоѓаат во храна: месо, риба, соја, белка од јајце и ореви. Без оглед на историјата на дијабетес, фракционо јадење е важно. Режимот вклучува 6 оброци на ден во порции со тежина не повеќе од 300 g.
За третман на влошени и хронични воспалителни процеси на панкреасот, изработена е посебна табела за диети бр.5p. За дијабетес се користи табелата број 9.
За пациенти со панкреатитис, важно е да не се провоцира силно лачење на желудечен сок, како кај чир на желудник. Зголемената содржина на хлороводородна киселина предизвикува производство на гастрин. Хормонот го стимулира лачењето на панкреасот, неговите дигестивни ензими и инсулин. Од диетата се бара да се исклучат зачинета и кисела храна, јадења што претрпеле пржење и пушење. Забрането е пиење алкохол.
Исхраната за чиреви, како и за панкреатитис вклучува готвење садови за двојка или зоврие, мелете и сервирајте топло. Механичките ефекти и промените на температурата негативно влијаат на желудочната слузница, предизвикуваат воспаление и производство на ензими на панкреасот.
Производи што можете и не можете да направите со панкреатитис и дијабетес
Исхраната на пациентите во секој случај се избира индивидуално, со око на истовремени патологии. Исхраната за панкреатитис и дијабетес исто така треба да ги земе предвид преференциите на вкусот и нетолеранцијата на специфична храна и во исто време е дизајнирана да го компензира недостатокот на хранливи материи. Таквиот недостаток се јавува како резултат на недоволна апсорпција на протеини, масти и јаглени хидрати. Менито треба да го земе предвид нивото на толеранција на гликоза на телото.
Со дијабетес, доволна количина протеинска храна е вклучена во исхраната на пациентите. Храната богата со протеини полека се распаѓа и не предизвикува шила во шеќер во крвта и се препорачува за дијабетичари.
Со егзацербација на хроничниот воспалителен процес, оризот, овес и каша од гриз се исклучени од исхраната. Леќата е најпосакувана. Треба да изберете сив леб, а пред да го изедете, се суши. Свежите и богати колачи, особено со гастритис со мала киселост, предизвикуваат распаѓање на слабо варената храна. Ова го комплицира распаѓањето на јаглехидратите, го зголемува товарот на панкреасот и доведува до шила во шеќерот во крвта. Со благ дијабетес и хроничен панкреатитис, дозволени се трошки од леб и џебли. Овие производи се релативно ниски во калории. Bолчки и сушење е подобро да се впие во чајот. Ваквата поштеда исхрана не ја иритира мукозната мембрана и го збогатува менито на пациентот.
Во тежок дијабетес, на пациентот му се забранети слатки и слатки плодови. Но, со ниско ниво на шеќер и хроничен панкреатитис, можете да вклучите мала количина на слатки во исхраната.
Зеленчукот и овошјето за време на егзацербација на болести мора да се третираат со топлина. За време на ремисија, дозволено е да се јаде суров. Кисело овошје: јаболка, сливи, итн во акутната фаза на болеста се контраиндицирани. Покрај фактот дека овие плодови го стимулираат производството на гастрични и панкреасни сокови, испуштањето со панкреатитис ја зголемува дијарејата и го влошува текот на болестите. За време на постојаната ремисија, киселото овошје може да се јаде во мали количини. Тие содржат голем број овошни киселини, витамини и минерали кои имаат корисен ефект врз организмот и неговите регенеративни функции.
Добро е да пиете обезмастено млеко и млечни производи за дијабетес, исто така им е дозволено и на панкреатитис. Благодарение на аминокиселините и ензимите, млечните производи лесно се варат, а присуството на протеини, калциум и други микро и макро елементи помага да се смири воспалението и да се вратат телесните функции.
Исто така во диетата треба да го прегледате квалитетот на мастите. Диетата за панкреатитис и чиреви забранува маснотии од свињи, лосос од говедско месо и овци. Подобро е да се даде предност на посно месо (пилешко, телешко) и речна риба. Во диетата, растителните масти мора да бидат присутни: маслиново, ленено семе и други. Тие имаат лековит ефект врз реставрацијата на клеточните структури, го нормализираат холестеролот и метаболизмот на мастите.
Чоколадото и какаото се забранети за пациентите. Акутниот лук, кромидот и ротквицата со панкреатитис предизвикуваат остри болки и силна дијареја дури и со постојана ремисија.
Значително ја збогатуваат исхраната на разни билки и зачини. Тие го заситуваат телото со антиоксиданти кои помагаат да се отстранат токсините. Но, треба да бидете претпазливи кога јадете зелена боја со панкреатитис. Етерични масла и органски киселини ја иритираат желудочната слузница и провоцираат прекумерно лачење на панкреасните ензими. Затоа, киселицата, спанаќот и салатата се контраиндицирани кај оваа болест. Со продолжена ремисија, на пациентот му е дозволено да користи други билки во готвењето: босилек, цилантро, мајчина душица и други. Најбезбедни се копар, целер, семе од каруа, анасон и магдонос за панкреатитис. Дневната стапка на овие зачини се избира индивидуално, во зависност од толеранцијата на индивидуалните производи и сродните компликации.
Прогноза и општи совети
Клиничките студии покажаа дека за да се добие постојана ремисија кај хроничен панкреатитис и дијабетес, на пациентите им треба, пред сè, да јадат правилно. Исто така е важно да се пие доволно вода. Придонесува за подобро варење на храната, го нормализира балансот на вода-сол и помага да се отстранат производите за распаѓање од телото.
Балансираната исхрана и терапијата со замена го подобруваат квалитетот на животот на пациентите. Лекарот ќе ви каже каква храна е дозволена за панкреатитис и дијабетес, изберете диета и ви препише курс на лекување. Овие мерки во 80% од случаите доведуваат до продолжена ремисија.
Зачувајте ја статијата за да ја прочитате подоцна или споделете со пријателите: