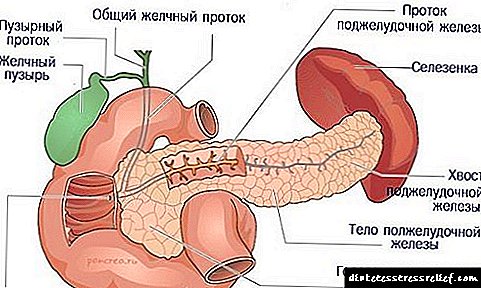
Класификација на СЗО: дијабетес
Призната е класификацијата на СЗО во 1999 година, според која се разликуваат следниве видови на дијабетес:
I. Тип 1 дијабетес мелитус: A. Autoimmune B. Idiopathic
II. Дијабетес тип 2
III. Други специфични видови на дијабетес мелитус: A. Генетски дефекти во бета клеточната функција со следниве мутации Б. Генетски дефекти во дејството на инсулин В. Болести на егзокриниот панкреас
Г. Ендокринопатија E. Дијабетес предизвикана од хемикалии и лекови (никотинска киселина, глукокортикоиди, тироидни хормони, диазоксид, а-адренергични агонисти, тиазиди, дилантин, а-интерферон, вакцитор, пентамидин, итн.)
.. Инфекции (вродена рубеола, цитомегаловирус, вируси Coxsackie)
G. Невообичаени форми на имуно-посредувачки дијабетес I. Авто-антитела на рецепторот на инсулин
H. Други генетски синдроми понекогаш поврзани со дијабетес мелитус (синдром Даун, Клеинфелтер синдром, Тарнер синдром, Волфрам синдром, Фридреих атаксија, хорта на Хантингтон, синдром на Лоренс-Мун-Бисел, порфирија, миотонска дистрофија и др.).
IV. Гестациски (се појавува за време на бременоста)
(ДМ I или дијабетес зависен од инсулин, IDDM)
органо-специфична автоимуна болест која доведува до уништување на бета клетки што создаваат инсулин на панкреасните острови, што се манифестира со апсолутен недостаток на инсулин. Хипергликемијата се развива како резултат на уништување на бета клетките, во 90% од случаите овој процес е поврзан со автоимуни реакции, чија наследна природа се потврдува со превоз на одредени генетски маркери. Кај преостанатите 10% од пациентите, уништувањето и смртта на бета клетките е предизвикано од непознати причини кои не се поврзани со автоимуни ефекти (идиопатски дијабетес мелитус од 1 тип), овој вид на курс се забележува само кај ограничено население на луѓе со африканско или азиско потекло. Дијабетес мелитус тип 1 се манифестира кога повеќе од 80% од бета клетките умираат, а недостаток на инсулин е близу апсолутен. Пациентите со дијабетес тип 1 учествуваат со околу 10% од вкупниот број пациенти со дијабетес
(ДМ II или не-инсулин-зависен дијабетес мелитус, НИДДМ)
хронична болест манифестирана со повреда на метаболизмот на јаглени хидрати со развој на хипергликемија поради отпорност на инсулин и секреторна дисфункција на бета клетките, како и липиден метаболизам со развој на атеросклероза. Бидејќи главната причина за смрт и инвалидитет на пациентите е компликациите на системска атеросклероза, дијабетес тип 2 понекогаш се нарекува кардиоваскуларна болест. Тоа е мултифакторска болест со наследна предиспозиција. Во присуство на дијабетес тип II кај еден од родителите, веројатноста за негов развој кај потомците во текот на животот е 40%. Не беше пронајден еден ген, полиморфизмот со кој се определува предиспозиција за дијабетес тип 2. Од големо значење во спроведувањето на наследната предиспозиција за тип NIDDM се факторите на животната средина, особено, карактеристиките на животниот стил.
Други специфични видови на дијабетес
Обединети во групата III, се разликуваат од горенаведените групи според поточно утврдената природа на недостаток на инсулин: може да биде поврзана со генетски дефект во секрецијата или дејството на инсулин (подгрупи А, Б), со болести на панкреасот кои имаат штетен ефект врз островскиот апарат (подгрупа Ц) метаболички заболувања и синдроми, придружени со зголемено производство на контрасуларни хормони (подгрупа Д), изложеност на хемикалии и лекови кои имаат директно токсични одредена или контра-акција (подгрупа Е).
Подгрупите F, G, H комбинираат ретки форми на болест поврзана со конгенитална инфекција (рубеола, цитомегаловирус, Coxsackie вирус), со ретки имунолошки нарушувања (автоантитела на рецепторот на инсулин) или познати генетски синдроми, кои во некои случаи се комбинирани со дијабетес мелитус.
Групата IV вклучува дијабетес мелитус за време на бременоста, поврзана со зголемена отпорност на инсулин и хиперинсулинемија, обично овие нарушувања се елиминираат по породувањето. Сепак, овие жени се изложени на ризик, затоа што некои од нив последователно развиваат дијабетес.
Класични симптоми на дијабетес тип 1 и тип 2
 Болеста се манифестира главно со високо гликемиско ниво (висока концентрација на гликоза / шеќер во крвта). Типични симптоми се жед, зголемено мокрење, ноќно мокрење, слабеење со нормален апетит и исхрана, замор, привремено губење на визуелна острина, нарушена свест и кома.
Болеста се манифестира главно со високо гликемиско ниво (висока концентрација на гликоза / шеќер во крвта). Типични симптоми се жед, зголемено мокрење, ноќно мокрење, слабеење со нормален апетит и исхрана, замор, привремено губење на визуелна острина, нарушена свест и кома.
Епидемиологија
 Според СЗО, во моментов во Европа е регистрирано околу 7-8% од вкупното население со оваа болест. Според најновите податоци на СЗО, во 2015 година имало повеќе од 750.000 пациенти, додека кај многу пациенти болеста останува неоткриена (повеќе од 2% од популацијата). Развојот на болеста се зголемува со возраста, поради што може да се очекуваат повеќе од 20% од пациентите кај популацијата над 65 години. Бројот на пациенти во текот на изминатите 20 години е двојно зголемен, а сегашното годишно зголемување на регистрирани дијабетичари е околу 25.000-30.000.
Според СЗО, во моментов во Европа е регистрирано околу 7-8% од вкупното население со оваа болест. Според најновите податоци на СЗО, во 2015 година имало повеќе од 750.000 пациенти, додека кај многу пациенти болеста останува неоткриена (повеќе од 2% од популацијата). Развојот на болеста се зголемува со возраста, поради што може да се очекуваат повеќе од 20% од пациентите кај популацијата над 65 години. Бројот на пациенти во текот на изминатите 20 години е двојно зголемен, а сегашното годишно зголемување на регистрирани дијабетичари е околу 25.000-30.000.
Зголемувањето на преваленцата, особено, на болеста тип 2 ширум светот, укажува на појава на епидемија на оваа болест. Според СЗО, во моментот влијае на околу 200 милиони луѓе во светот и се очекува дека до 2025 година повеќе од 330 милиони луѓе ќе страдаат од оваа болест. Метаболичен синдром, кој е често дел од заболување од типот 2, може да зафати до 25% -30% од возрасната популација.
Дијагноза според стандардите на СЗО
Дијагнозата се заснова на присуство на хипергликемија под одредени услови. Присуството на клинички симптоми не е константно, и затоа нивното отсуство не исклучува позитивна дијагноза.
Дијагнозата на болеста и граничните нарушувања на хомеостазата на гликоза се утврдува врз основа на нивото на гликоза во крвта (= концентрација на гликоза во венската плазма) со користење на стандардни методи.

- глукоза во плазма за пости (најмалку 8 часа по последниот оброк),
- случаен гликоза во крвта (во кое било време од денот без да се внесува храна),
- гликемија на 120 минути од оралниот тест за толеранција на глукоза (PTTG) со 75 g гликоза.
Болеста може да се дијагностицира на 3 различни начини:
- присуство на класични симптоми на болеста + случаен гликемија ≥ 11,1 mmol / l,
- гликемија на постот ≥ 7,0 mmol / l,
- гликемија во 120-та минута од PTTG ≥ 11,1 mmol / l.
Нормални вредности
Нормалните вредности на гликоза во крвта што се постираат се движат од 3,8 до 5,6 mmol / L.
Нормалната толеранција на гликоза се карактеризира со гликемија на 120 минути на PTTG
Случајната гликемија поголема од 11,0 mmol / L во капиларна крв кај симптоматски лица доведува до повторна дијагностицирање, што се заснова на потребата да се потврди прелиминарна дијагноза со одредување на нивото на гликоза над 6,9 mmol / L. Ако нема симптоми, тест за постење на гликемија се изведува под стандардни услови.
Гликемијата на постот многу пати пониска од 5,6 mmol / L го исклучува дијабетесот.
Гликемијата на постот многу пати повисока од 6,9 mmol / l ја потврдува дијагнозата на дијабетес.
Гликемијата од 5,6 до 6,9 mmol / l (т.н. гранично ниво на гликоза во постот на крвта) бара испитување на ПТТГ.
За време на тестот за толеранција на глукоза, позитивната дијагноза е индицирана со гликемија 2 часа подоцна или еднаква на 11,1 mmol / L.
Тестот за гликоза во крвта во дијагнозата мора да се повтори и да се заснова на 2 дефиниции.
За диференцијалната дијагностика на болести од типот 1 и тип 2, Ц-пептидите можат да се користат како индикатор за ендогени секреција на инсулин, доколку има клима во клиничката слика.Се препорачува преглед на празен стомак во базални услови и по стимулирање со вообичаен стандарден појадок. Кај дијабетес тип 1, основната вредност понекогаш е дури и намалена на нула. Со типот 2, неговата вредност е нормална, но со отпорност на инсулин, може да се зголеми. Сепак, со прогресијата на заболувањето од тип 2, нивото на Ц-пептиди се намалува.
Класификација на сериозност
- Лесен 1 степен - норматигликемијата и агликозуријата се постигнуваат со диети. Постот на шеќер во крвта - 8 mmol l, дневно излачување на шеќер во урината - до 20 g l. Може да има функционална ангионевропатија (дефект на крвните садови и нерви).
- Среден (фаза 2) - прекршувањата на метаболизмот на јаглени хидрати може да се компензираат со инсулинска терапија до 0,6 единици на кг на ден. Или земање лекови за намалување на шеќерот. Шеќе на глад над 14 mmol l. Гликоза во урина до 40 g / l на ден. Со епизоди на мала кетоза (појава на кетонски тела во крвта), функционални ангиопатии и невропатии.
- Тежок дијабетес (фаза 3) - Се видливи сериозни компликации (нефропатија 2, 3 фази на микроангипатија, ретинопатија, невропатија). Постојат епизоди на лабилен дијабетес (дневни флуктуации во гликемија 5-6 mmol l). Тешка кетоза и кетоацидоза. Постот на шеќер во крвта повеќе од 14 mmol l, глукозурија на ден повеќе од 40 g l. Дозата на инсулин е повеќе од 0,7 - 0,8 единици / кг на ден.
За време на третманот, лекарот секогаш има за цел да ја стабилизира прогресијата на болеста. Понекогаш процесот трае долго време. Таа е изградена врз принципот на чекор-терапија. Според оваа класификација, лекарот гледа во која фаза пациентот се обратил за помош и го организира третманот на таков начин што ќе се искачи.
Класификација според степен на обештетување
- Надоместок состојба кога се постигнува, под дејство на терапија, нормално ниво на шеќер во крвта. Во урината нема шеќер.
- Поткомпензација - болеста продолжува со умерена гликемија (гликоза во крвта не повеќе од 13, 9 mmol l, глукозурија не повеќе од 50 g l) и нема ацетонурија.
- Декомпензација - тешка состојба, гликоза во крвта над 13,9 mmol l, во урина повеќе од 50 g l на ден. Забележан е различен степен на ацетонурија (кетоза).
Како што можете да видите, класификацијата е од интерес на лекарите. Делува како алатка во управувањето со пациентите. Со неговото разгледување, видлива е динамиката и вистинската состојба. Да претпоставиме дека некое лице е хоспитализирано во болница во одредена фаза на сериозност и со еден степен на надоместок, и, под услов да има соодветно лекување, е ослободено со значително подобрување. Како да се утврди ова подобрување? Класификацијата е соодветна тука.
Пациентите со дијабетес тип 2 се добро обучени во бројките и ја оценуваат нивната состојба. Тие знаат што е ацетонурија, кетоза и колку е важна самоконтролата. За нив, исто така е интересно од практична гледна точка.
Клиничка слика
 Типични симптоми, вклучувајќи жед, полидипсија и полиурија (заедно со ноктурија), се појавуваат со напредна болест.
Типични симптоми, вклучувајќи жед, полидипсија и полиурија (заедно со ноктурија), се појавуваат со напредна болест.
Во други случаи, пациентот забележува губење на тежината со нормален апетит и исхрана, замор, неефикасност, малаксаност или флуктуации на визуелна острина. Со сериозна декомпензација, може да доведе до модринки. Многу често, особено на почетокот на болеста тип 2, симптомите се целосно отсутни, а дефиницијата за хипергликемија може да биде изненадување.
Другите симптоми честопати се поврзани со присуство на микроваскуларни или макроваскуларни компликации, и затоа се јавуваат само по неколку години дијабетес. Овие вклучуваат парестезија и ноќна болка во нозете со периферна невропатија, нарушувања на гастрично празнење, дијареја, запек, нарушувања во празнење на мочниот меур, еректилна дисфункција и други компликации, на пример, манифестација на автономна невропатија на надлежните органи, нарушен вид во ретинопатија.
Исто така, манифестации на корорнарна срцева болест (ангина пекторис, симптоми на срцева слабост) или долните екстремитети (осаменост) се знак на забрзан развој на атеросклероза по подолг тек на болеста, иако некои пациенти со напредни симптоми на атеросклероза можеби ги нема овие симптоми. Покрај тоа, дијабетичарите имаат тенденција да се повторуваат инфекции, особено на кожата и генитоуринарниот систем, а периодионтопатијата е почеста.
На дијагнозата на болеста му претходи краток (со тип 1) или подолг период (со тип 2) период, што е асимптоматски. Веќе во ова време, лесната хипергликемија предизвикува формирање на микро- и макроваскуларни компликации, кои може да бидат присутни, особено кај пациенти со болест тип 2, веќе во моментот на дијагностицирање.
Во случај на макроваскуларни компликации кај дијабетес тип 2, овој ризик е неколку пати зголемен со акумулација на атеросклеротични фактори на ризик (дебелина, хипертензија, дислипидемија, хиперкоагулација) придружена со состојба која се карактеризира со отпорност на инсулин, а се нарекува повеќекратно метаболички синдром (MMS), синдром на метаболички Х или Ривен.
Дијабетес тип 1
 Дефиницијата на СЗО ја карактеризира оваа болест како позната форма на дијабетес мелитус, сепак, таа е многу поретка кај популацијата отколку развиена болест тип 2. Главната последица на оваа болест е зголемената вредност на шеќерот во крвта.
Дефиницијата на СЗО ја карактеризира оваа болест како позната форма на дијабетес мелитус, сепак, таа е многу поретка кај популацијата отколку развиена болест тип 2. Главната последица на оваа болест е зголемената вредност на шеќерот во крвта.
Оваа болест нема позната причина и влијае на младите, до овој пат, на здравите луѓе. Суштината на оваа болест е дека поради некоја непозната причина човечкото тело започнува да произведува антитела против клетките на панкреасот кои формираат инсулин. Затоа, заболувањата од типот 1, во голема мерка, се близу до други автоимуни заболувања, како што се мултиплекс склероза, системски лупус еритематозус и многу други. Клетките на панкреасот умираат од антитела, што резултира во намалено производство на инсулин.
Инсулинот е хормон потребен за транспорт на шеќер до повеќето клетки. Во случај на недостаток, шеќерот, наместо да биде извор на енергија на клетките, се акумулира во крвта и урината.
Манифестации
Болеста може случајно да се открие од страна на лекар за време на рутински преглед на пациентот без очигледни симптоми, или може да се појават разни симптоми, како што се чувство на замор, ноќно потење, губење на тежината, ментални промени и болки во стомакот. Класичните симптоми на дијабетес вклучуваат чести мокрење со голем волумен на урина, проследено со дехидрација и жед. Шеќерот во крвта е во изобилство, во бубрезите се транспортира во урина и привлекува вода до себе. Како резултат на зголемена загуба на вода, се јавува дехидрација. Ако овој феномен не се лекува, а концентрацијата на шеќер во крвта достигне значително ниво, тоа доведува до нарушување на свеста и кома. Оваа состојба е позната како хипергликемична кома. Кај пациенти со дијабетес тип 1, во оваа ситуација во телото се појавуваат кетонски тела, поради што оваа хипергликемична состојба се нарекува дијабетична кетоацидоза. Телата на кетон (особено ацетон) предизвикуваат специфичен лош здив и урина.
ЛЕДА дијабетес
 На сличен принцип, се јавува посебен подтип на дијабетес тип 1, дефиниран од СЗО како LADA (Латентен автоимуните дијабетес кај возрасни - латентна автоимуна дијабетес кај возрасни). Главната разлика е во тоа што ЛАДА, за разлика од „класичниот“ дијабетес тип 1, се јавува во постара возраст и затоа може лесно да се замени со болест тип 2.
На сличен принцип, се јавува посебен подтип на дијабетес тип 1, дефиниран од СЗО како LADA (Латентен автоимуните дијабетес кај возрасни - латентна автоимуна дијабетес кај возрасни). Главната разлика е во тоа што ЛАДА, за разлика од „класичниот“ дијабетес тип 1, се јавува во постара возраст и затоа може лесно да се замени со болест тип 2.
По аналогија со дијабетес тип 1, причината за овој подтип е непозната.Основата е автоимуна болест во која имунитетот на организмот ги оштетува клетките на панкреасот што произведува инсулин, неговиот недостаток последователно доведува до дијабетес. Поради фактот дека болеста на овој подтип се развива кај постарите лица, недостатокот на инсулин може да се влоши со лошиот одговор на ткивата на него, што е типично за дебелите луѓе.
Фактори на ризик
Типичен пациент со дијабетес тип 2 е постара личност, честопати е дебел човек, обично има висок крвен притисок, абнормални концентрации на холестерол и други масти во крвта, што се карактеризира со присуство на дијабетес тип 2 кај други членови на семејството (генетика).
Дијабетес мелитус тип 2 се развива приближно на следниов начин: постои личност со генетска предиспозиција за развој на оваа болест (оваа предиспозиција е присутна кај многу луѓе). Оваа личност живее и јаде нездраво (животинските масти се особено ризични), не се движи многу, често пуши, троши алкохол, како резултат на што тој постепено развива дебелина. Почнуваат да се случуваат сложени процеси во метаболизмот. Маснотиите складирани во абдоминалната празнина имаат посебен својство на значително ослободување на масни киселини. Шеќерот повеќе не може лесно да се транспортира од крв во клетки дури и кога се формира повеќе од доволно инсулин. Гликемијата по јадење се намалува бавно и неволно. Во оваа фаза, можете да се справите со ситуацијата без да инјектирате инсулин. Сепак, неопходна е промена во диетата и општ начин на живот.
Други специфични видови на дијабетес
Класификацијата на СЗО на дијабетес мелитус ги покажува следниве специфични типови:
- секундарниот дијабетес кај болести на панкреасот (хроничен панкреатитис и негово елиминација, тумор на панкреасот),
- дијабетес со хормонални нарушувања (синдром на Кушингов, акромегалија, глукагонома, фехохромоцитом, синдром на Кон, тиреотоксикоза, хипотиреоидизам),
- дијабетес со абнормален рецептор на инсулин во клетките или инсулин молекул.
Посебна група се нарекува МОДИ дијабетес мелитус и е наследна болест со неколку подтипови што произлегуваат од единечни генетски нарушувања.
Општа класификација на болеста
Многу луѓе знаат само за првиот и вториот вид патологија, но малкумина се свесни дека класификацијата на дијабетес вклучува и други видови на болеста. Овие вклучуваат:
- патологија од тип 1 или видови зависни од инсулин,
- патологија од тип 2,
- дијабетес на неухранетост
- гестациски дијабетес (дијагностициран за време на периодот на гестација),
- болест како резултат на нарушена толеранција на гликоза,
- секундарниот дијабетес, кој се развива против позадината на другите патологии.
Меѓу сите овие сорти, најчестите видови на дијабетес се први и втори.
Класификација на СЗО
Класификацијата на СЗО на дијабетес мелитус е развиена и одобрена од претставници на Светската здравствена организација. Според оваа класификација, дијабетесот е поделен на следниве видови:
- болест тип 1
- болест од типот 2
- други видови на болести.
Покрај тоа, според класификацијата на СЗО, ваквите степени на дијабетес се одликуваат како лесна, умерена и тешка болест. Благ степен често има скриен карактер, не предизвикува компликации и очигледни симптоми. Просекот е придружен со компликации во форма на оштетување на очите, бубрезите, кожата и другите органи. Во последната фаза, се забележани тешки компликации, честопати предизвикувајќи фатален исход.
Дијабетес со курс зависен од инсулин
Тип 1 дијабетес мелитус се развива против позадината на целосна инсуфициенција на синтезата на хормонот инсулин од бета клетките во панкреасот. Благодарение на протеинскиот хормон инсулин е дека гликозата може да навлезе од крвта во ткивата на организмот.Ако инсулинот не се произведува во соодветна количина или е целосно отсутен, концентрацијата на шеќер во крвта значително се зголемува, што повлекува многу негативни последици. Гликозата не се преработува во енергија и со продолжено зголемување на шеќерот, theидовите на крвните садови и капиларите го губат својот тон, еластичност и почнуваат да се распаѓа. Нервните влакна исто така страдаат. Во исто време, телото доживува глад на енергија, нема доволно енергија за извршување на нормални метаболички процеси. За да го компензира недостатокот на енергија, тој започнува да ги разградува мастите, потоа протеините, како резултат на кои се развиваат сериозни компликации на болеста.
Зошто се случува ова
Главната причина за патологија со курс зависен од инсулин е наследноста. Ако еден од родителите или обајцата страдаат од болест, веројатноста за негов развој кај детето значително се зголемува. Ова се објаснува со фактот дека бројот на бета клетки одговорни за синтеза на инсулин е поставен уште од раѓање. Во овој случај, симптомите на дијабетес може да се појават и од првите денови од животот, и по десетици години.
Факторите кои ја предизвикуваат болеста ги вклучуваат следниве причини:
- седентарен начин на живот. Со доволно физички напор, гликозата се претвора во енергија, се активираат метаболички процеси, што позитивно влијае на функционирањето на панкреасот. Ако некое лице не се движи многу, гликозата се чува како маснотија. Панкреасот не се справува со својата задача, што предизвикува дијабетес,
- јадењето многу јаглени хидрати храна и слатки е уште еден фактор што предизвикува дијабетес. Кога ќе влезе голема количина шеќер во организмот, панкреасот доживува огромно оптоварување, производството на инсулин е нарушено.
Кај жени и мажи, болеста често се јавува поради чести емоционални стресови и стрес. Стрес и искуства предизвикуваат производство на хормони норадреналин и адреналин во организмот. Како резултат на тоа, имунолошкиот систем е преоптоварен, ослабува, што предизвикува развој на дијабетес. Кај жените, метаболичките процеси и хормоналната рамнотежа често се нарушени за време на бременоста.
Класификација на дијабетес зависен од инсулин
Класификацијата на болеста тип 1 ја дели патологијата според неколку критериуми. На компензацијата разликувајте:
- компензирано - тука нивото на метаболизмот на јаглени хидрати на пациентот е близу до нормалното,
- поткомпензирана - придружена со привремено зголемување или намалување на концентрацијата на шеќер во крвта,
- декомпензирана - тука гликозата во крвта не се намалува со лекови и со помош на диета. Таквите пациенти често развиваат прекома, кома, што предизвикува смрт.
По природа на компликациите, ваквите видови на дијабетес со курс зависен од инсулин се одликуваат како некомплицирани и комплицирани. Во првиот случај, зборуваме за компензиран дијабетес без компликации. Втората опција е придружена со разни васкуларни нарушувања, невропатии, кожни лезии и други. Автоимуна (поради антитела на сопствените ткива) и идиопатска (непозната причина) се разликуваат по потекло.
Симптоми на патологија
Описот на симптомите на патологија зависен од инсулин ги вклучува следниве знаци на болест:
- полидипсија или постојана жед. Поради потрошувачката на големи количини на вода, телото се обидува да го „разреди“ високиот шеќер во крвта,
- полиурија или прекумерно мокрење заради внес на течност во големи количини, како и високи нивоа на шеќер во урината,
- постојано чувство на глад. Луѓето со патологија постојано се гладни. Ова се случува поради глад на енергија на ткивата, бидејќи глукозата не може да навлезе во нив,
- остар губење на тежината. Поради глад на енергија, се јавува распаѓање на мастите и протеините во организмот. Ова предизвикува пад на телесната тежина на пациентот,
- сува кожа,
- интензивно потење, чешање на кожата.
За долг тек на патологија, карактеристично е намалување на отпорноста на телото на вирусни и бактериски заболувања. Пациентите често страдаат од хроничен тонзилитис, дрозд, вирусни настинки.
Карактеристики на третман
Невозможно е целосно да се излечи дијабетесот тип 1, но модерната медицина им нуди на пациентите нови методи кои можат да ја стабилизираат нивната општа благосостојба, да го нормализираат нивото на шеќер и да ги избегнат сериозните последици од патологијата.
Тактиките за управување со дијабетес го вклучуваат следново:
- употреба на лекови кои содржат инсулин,
- диети
- вежби за физиотерапија
- физиотерапија
- обука што им овозможува на дијабетичарите да вршат самостојно следење на нивото на гликоза, самостојно да ги администрираат потребните лекови дома.
Употребата на лекови кои содржат инсулин е неопходна во околу 40 - 50% од случаите. Инсулинската терапија ви овозможува да ја нормализирате општата благосостојба на една личност, да воспоставите метаболизам на јаглени хидрати и да ги елиминирате можните компликации на патологијата. Честопати, со болест, се користи физиотерапевтски метод како што е електрофореза. Комбинацијата на електрична струја, бакар, цинк и калиум има корисен ефект врз метаболичките процеси на организмот.
Од големо значење во третманот на болеста е соодветната исхрана и спортот. Лекарите препорачуваат да се исклучат комплексни јаглени хидрати и храна што содржи шеќер од менито. Оваа диета помага да се спречат шила шеќер во крвта, со што се избегнуваат многу компликации. Друг метод на лекување е секојдневно вежбање. Вежбањето предвидува воспоставување на метаболизам, што позитивно влијае на работата на панкреасот. При избор на спорт, предност треба да се даде на такви активности како пешачење, пливање, возење велосипед, трчање на светлина.
Не-инсулин зависна болест
Не-инсулин-зависен дијабетес мелитус (NIDDM) или болест тип 2 е ендокрина патологија, придружена со намалување на чувствителноста на телесните ткива кон хормонот инсулин. Во однос на преваленцата, оваа болест зазема една од водечките позиции кај сите заболувања, пред тоа се само онколошки патологии и срцеви заболувања.
Што ја активира болеста
Разликата помеѓу дијабетес тип 2 и првиот е дека во овој случај инсулин се произведува во вистинска количина, но хормонот не може да ја разложи гликозата, што предизвикува постојана гликемија.
Научниците не можат да ја утврдат точната причина за патологија независно од инсулин, но во исто време тие нарекуваат одредени фактори на ризик. Тие вклучуваат:
- наследноста
- прекумерна тежина
- неактивен животен стил
- патологии со ендокрино потекло,
- заболување на црниот дроб
- период на бременост
- хормонални нарушувања
- стрес, настинка и заразни болести.
Се верува дека изложени на ризик се лица по 50-годишна возраст, адолесценти со дебелина, како и пациенти кои страдаат од тешко нарушено функционирање на црниот дроб и панкреасот.
Карактеристики на текот на болеста
Првиот и вториот вид на дијабетес имаат слични симптоми, бидејќи во двата случаи клиничката слика се должи на зголемување на концентрацијата на шеќер во урината и крвта.
Клинички манифестации на дијабетес тип 2:
- жед и сувост на усната слузница,
- чести патувања во тоалетот, мокрење се забележува дури и во текот на ноќта,
- зголемување на телесната тежина
- трнење на рацете и нозете,
- долго заздравување на рани и гребнатини,
- постојан глад
- оштетување на видот, проблеми со забите, заболувања на бубрезите.
Многу пациенти доживуваат гадење, епигастрична болка, потење и нарушувања на спиењето. За жените, карактеристични се ваквите манифестации како дрозд, кршливост и опаѓање на косата, слабост на мускулите. Кај мажите е карактеристично намалувањето на физичката активност, повреда на потенцијата. Во детството, вреди да се обрне внимание на такви знаци како појава на темни дамки под пазувите, брзо зголемување на телесната тежина, летаргија, осип, кои честопати се придружени со супурација.
Методи на лекување
Како и со терапијата со патологија од типот 1, и за независен инсулин тип на болест, потребен е интегриран пристап кон третманот. Меѓу лековите, се користат лекови кои го стимулираат производството на инсулин, бидејќи произведениот хормон веќе не може да се справи со прераспределбата на гликозата низ целото тело. Покрај тоа, се користат агенси кои ја намалуваат отпорноста, односно отпорност на ткиво на инсулин. За разлика од третманот на дијабетес зависен од инсулин, терапијата за патологија од типот 2 не е насочена кон внесување дополнителен инсулин во крвта, туку за зголемување на чувствителноста на ткивата кон хормонот и намалување на количината на глукоза во организмот.
Покрај третманот со лекови, на сите пациенти им е доделена посебна диета со ниски јаглехидрати. Неговата суштина е да се намали употребата на храна со висок гликемиски индекс, преминот кон протеини и растителна храна. Друг вид на терапија е спорт. Полнењето обезбедува потрошувачка на шеќер и намалена отпорност на ткиво на инсулин. За време на физички напор, се зголемува потребата за мускулни влакна во гликозата, што доведува до подобра апсорпција на молекулите на шеќер.
Компликации на дијабетес тип 1 и тип 2
Компликациите на дијабетес и нивните последици се јавуваат кај пациенти, без оглед на видот на болеста. Постојат компликации од раниот вид и доцна. Раните вклучуваат:
- кетоацидоза и кетоацидотична кома - овие состојби се развиваат кај пациенти со прв вид патологија, кои се јавуваат како резултат на метаболички нарушувања против позадината на недостаток на инсулин,
- хипогликемична кома - компликацијата не зависи од видот на дијабетесот, се развива како резултат на силното зголемување на гликозата во крвта,
- хиперосмоларна кома - состојба се јавува поради сериозна дехидрација и недостаток на инсулин. Во исто време, лицето доживува силна жед, се зголемува обемот на урина, се појавуваат конвулзии, болки во перитонеумот. Во последната фаза, пациентот се онесвести, кома се поставува,
- хипогликемична кома - дијагностицирана кај луѓе со прв и втор вид патологија, се јавува поради нагло намалување на нивото на шеќер во организмот. Почесто, состојбата се развива поради вишок доза на инсулин.
Со долг тек на болеста, пациентите со дијабетес имаат доцни компликации. Во табелата можете да видите кои од нив се специфични за различни форми на патологија.
| Вид на компликации | Прв тип | Втор тип |
| Нефропатија Кардиоваскуларни нарушувања (ангина пекторис, аритмија, миокарден инфаркт) Стоматолошки проблеми (гингивитис, периодонтитис, стоматитис) Ретинопатија придружени со слепило Катаракта | Ретинопатии Синдром на дијабетична рака и нога |
Кардиоваскуларните нарушувања кај пациенти со инсулин-независен курс не се развиваат почесто отколку кај лица без дијабетес.
Гестациски дијабетес
Друг вид на болест придружена со гликемија е гестациски дијабетес мелитус (ГДМ). Болеста се јавува исклучиво кај жени за време на бременоста. Во повеќето случаи, оваа состојба исчезнува откако бебето се раѓа самостојно, но ако на болеста не му се даде соодветно внимание, проблемот може да се развие во дијабетес тип 2.
Причини за појава
Според студиите, ваквите жени се изложени на ризик од развој на болеста:
- со наследна предиспозиција
- прекумерна тежина
- со патологии на јајниците,
- жени во трудот после 30 години,
- жени кои претходно биле дијагностицирани со гестациски дијабетес.
Горенаведените причини предизвикуваат фактори кои доведуваат до нарушена функција на панкреасот. Телото не може да се справи со тежок товар, не може да произведе доволно инсулин, што доведува до зголемување на концентрацијата на шеќер, намалување на лојалноста на гликозата.
Како да се идентификува гестациски дијабетес? Симптоматологијата на болеста е слична на манифестациите на дијабетес тип 2. Кај жените се појавуваат следниве симптоми:
- жед
- постојан глад
- чести мокрење
- понекогаш притисокот се зголемува
- визуелната острина е изгубена.
За навремено дијагностицирање на болеста, сите жени за време на периодот на раѓање на бебе треба да бидат тестирани, редовно да го мерат крвниот притисок и да бидат внимателни кон своето тело. Покрај опасноста по здравјето на мајките, ГДМ предизвикува ризик од патологии на фетусот. Во овој случај, постои ризик од дијабетична фетопатија, што доведува до нарушување на формирањето на детето во матката.
Третман и превенција
Бидејќи ГДМ е придружено со зголемување на гликозата во организмот, главниот третман и превенција на болеста е нормализирање на нивото на шеќер. Aената во позиција се бара редовно да полага тестови, да се придржува на посебна диета. Главната задача е отфрлање на слатка и висококалорична храна, употреба на доволна количина зеленчук, протеини, растителни влакна. Покрај тоа, за нормализирање на метаболичките процеси, на жената често се препорачува да шетаат на свеж воздух, да прават гимнастика. Ова ќе помогне не само да се намали нивото на шеќер, туку и да се подобри целокупната благосостојба.
Секундарна дијабетес мелитус
Дијабетесот тип 1 и тип 2 се примарна форма на патологија. Класификацијата на дијабетес, исто така, вклучува и секундарн вид на болест. Секундарната форма се нарекува дијабетес, што се јавува поради која било друга патологија. Почесто, секундарната форма се развива поради болести на панкреасот или против позадината на ендокрини заболувања.
Карактеристични знаци
Клиничката слика на болеста е слична на манифестациите на дијабетес тип 1, често се јавува кај полни пациенти, има бавен тек. Меѓу симптомите се следниве:
- сува уста
- постојана жед
- абнормално чувство на глад
- чести мокрење
- општа слабост, апатија, инвалидитет.
Без потребниот третман, патологијата оди во отворена форма за која е потребна инсулинска терапија.
Терапијата на болеста е насочена кон лекување на основната патологија што предизвика дијабетес. За да се изберат тактиките на третман, пациентот мора да помине целосен преглед во болничко опкружување, да ги положи сите потребни тестови.
Подеднакво важна е и корекцијата на животниот стил и исхраната. На пациентот му е пропишана посебна диета и дневно вежбање. Ваквите мерки помагаат да се подобри метаболизмот, да се врати функционирањето на панкреасот и другите органи погодени од болеста.
Латентна форма
Меѓу видовите на дијабетес, постои таква посебна форма на болеста како латентен дијабетес или латентна форма. Многу лекари се согласуваат дека овој вид на болест е најопасен за луѓето, бидејќи не е секогаш можно навремено да се идентификува патологијата. Во исто време, процесите карактеристични за вообичаената форма на болеста се случуваат во телото на пациентот.
Зошто се јавува
Како и другите видови на дијабетес, латентната форма може да има такви предиспонирачки фактори:
- анатомско стареење на телото,
- наследна предиспозиција
- дебелината
- период на бременост
- вирусни и бактериски заболувања.
На лицата изложени на ризик се препорачува редовно да посетуваат лекар, да земаат урина и тест на крвта за шеќер.
Честопати, патологијата се одвива неодамна, односно без изразени симптоми. За да не пропуштите појава на дијабетес, треба да обрнете внимание на ваквите манифестации:
- сува кожа, чести гнојни лезии,
- жед и сува уста
- промена на телесната тежина - губење на тежината или брзо зголемување на телесната тежина,
- намалено целокупно здравје, слаб сон, раздразливост.
Карактеристиките на доцните знаци вклучуваат различни патологии на дермисот, болести на усната шуплина, намалување на машкото либидо, заболувања на срцето и крвните садови и нарушување на тактилната чувствителност.
Заклучок
Дијабетес мелитус е честа ендокрина болест која може да се појави и самостојно и против други патологии. И покрај обичното име, болеста има неколку сорти, од кои секоја е опасна за неговите компликации.За да се отстранат сериозните последици и да се преземе патологијата под контрола, потребно е навремено да се дијагностицира дијабетес и да се преземат сите неопходни мерки за негов третман.
Уредување на инконтиненција на вода
Првите описи на оваа патолошка состојба ги потенцираа првенствено нејзините највпечатливи симптоми - губење на течности (полиурија) и непобедлива жед (полидипсија). Терминот „дијабетес“ (лат. Дијабетес мелитус) прв пат го користел грчкиот лекар Демитриј од Апаманија (II век п.н.е.), потекнува од друг грчки. διαβαίνω, што значи „поминува низ“.
Таква во тоа време беше идејата за дијабетес - состојба во која лицето постојано ја губи течноста и ја надополнува, „како сифон“, што се однесува на еден од главните симптоми на дијабетес - полиурија (прекумерно излегување на урина). Во тие денови, дијабетесот се сметаше за патолошка состојба во која телото ја губи способноста за задржување на течности.
Уредување на инконтиненција на глукоза
Во 1675 година, Томас Вилис покажа дека со полиурија (зголемена екскреција на урина), урината може да биде „слатка“ или дури и „без вкус“. Во првиот случај, тој го додаде зборот дијабетес на зборот дијабетес. мелитус, што на латински значи „сладок како мед“ (латински дијабетес мелитус), а во втората - „инсипидус“, што значи „без вкус“. Инсидидниот дијабетес се нарекува инсипиден - патологија предизвикана или од бубрежни заболувања (нефроген дијабетес инсипидус) или од болест на хипофизата (неврохипофиза) и се карактеризира со нарушено лачење или биолошко дејство на антидиуретичкиот хормон.
Метју Добсон докажа дека сладок вкус на урина и крв на пациенти со дијабетес се должи на високата содржина на шеќер. Античките Индијанци забележале дека урината на пациенти со дијабетес привлекува мравки, и ја нарекувале оваа болест „сладок заболувач на урина“. Корејските, кинеските и јапонските колеги на зборот се засноваат на истиот идеограм и исто така значат „слатка уринарна болест“.
Висока гликоза во крвта
Со доаѓањето на техничката способност да се утврди концентрација на гликоза не само во урината, туку и во серумот во крвта, се покажа дека кај повеќето пациенти, зголемувањето на шеќерот во крвта на почетокот не гарантира негово откривање во урината. Понатамошно зголемување на концентрацијата на гликоза во крвта ја надминува вредноста на прагот за бубрезите (околу 10 mmol / l) - се развива гликозурија - шеќер се открива и во урината. Објаснувањето на причините за дијабетес мораше да се промени повторно, бидејќи се покажа дека механизмот за задржување на шеќерот од страна на бубрезите не е расипан, што значи дека не постои „шеќерна инконтиненција“ како таков. Во исто време, претходното објаснување „одговараше“ на нова патолошка состојба, т.н. „бубрежен дијабетес“ - намалување на бубрежниот праг за гликоза во крвта (откривање на шеќер во урината на нормално ниво на шеќер во крвта). Така, како и во случајот со дијабетес инсипидус, старата парадигма не била погодна за дијабетес, туку за сосема друга патолошка состојба.
Парадигмата „шеќерна инконтиненција“ беше напуштена во корист на парадигмата „висок шеќер во крвта“. Оваа парадигма денес е главната и единствена алатка за дијагностицирање и проценка на ефективноста на терапијата. Во исто време, модерната парадигма за дијабетес не е ограничена на фактот на висок шеќер во крвта. Покрај тоа, со сигурност може да се каже дека парадигмата „шеќер во крвта“ завршува историја на научните парадигми на дијабетес мелитус, кои се сведени на идеи за концентрација на шеќер во течности.
Недостаток на инсулин
Неколку откритија доведоа до појава на нова парадигма на причините за дијабетес како недостаток на инсулин. Во 1889 година, Josephозеф фон Мехринг и Оскар Минковски покажаа дека по отстранувањето на панкреасот, кучето развива симптоми на дијабетес.И во 1910 година, Сер Едвард Алберт Шарпеј-Шафер посочи дека дијабетесот е предизвикан од недостаток на хемикалии излачувани од островите Лангерханс во панкреасот. Тој ја нарече оваа супстанција инсулин, од латински инсулашто значи „островче“. Ендокрината функција на панкреасот и улогата на инсулин во развојот на дијабетес беа потврдени во 1921 година од Фредерик Бунинг и Чарлс Херберт Бест. Тие ги повториле експериментите на фон Мехринг и Минковски, покажувајќи дека симптомите на дијабетес кај кучиња со оддалечен панкреас можат да бидат елиминирани со администрирање на нив екстракт од островчиња на здрави кучиња Лангерханс, Бунинг, Бест и нивниот персонал (особено хемичарот Колип) исчистил инсулин изолиран од панкреасот на големи говеда, и го користеше за лекување на првите пациенти во 1922 година. Експериментите беа спроведени на Универзитетот во Торонто, лабораториските животни и експерименталната опрема ги обезбеди Johnон МекЛод. За ова откритие, научниците ја добија Нобеловата награда за медицина во 1923 година. Производството на инсулин и неговата употреба во третманот на дијабетес почна да се развива брзо.
По завршувањето на работата на производство на инсулин, Macон МекЛод се вратил на студии за регулирање на глуконогенезата, започнати во 1908 година, а во 1932 година заклучил дека парасимпатичкиот нервен систем игра значајна улога во глуконеогенезата во црниот дроб.
Сепак, штом се разви метод за проучување на инсулин во крвта, се покажа дека кај голем број пациенти со дијабетес, концентрацијата на инсулин во крвта не само што не се намали, туку и значително се зголеми. Во 1936 година, Сер Харолд Персивал Химсворт објави дело во кое за првпат се пријавени дијабетес тип 1 и тип 2 како одделни заболувања. Ова повторно ја смени парадигмата на дијабетес, поделувајќи го на два вида - со апсолутен недостаток на инсулин (тип 1) и релативен недостаток на инсулин (тип 2). Како резултат на тоа, дијабетесот се претвори во синдром што може да се појави во најмалку две болести: дијабетес тип 1 или тип 2. .
И покрај значителниот напредок во дијабетологијата во последните децении, дијагнозата на болеста сè уште се заснова на студија за метаболизам на јаглени хидрати.
Од 14 ноември 2006 година, под покровителство на ООН, се слави Светскиот ден на дијабетес; 14 ноември е избран за овој настан, бидејќи се признати заслугите на Фредерик Грант Банинг во студијата на дијабетес.
Терминот "дијабетес мелитус тип 1" се користи за означување на група на болести кои се развиваат како резултат на прогресивното уништување на бета клетките на панкреасот, што доведува до недостаток на синтезата на проинсулин и хипергликемија, бара терапија за замена на хормони. Терминот "дијабетес мелитус тип 2" се однесува на болест која се развива кај луѓе со прекумерна акумулација на масно ткиво кои имаат отпорност на инсулин, како резултат на што постои прекумерна синтеза на проинсулин, инсулин и амилин од страна на бета-клетките на панкреасот, се јавува таканаречениот "релативен недостаток". Најновата ревизија на класификацијата на дијабетесот беше направена од страна на Американското здружение за дијабетичари во јануари 2010 година. Од 1999 година, според класификацијата одобрена од СЗО, се разликуваат дијабетес тип 1, дијабетес тип 2, бремена дијабетес и „други специфични видови на дијабетес“. Поимот латентен автоимун дијабетес кај возрасни (ЛАДА, „дијабетес тип 1,5“) и голем број поретки форми на дијабетес се разликуваат.
Преваленцијата на дијабетес кај човечката популација, во просек, е 1-8,6%, инциденцата кај деца и адолесценти е приближно 0,1-0,3%. Земајќи ги предвид недијагностицираните форми, овој број во некои земји може да достигне 6%. Од 2002 година, околу 120 милиони луѓе биле заболени од дијабетес во светот. Според статистичките студии, на секои 10-15 години бројот на луѓе со дијабетес се дуплира, така што дијабетес мелитус станува медицински и социјален проблем. Според руското здружение за дијабетис, повикувајќи се на Меѓународната федерација за дијабетис en, од 1 јануари 2016 година, околу 415 милиони луѓе на возраст од 20 до 79 години во светот страдаат од дијабетес, а половина од нив не знаат за својата болест.
Исто така, треба да се напомене дека со текот на времето, се зголемува процентот на луѓе кои страдаат од дијабетес тип 1.Ова се должи на подобрување на квалитетот на медицинската грижа за населението и зголемување на животниот век на лицата со дијабетес тип 1.
Треба да се напомене хетерогеноста на инциденцата на дијабетес мелитус, во зависност од расата. Дијабетес мелитус тип 2 е најчест кај Монголоидите, на пример, во Велика Британија кај луѓето од монголоидна раса стари над 40 години, 20% страдаат од дијабетес тип 2, луѓето од расата Негроид се на второ место, кај луѓе над 40 години, процентот на пациенти со дијабетес е 17% Фреквенцијата на компликации е исто така хетерогена. Припаѓањето на монгоноидната раса го зголемува ризикот од развој на дијабетична нефропатија и корорнарна срцева болест, но го намалува ризикот од синдром на дијабетично стапало. Луѓето од расата негроидни почесто се карактеризираат со тешка, слабо лекувана артериска хипертензија и почест развој на гестациски дијабетес.
Според податоците за 2000 година најголем број пациенти биле забележани во Хонг Конг, тие учествувале со 12% од популацијата. Во САД, бројот на случаи е 10%, во Венецуела - 4%, најмал број регистрирани пациенти е забележан во Чиле, тоа е 1,8%.
Храната содржи различни видови јаглени хидрати. Некои од нив, како што е гликозата, се состојат од еден шестчлен хетероцикличен јаглехидрат прстен и се апсорбираат во цревата непроменета. Други, како што се сахароза (дисахарид) или скроб (полисахарид), се состојат од два или повеќе меѓусебно поврзани петчлени или шестчлежни хетероцикли. Овие супстанции се разјаснуваат со различни ензими на гастроинтестиналниот тракт до молекули на гликоза и други едноставни шеќери, а на крајот се апсорбираат и во крвта. Покрај гликозата, во крвотокот влегуваат и едноставни молекули како фруктоза, кои во црниот дроб се претвораат во гликоза. Така, гликозата е главниот јаглени хидрати во крвта и целото тело. Таа има исклучителна улога во метаболизмот на човечкото тело: тој е главниот и универзален извор на енергија за целиот организам. Многу органи и ткива (на пример, мозокот) користат глукоза главно како енергија (покрај тоа, може да се користат кетонски тела).
Главната улога во регулирањето на метаболизмот на јаглени хидрати во телото ја игра хормонот на панкреасот - инсулин. Тоа е протеин синтетизиран во β-клетки на островчиња Лангерханс (акумулација на ендокрини клетки во панкреасното ткиво) и е дизајниран да ја стимулира обработката на гликозата по клетки. Речиси сите ткива и органи (на пример, црниот дроб, мускулите, масното ткиво) се способни да обработуваат гликоза само во нејзино присуство. Овие ткива и органи се нарекуваат зависен од инсулин. На другите ткива и органи (како мозокот) не им треба инсулин со цел да се процесира гликозата, и затоа се нарекуваат независен инсулин .
Нетретираната гликоза се депонира (складира) во црниот дроб и мускулите во форма на гликоген полисахарид, кој потоа може да се претвори назад во гликоза. Но, за да се претвори гликозата во гликоген, потребен е и инсулин.
Нормално, нивото на гликоза во крвта варира доста тесно: од 70 до 110 mg / dl (милиграми на децилитар) (3,3-5,5 mmol / l) наутро по спиење и од 120 до 140 mg / dl после јадење. Ова се должи на фактот дека панкреасот произведува повеќе инсулин, толку е повисоко нивото на гликоза во крвта.
Во случај на недостаток на инсулин (дијабетес мелитус тип 1) или нарушување на механизмот на интеракција на инсулин со клетки на телото (дијабетес мелитус тип 2), глукозата се акумулира во крвта во големи количини (хипергликемија), а клетките на телото (освен органи кои не зависат од инсулин) го губат својот главен извор енергија.
Постојат голем број на класификации на дијабетес на различни начини. Заедно, тие се вклучени во структурата на дијагнозата и овозможуваат прилично точен опис на состојбата на пациент со дијабетес.
Етиолошка класификација Уреди
I. дијабетес тип 1 или Малолетнички дијабетес, сепак, луѓето од која било возраст можат да се разболат (уништување на клетките β) што доведува до развој на апсолутен доживотен недостаток на инсулин)
* Белешка: категориите: „Кај луѓе со нормална телесна тежина“ и „Кај лица со прекумерна тежина“ беа откажани од СЗО во 1999 година извор не е наведен 2148 дена .
- генетски дефекти (абнормалности) на инсулин и / или негови рецептори,
- болести на егзокриниот панкреас,
- ендокрини заболувања (ендокринопатии): синдром на Истенеко-Кушингов, акромегалија, дифузен токсичен гушавост, феохромоцитом и други,
- дијабетес предизвикан од лекови
- дијабетес предизвикан од инфекција
- невообичаени форми на имуно-посредувачки дијабетес,
- генетски синдроми во комбинација со дијабетес.
IV. Гестациски дијабетес - патолошка состојба која се карактеризира со хипергликемија која се јавува за време на бременоста кај некои жени и обично спонтано исчезнува по породувањето.
* Забелешка: треба да се разликува од бременоста кај пациенти со дијабетес.
Според препораките на СЗО, се разликуваат следниве видови на дијабетес кај бремени жени:
- Дијабетес тип 1 откриен пред бременоста.
- Дијабетес мелитус тип 2 откриен пред бременоста.
- Бремена дијабетес мелитус - овој термин комбинира какви било нарушувања на толеранција на глукоза што се случиле за време на бременоста.
Уредување на лесен проток
Блага (I степен) форма на болеста се карактеризира со ниско ниво на гликемија, која не надминува 8 mmol / l на празен стомак, кога нема големи флуктуации во содржината на шеќер во крвта во текот на денот, незначителна дневна глукозорија (од траги до 20 g / l). Надоместокот се одржува преку диетална терапија. Со лесна форма на дијабетес, ангиоееропатијата на претклиничките и функционалните фази може да се дијагностицира кај пациент со дијабетес мелитус.
Умерена сериозност Уреди
Со умерена (II степен) сериозност на дијабетес мелитус, постењето на гликемијата се зголемува, како по правило, на 14 mmol / l, гликемични флуктуации во текот на денот, дневната глукозурија обично не надминува 40 g / l, кетоза или кетоацидоза повремено се развива. Компензација на дијабетес се постигнува со диета и со администрација на орални агенси за намалување на шеќерот или со администрација на инсулин (во случај на секундарна резистенција на сулфамид) во доза што не надминува 40 ОД дневно. Кај овие пациенти може да се открие дијабетична ангионевропатија од различна локализација и функционални фази.
Уреди тешка струја
Тешка (III степен) форма на дијабетес се карактеризира со високи нивоа на гликемија (на празен стомак повеќе од 14 mmol / l), значителни флуктуации на шеќер во крвта во текот на денот, висока глукозурија (над 40-50 g / l). Пациентите имаат потреба од постојана инсулинска терапија во доза од 60 OD или повеќе, откриле различни дијабетични ангионевропатии.
Дијагностика
Кога се поставува дијагноза, на прво место се става видот на дијабетес, за дијабетес тип 2, чувствителност на орални хипогликемични агенси (со или без отпор), сериозноста на болеста, потоа состојбата на метаболизмот на јаглени хидрати, а потоа се наведува списокот на компликации на дијабетес.
Според МКБ 10.0, дијагнозата на дијабетес мелитус, во зависност од позицијата во класификацијата, е кодирана од делот Е 10-14 од компликацијата на болеста се означени со четвртина знаци од 0 до 9.
.0 Со кома .1 Со кетоацидоза .2 со оштетување на бубрезите .3 Со лезии на очите .4 со невролошки компликации .5 со нарушувања на периферната циркулаторна циркулација .6 Со други наведени компликации .7 со повеќекратни компликации .8 Со неопределени компликации .9 без компликации
Во моментов, генетската предиспозиција за дијабетес се смета за докажана.За прв пат, таквата хипотеза беше изразена во 1896 година, додека беше потврдена само со резултатите од статистичките набудувања. Во 1974 година, J. Nerup et al., A. G. Gudworth and J. C. Woodrow, пронајдоа врска помеѓу Б-локусот на антигени на леукоцити на хистокомпатибилност на леукоцити и дијабетес мелитус тип 1 и нивно отсуство кај лица со дијабетес тип 2.
Последователно, беа утврдени голем број на генетски варијации, кои се многу почести кај геномот кај пациенти со дијабетес отколку кај останатата популација. Така, на пример, присуството на Б8 и Б15 во геномот истовремено го зголеми ризикот од заболување за околу 10 пати. Присуството на маркери Dw3 / DRw4 го зголемува ризикот од заболување за 9,4 пати. Околу 1,5% од случаите со дијабетес се поврзани со мутација на A3243G на митохондријалниот ген МТ-ТЛ1.
Сепак, треба да се напомене дека со дијабетес тип 1 се забележува генетска хетерогеност, односно болеста може да биде предизвикана од различни групи гени. Лабораториски дијагностички знак што ви овозможува да го одредите 1-виот тип на дијабетес е откривање на антитела на панкреасот β-клетки во крвта. Природата на наследството во моментов не е целосно јасна, тешкотијата за предвидување на наследството е поврзана со генетската хетерогеност на дијабетес мелитус, а изградбата на соодветен модел за наследство бара дополнителни статистички и генетски студии.
Во патогенезата на дијабетес мелитус се разликуваат две главни врски:
- недоволно производство на инсулин од страна на ендокрините клетки на панкреасот,
- нарушување на интеракцијата на инсулинот со клетките на ткивата на телото (отпорност на инсулин) како резултат на промена во структурата или намалување на бројот на специфични рецептори за инсулин, промена во структурата на самиот инсулин или повреда на интрацелуларните механизми на пренесување на сигнал од рецептори до клеточни органели.
Постои наследна предиспозиција за дијабетес. Ако еден од родителите е болен, тогаш веројатноста за наследување дијабетес тип 1 е 10%, а дијабетес тип 2 е 80%.
Панкреатична инсуфициенција (дијабетес тип 1)
Првиот вид нарушување е типичен за дијабетес тип 1 (старото име е инсулин зависен дијабетес) Појдовна точка во развојот на овој вид дијабетес е масовно уништување на ендокрините клетки на панкреасот (островките Лангерханс) и, како резултат, критично намалување на нивото на инсулин во крвта.
Масовна смрт на панкреасните ендокрини клетки може да се случи во случај на вирусни инфекции, карцином, панкреатитис, токсично оштетување на панкреасот, состојби со стрес, разни автоимуни заболувања во кои клетките на имунолошкиот систем произведуваат антитела против панкреасните β-клетки, уништувајќи ги. Овој вид на дијабетес во огромно мнозинство на случаи е карактеристичен за деца и млади (стари до 40 години).
Кај луѓето, оваа болест често е генетски утврдена и е предизвикана од дефекти во голем број гени лоцирани на шестиот хромозом. Овие дефекти формираат предиспозиција за автоимуна агресија на телото кон клетките на панкреасот и негативно влијаат на регенеративната способност на β-клетките.
Основата на автоимуно оштетување на клетките е нивно оштетување од какви било цитотоксични агенси. Оваа лезија предизвикува ослободување на автоантогени, кои ја стимулираат активноста на макрофаги и Т-убијци, што пак води до формирање и ослободување на интерлеукини во крвта во концентрации кои имаат токсичен ефект врз клетките на панкреасот. Клетките се оштетени и од макрофаги лоцирани во ткивата на жлездата.
Исто така, предизвикувачи на фактори може да бидат продолжена хипоксија на панкреасните клетки и високо-јаглени хидрати, богати со масти и малку протеини диета, што доведува до намалување на секреторен активност на островските клетки и на долг рок до нивната смрт.По почетокот на масивната смрт на клетките, започнува механизмот на нивно автоимуно оштетување.
Екстрапанкреативна инсуфициенција (дијабетес тип 2) Уредување
За дијабетес тип 2 (застарено име - дијабетес зависен од инсулин) се карактеризира со прекршувања наведени во став 2 (види погоре). Во овој вид на дијабетес, инсулин се произведува во нормални или дури и во зголемени количини, но механизмот на интеракција на инсулин со клетките на телото (отпорност на инсулин) е нарушен.
Главната причина за отпорност на инсулин е повреда на функциите на рецепторите на инсулин мембрана во дебелината (главниот фактор на ризик, 80% од пациентите со дијабетес се со прекумерна тежина) - рецепторите стануваат неспособни да комуницираат со хормонот како резултат на промените во нивната структура или количина. Исто така, со некои видови на дијабетес тип 2, структурата на самиот инсулин (генетски дефекти) може да биде нарушена. Покрај дебелината, фактори на ризик за дијабетес тип 2 се: старост, пушење, пиење алкохол, хипертензија, хронично прејадување, седечки начин на живот. Во принцип, овој вид на дијабетес најчесто ги погодува лицата над 40 години.
Се докажува генетска предиспозиција за дијабетес тип 2, што е индицирано со 100% случајност на присуството на болеста кај хомозиготни близнаци. Кај дијабетес мелитус тип 2, често се забележува повреда на циркадијалниот ритам на синтеза на инсулин и релативно долго отсуство на морфолошки промени во ткивата на панкреасот.
Основата на болеста е забрзување на инактивирање на инсулин или специфично уништување на рецептори на инсулин на мембраните на клетките зависни од инсулин.
Забрзување на уништување на инсулин често се јавува во присуство на портакавални анастомози и, како резултат на тоа, брз влез на инсулин од панкреасот во црниот дроб, каде што брзо се уништува.
Уништувањето на рецепторите на инсулин е последица на автоимуниот процес, кога автоантителата ги перцепираат инсулинските рецептори како антигени и ги уништуваат, што доведува до значително намалување на чувствителноста на инсулин на клетките зависни од инсулин. Ефективноста на инсулин во претходната концентрација во крвта станува недоволна за да се обезбеди адекватен метаболизам на јаглени хидрати.
Како резултат на ова, се развиваат примарни и секундарни нарушувања:
Основно
- Забавување на синтезата на гликоген
- Забавување на стапката на реакција на глуконидаза
- Забрзување на глуконеогенезата во црниот дроб
- Глукозорија
- Хипергликемија
- Намалена толеранција на гликоза
- Забавување на синтезата на протеини
- Забавување на синтезата на масни киселини
- Забрзување на ослободување на протеини и масни киселини од депо
- Фазата на брзо лачење на инсулин во б-клетките е нарушена со хипергликемија.
Како резултат на нарушувања на метаболизмот на јаглени хидрати во клетките на панкреасот, механизмот на егзоцитоза е нарушен, што, пак, доведува до влошување на нарушувања на метаболизмот на јаглени хидрати. По нарушувањето на метаболизмот на јаглени хидрати, природно почнуваат да се развиваат нарушувања на метаболизмот на маснотиите и протеините.
Управување со компликации Патогенеза
Без оглед на развојните механизми, заедничка карактеристика на сите видови на дијабетес е постојаното зголемување на гликозата во крвта и метаболички нарушувања во телесните ткива кои не се во состојба повеќе да апсорбираат гликоза.
- Неможноста на ткивата да користат глукоза доведува до зголемен катаболизам на мастите и протеините со развој на кетоацидоза.
- Зголемувањето на концентрацијата на глукоза во крвта доведува до зголемување на осмотскиот притисок на крвта, што предизвикува сериозно губење на вода и електролити во урината.
- Постојаното зголемување на концентрацијата на гликоза во крвта негативно влијае на состојбата на многу органи и ткива, што на крајот доведува до развој на тешки компликации, како што се дијабетична нефропатија, невропатија, офталмопатија, микро- и макроангиопатија, разни видови дијабетична кома и други.
- Кај пациенти со дијабетес, се забележува намалување на реактивноста на имунолошкиот систем и тежок тек на заразни заболувања.
- Респираторни органи. Дијабетес мелитус често се комбинира со белодробна туберкулоза. Кај пациенти со дијабетес, туберкулозата може да се појави како резултат на инфекција или ендогено активирање на скриени фокуси. Отпорноста на телото е намалена, а белодробната туберкулоза најчесто се развива кај пациенти со дијабетес мелитус на млада возраст.
- Репродуктивниот систем. Со дијабетес, гениталиите се исто така засегнати. Кај мажите, сексуалната желба често се намалува или исчезнува, импотенција се поставува, жените имаат неплодност, спонтан абортус, предвремено раѓање, смрт на фетусот кај фетусот, аменореа, вулвитис, вагинитис.
- Нервни и мускулни системи. B. M. Geht и N. A. Ilyina ги разликуваат следниве форми на невромускулни нарушувања кај дијабетес мелитус: 1) симетрични полиневропатии, 2) единечни или повеќекратни невропатии, 3) дијабетичен амиотрофил. Најчестото и специфично оштетување на нервниот систем кај дијабетес е периферна дијабетична невропатија или дијабетичен полинеуритис (симетрични полиневропатија).
Дијабетес мелитус, како и, на пример, хипертензија, е генетски, патофизиолошки, клинички хетерогена болест.
Во клиничката слика на дијабетес, вообичаено е да се прави разлика помеѓу две групи на симптоми: примарна и секундарна.
Главните симптоми вклучуваат:
- Полиурија - зголемена екскреција на урина предизвикана од зголемување на осмотскиот притисок на урината поради растворената гликоза во неа (нормално, во урината нема гликоза). Се манифестира со честа изобилство мокрење, вклучително и во текот на ноќта.
- Полидипсија (постојана непобедлива жед) - поради значителни загуби на вода во урината и зголемување на осмотскиот притисок на крвта.
- Полифагијата е постојан незаситен глад. Овој симптом е предизвикан од метаболички нарушувања кај дијабетес, имено неможноста клетките да ја апсорбираат и обработуваат гликозата во отсуство на инсулин (глад во изобилство).
- Губење на тежината (особено карактеристично за дијабетес тип 1) е вообичаен симптом на дијабетес, кој се развива и покрај зголемениот апетит на пациентите. Губењето на тежината (па дури и исцрпувањето) е предизвикано од зголемен катаболизам на протеини и масти како резултат на исклучување на гликозата од енергетскиот метаболизам на клетките.
Главните симптоми се најчести кај дијабетес тип 1. Тие се развиваат акутно. Пациентите, по правило, можат точно да го означат датумот или периодот на нивниот изглед.
Секундарните симптоми вклучуваат ниско-специфични клинички знаци кои полека се развиваат со текот на времето. Овие симптоми се карактеристични за дијабетес и од 1-ви и од 2-ри тип:
- мукозни мембрани,
- сува уста
- општа слабост на мускулите
- главоболка
- воспалителни лезии на кожата кои се тешки за лекување,
- оштетување на видот
- присуство на ацетон во урината со дијабетес тип 1. Ацетонот е резултат на согорувањето на масните резерви.
Дијагнозата на дијабетес тип 1 и тип 2 се олеснува со присуство на главните симптоми: полиурија, полифагија, губење на тежината. Сепак, главниот дијагностички метод е да се утврди концентрацијата на гликоза во крвта. За да се утврди сериозноста на декомпензација на метаболизмот на јаглени хидрати, се користи тест за толеранција на глукоза.
Дијагнозата на дијабетес се утврдува во случај на коинциденција на овие знаци:
- концентрацијата на шеќер (гликоза) во капиларна крв што се постигнува надминува 6,1 mmol / l (милимол на литар), а 2 часа по ингестија (постпрандијална гликемија) надминува 11,1 mmol / l,
- како резултат на тестот за толеранција на гликоза (во сомнителни случаи), нивото на шеќер во крвта надминува 11,1 mmol / l (во стандардна повторување),
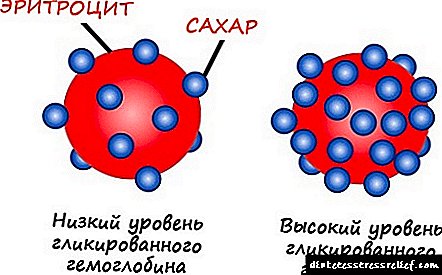
- нивото на гликозилиран хемоглобин надминува 5,9% (5,9-6,5% - сомнително, повеќе од 6,5% е со поголема веројатност да имаат дијабетес),
- шеќер е присутен во урината
- урината содржи ацетон (Ацетонурија, (ацетон може да биде присутен без дијабетес)).
Најчестиот дијабетес мелитус тип 2 (до 90% од сите случаи кај популацијата). Дијабетес мелитус тип 1 е добро познат, се карактеризира со апсолутна зависност од инсулин, рана манифестација и сериозен тек. Покрај тоа, постојат неколку други видови на дијабетес, но сите тие клинички се манифестираат со хипергликемија и дијабетес.
Дијабетес тип 1
Патогенетскиот механизам на развој на дијабетес тип 1 се заснова на инсуфициенција на синтеза и секреција на инсулин од страна на ендокрините клетки на панкреасот (β-клетки на панкреасот), предизвикани од нивно уништување како резултат на влијанието на одредени фактори (вирусна инфекција, стрес, автоимуна агресија и други). Преваленцијата на дијабетес тип 1 кај популацијата достигнува 10-15% од сите случаи на дијабетес. Оваа болест се карактеризира со манифестација на главните симптоми во детството или адолесценцијата, брзиот развој на компликации против позадината на декомпензација на метаболизмот на јаглени хидрати. Главниот метод на лекување е инсулински инјекции кои го нормализираат метаболизмот на организмот. Инсулин се инјектира субкутано со помош на инсулин шприц, пенкало шприц или специјална пумпа за мерење. Ако не се лекува, дијабетес тип 1 напредува брзо и доведува до сериозни компликации како што се кетоацидоза и дијабетична кома. .
Дијабетес тип 2
Патогенезата на овој вид на болест се заснова на намалување на чувствителноста на ткивата зависни од инсулин на дејството на инсулин (отпорност на инсулин). Во почетната фаза на болеста, инсулин се синтетизира во нормални или дури и зголемени количини. Исхраната и губењето на тежината на пациентот во почетните фази на болеста помагаат да се нормализира метаболизмот на јаглени хидрати, да се врати чувствителноста на ткивата кон инсулин и да се намали синтезата на глукоза на ниво на црниот дроб. Сепак, за време на прогресијата на болеста, биосинтезата на инсулин од страна на β-клетките на панкреасот се намалува, што го прави неопходно да се препише терапија за замена на хормоните со инсулински препарати.
Дијабетес тип 2 достигнува 85-90% од сите случаи на дијабетес кај возрасна популација и најчесто се манифестира кај лица над 40 години, обично придружени со дебелина. Болеста се развива бавно, курсот е благ. Истовремените симптоми преовладуваат во клиничката слика, кетоацидозата ретко се развива. Постојаната хипергликемија со текот на годините доведува до развој на микро- и макроангиопатија, нефро- и невропатија, ретинопатија и други компликации.
МОДИ-дијабетес Уреди
Оваа болест е хетерогена група на автозомно доминантни болести предизвикани од генетски дефекти што доведуваат до влошување на секреторната функција на β-клетките на панкреасот. МОДИ дијабетес се јавува кај приближно 5% од пациентите со дијабетес. Од почеток се разликува во релативно рана возраст. На пациентот му треба инсулин, но, за разлика од пациентите со дијабетес тип 1, има мала побарувачка за инсулин, успешно постигнува компензација. Индикаторите на Ц-пептидот се нормални, нема кетоацидоза. Оваа болест може условно да се припише на "средно" типови на дијабетес: има карактеристики карактеристични за дијабетес тип 1 и тип 2.
Гестациски дијабетес
Се јавува за време на бременоста и може целосно да исчезне или да биде многу полесно после породувањето. Механизмите на гестациски дијабетес се слични на оние за дијабетес тип 2. Инциденцата на гестациски дијабетес кај бремени жени е приближно 2-5%. И покрај фактот дека по раѓањето овој вид дијабетес може целосно да исчезне, за време на бременоста оваа болест предизвикува значителна штета на здравјето на мајката и бебето.Womenените со гестациски дијабетес за време на бременоста се изложени на поголем ризик од развој на дијабетес тип 2 подоцна. Ефектот на дијабетес врз фетусот се изразува во вишокот тежина на детето во моментот на раѓање (макросомија), разни деформитети и вродени малформации. Овој комплекс на симптоми е опишан како дијабетична фетопатија.
Остро Уреди
Акутни компликации се состојби кои се развиваат во рок од неколку дена или дури неколку часа во присуство на дијабетес мелитус:
- Дијабетична кетоацидоза - Сериозна состојба која се развива како резултат на акумулацијата во крвта на производи од метаболизам на средно масно ткиво (тела на кетон). Се јавува со истовремени заболувања, особено со инфекции, повреди, операции и неухранетост. Може да доведе до губење на свеста и нарушување на виталните функции на организмот. Тоа е витален показател за итна хоспитализација.
- Хипогликемија - намалување на гликозата во крвта под нормалната вредност (обично под 3,3 mmol / l), се јавува како резултат на предозирање со лекови за намалување на шеќерот, истовремени заболувања, необична физичка активност или недоволна исхрана, внес на силен алкохол. Првата помош се состои во давање на пациентот раствор на шеќер или било кој сладок пијалок внатре, јадење храна богата со јаглени хидрати (шеќер или мед може да се чува под јазикот за побрза апсорпција), доколку препаратите за глукагон се воведат во мускулот, 40% раствор на гликоза се вбризгува во вена (пред воведувањето на 40% раствор на гликоза треба да се администрира субкутано со витамин Б1 - спречување на локален мускулен спазам).
- Хиперосмоларна кома. Се јавува главно кај постари пациенти со дијабетес тип 2 со или без историја на истиот и секогаш е поврзан со тешка дехидрација. Честопати има полиурија и полидипсија кои траат од денови до неколку недели пред развојот на синдромот. Постарите луѓе се предиспонирани за хиперосмоларна кома, бидејќи честопати доживуваат повреда на перцепцијата на жед. Друг комплексен проблем - промена во функцијата на бубрезите (обично се наоѓа кај постари лица) - го спречува клиренсот на вишок гликоза во урината. Двата фактори придонесуваат за дехидрирање и изразена хипергликемија. Отсуството на метаболна ацидоза се должи на присуството на инсулин што циркулира во крвта и / или пониско ниво на контраinsulin хормони. Овие два фактори го инхибираат производството на липолиза и кетон. Хипергликемија која веќе започнала да доведе до глукозорија, осмотска диуреза, хиперосмоларност, хиповолемија, шок и, во отсуство на третман, до смрт. Тоа е витален показател за итна хоспитализација. Во претходната болничка фаза, хипотоничен (0,45%) раствор на натриум хлорид се инјектира интравенозно со цел да се нормализира осмотскиот притисок, а со нагло опаѓање на крвниот притисок се администрира месатон или допамин. Исто така, препорачливо е (како и кај другите кома) терапија со кислород.
- Кома на млечна киселина кај пациенти со дијабетес мелитус, тоа е предизвикано од акумулација на млечна киселина во крвта и почесто се јавува кај пациенти постари од 50 години наспроти позадината на кардиоваскуларна, хепатална и бубрежна инсуфициенција, намалено снабдување со кислород во ткивата и, како резултат на тоа, акумулација на млечна киселина во ткивата. Главната причина за развој на млечна кисела кома е остра промена во киселинско-базната рамнотежа на киселинската страна, дехидрираноста, како по правило, не се забележува кај овој вид кома. Ацидозата предизвикува повреда на микроциркулацијата, развој на васкуларен колапс. Обвивката е клинички забележано (од поспаност до целосно губење на свеста), респираторна слабост и појава на дишењето на Кусмаул, намален крвен притисок, многу мала количина урина (олигурија) или негово целосно отсуство (анурија). Мирисот на ацетон од устата кај пациенти со лактацидна кома обично не се случува, ацетон во урината не е утврден. Концентрацијата на глукоза во крвта е нормална или малку зголемена.Треба да се запомни дека лактацидната кома често се развива кај пациенти кои примаат лекови за намалување на шеќерот од групата бигуанид (фенформан, бурфин). Во претхоспитална фаза, тие се администрираат интравенски 2% раствор на сода (со воведување на солена вода, може да се развие акутна хемолиза) и се спроведува кислородна терапија.
Доцна уредување
Тие се група на компликации, чиј развој трае со месеци, а во повеќето случаи години од текот на болеста.
- Дијабетична ретинопатија - оштетување на мрежницата во форма на микроануризми, упатства и забележани хеморагии, цврсти ексудати, едем, формирање на нови садови. Завршува со хеморагии во фундусот, може да доведе до одвојување на мрежницата. Првичните фази на ретинопатија се утврдуваат кај 25% од пациентите со ново дијагностициран дијабетес мелитус тип 2. Инциденцата на ретинопатија се зголемува за 8% годишно, така што по 8 години од почетокот на болеста, ретинопатија се открива кај 50% од сите пациенти, а по 20 години кај приближно 100% од пациентите. Тој е почест со типот 2, степенот на неговата сериозност корелира со сериозноста на нефропатија. Главната причина за слепило кај средовечни и постари лица.
- Дијабетична микро- и макроангиопатија е повреда на васкуларната пропустливост, зголемување на нивната кршливост, склоност кон тромбоза и развој на атеросклероза (се јавува рано, главно се зафатени малите крвни садови).
- Дијабетична полиневропатија - најчесто во форма на билатерална периферна невропатија од типот на ракавици и чорапи, почнувајќи од долните делови на екстремитетите. Губење на болка и чувствителност на температурата е најважниот фактор во развојот на невропатични улкуси и дислокации на зглобовите. Симптоми на периферна невропатија се вкочанетост, чувство на печење или парестезија, почнувајќи од дисталните екстремитети. Симптомите се интензивираат ноќе. Губењето чувствителност доведува до лесно појавување на повреди.
- Дијабетична нефропатија - оштетување на бубрезите, прво во форма на микроалбуминурија (екскреција на албумин протеин во урината), потоа протеинурија. Доведува до развој на хронична бубрежна инсуфициенција.
- Дијабетична артропатија - болка во зглобовите, „крцкање“, ограничена подвижност, намалена количина на синовијална течност и зголемена вискозност.
- Дијабетична офталмопатија, покрај ретинопатија, вклучува и ран развој на катаракта (зафаќање на леќи).
- Дијабетична енцефалопатија - промени во психата и расположението, емоционална лабилност или депресија, дијабетична невропатија.
- Дијабетично стапало - оштетување на нозете на пациент со дијабетес мелитус во форма на гнојно-некротични процеси, чиреви и остеоартикуларни лезии што се јавува против позадина на промени во периферните нерви, крвните садови, кожата и меките ткива, коските и зглобовите. Тоа е главната причина за ампутации кај пациенти со дијабетес мелитус.
Со дијабетес, постои зголемен ризик од развој на ментални нарушувања - депресија, анксиозни нарушувања и нарушувања во исхраната. Депресијата се јавува кај пациенти со првиот и вториот вид дијабетес двапати почесто од просекот на популацијата. Големото депресивно нарушување и дијабетес тип 2 меѓусебно ја зголемуваат веројатноста за појава на едни со други. Општите лекари често го потценуваат ризикот од коморбидни ментални нарушувања кај дијабетес, што може да доведе до сериозни последици, особено кај млади пациенти.
Општи принципи Уреди
Во моментов, третманот на дијабетес во огромно мнозинство на случаи е симптоматски и е насочен кон елиминирање на постојните симптоми без да се елиминира причината за болеста, бидејќи ефикасен третман на дијабетес сè уште не е развиен. Главните задачи на лекар во третманот на дијабетес се:
- Надомест за метаболизмот на јаглени хидрати.
- Превенција и третман на компликации.
- Нормализација на телесната тежина.
- Обука на пациенти.
Надоместокот за метаболизмот на јаглени хидрати се постигнува на два начина: преку обезбедување на клетки со инсулин, на различни начини во зависност од видот на дијабетесот и со обезбедување на униформа и еднаква снабдување со јаглени хидрати, што се постигнува со следење на диета.
Многу важна улога во компензирањето на дијабетесот е образованието на пациентите. Пациентот треба да биде свесен за тоа што е дијабетес, колку е опасно, што треба да направи во случај на епизоди на хипо- и хипергликемија, како да ги избегне, да може самостојно да го контролира нивото на гликоза во крвта и да има јасна претстава за природата на диетата прифатлива за него.
Видови на дијабетес мелитус (класификација)
Класификација на дијабетес се должи на:
- Тип 1 дијабетес мелитус - се карактеризира со апсолутен недостаток на инсулин во крвта
- Автоимуни - антитела ги напаѓаат β - клетките на панкреасот и целосно ги уништуваат,
- Идиопатски (без јасна причина)
- Тип 2 дијабетес мелитус е релативен недостаток на инсулин во крвта. Ова значи дека квантитативниот показател за нивото на инсулин останува во рамките на нормалниот опсег, но бројот на хормони рецептори на мембрани на целните клетки (мозок, црн дроб, масно ткиво, мускули) се намалува.
- Гестацискиот дијабетес е акутна или хронична состојба која се манифестира во форма на хипергликемија за време на жена што носи фетус.
- Други (ситуациони) причини за дијабетес мелитус се нарушена толеранција на глукоза предизвикана од причини кои не се поврзани со патологија на панкреасот. Може да биде привремено и трајно.
Видови на дијабетес:
- медицински
- заразни
- генетски дефекти на молекулата на инсулин или неговите рецептори,
- поврзани со други ендокрини патологии:
- Болест Истенко-Кушинг,
- надбубрежниот аденом,
- Гравис болест.
Класификација на дијабетес по сериозност:
- Лесна форма - се карактеризира со хипергликемија не повеќе од 8 mmol / l, благи дневни флуктуации на нивото на шеќер, недостаток на глукозурија (шеќер во урина). Не бара фармаколошка корекција со инсулин.
Доста често, во оваа фаза, клиничките манифестации на болеста може да бидат отсутни, меѓутоа, за време на инструменталната дијагностика, веќе се откриени почетни форми на типични компликации со оштетување на периферните нерви, микро-садови на мрежницата, бубрезите и срцето.
- Умеренонивото на периферна гликоза во крвта достигнува 14 mmol / l, се појавува глукозорија (до 40 g / l), доаѓа кетоацидоза - нагло зголемување на кетонските тела (метаболити за разделување на маснотиите).
Телата на кетонот се формираат како резултат на глад на енергија на клетките. Речиси целата гликоза циркулира во крвта и не продира во клетката, и таа започнува да ги користи продавниците на масти за производство на АТП. Во оваа фаза, нивото на гликоза се контролира со употреба на диетална терапија, употреба на орални хипогликемични лекови (метформин, акарбоза, итн.).
Клинички се манифестира со повреда на бубрезите, кардиоваскуларниот систем, визија, невролошки симптоми.
- Тежок курс - шеќерот во крвта надминува 14 mmol / l, со флуктуации до 20 - 30 mmol, глукозорија над 50 mmol / l. Целосна зависност од инсулинска терапија, сериозни дисфункции на крвните садови, нерви, органски системи.
Класификација според нивото на компензација на хипергликемија:
Надоместок - Ова е условно нормална состојба на телото во присуство на хронично неизлечиво заболување. Болеста има 3 фази:
- Надоместок - исхраната или инсулинската терапија можат да постигнат нормални фигури на гликоза во крвта. Ангиопатиите и невропатиите не напредуваат. Општата состојба на пациентот останува задоволителна долго време. Нема нарушување на метаболизмот на шеќерот во бубрезите, недостаток на кетонски тела, ацетон. Гликозилираниот хемоглобин не ја надминува вредноста на "5%",
- Сонадоместок - третманот не ги корегира целосно броењето на крвта и клиничките манифестации на болеста.Гликозата во крвта не е повисока од 14 mmol / l. Молекулите на шеќер ги оштетуваат црвените крвни клетки и се појавува гликозилиран хемоглобин, микроваскуларното оштетување во бубрезите се појавува како мала количина на гликоза во урината (до 40 g / l). Ацетон во урината не е откриен, сепак, можни се благи манифестации на кетоацидоза,
- Декомпензација - Најтешка фаза на пациенти со дијабетес. Обично се јавува во доцните фази на болест или целосно оштетување на панкреасот, како и на рецепторите на инсулин. Се карактеризира со општа сериозна состојба на пациентот до кома. Нивото на гликоза не може да се корегира со помош на фарма. препарати (над 14 mmol / l). Висок шеќер во урина (над 50 g / l), ацетон. Гликозилиран хемоглобин значително ја надминува нормата, се појавува хипоксија. Со долг тек, оваа состојба доведува до кома и смрт.
Управувајте со диетална терапија
Диетата за дијабетес е неопходен дел од третманот, како и употреба на лекови за намалување на шеќерот или инсулин. Без диета, компензација за метаболизмот на јаглени хидрати не е можно. Треба да се напомене дека во некои случаи со дијабетес тип 2, само диетите се доволни за да се компензира метаболизмот на јаглени хидрати, особено во раните фази на болеста. Со дијабетес тип 1, диетата е од витално значење за пациентот, повреда на диетата може да доведе до хипо- или хипергликемична кома, а во некои случаи и до смрт на пациентот.
Целта на диеталната терапија за дијабетес е да се обезбеди униформа и соодветна физичка активност на внесот на јаглени хидрати во телото на пациентот. Диетата треба да биде балансирана во протеините, мастите и калориите. Лесно сварливите јаглени хидрати треба да бидат целосно исклучени од исхраната, со исклучок на случаи на хипогликемија. Со дијабетес тип 2, често е неопходно да се поправи телесната тежина.
Главниот концепт во исхраната терапија на дијабетес е единица за леб. Единица за леб е условна мерка еднаква на 10-12 g јаглени хидрати или 20-25 g леб. Постојат табели што укажуваат на бројот на лебни единици во различна храна. Во текот на денот, бројот на леб единици што ги троши пациентот треба да остане константен, во просек се консумираат 12-25 единици леб дневно, во зависност од телесната тежина и физичката активност. За еден оброк не се препорачува консумирање на повеќе од 7 единици леб, препорачливо е да се организира оброк, така што бројот на единици леб во различни оброци е приближно ист. Исто така, треба да се напомене дека пиењето алкохол може да доведе до далечна хипогликемија, вклучувајќи хипогликемична кома.
Важен услов за успех на диеталната терапија е одржување на исхраната дневник за пациентот, на него се додава целата храна изедена во текот на денот, а се пресметува и бројот на единици леб што се консумира на секој оброк и воопшто на ден.
Одржувањето на таков дневник за храна овозможува во повеќето случаи да се идентификува причината за епизодите на хипо- и хипергликемија, помага во едукација на пациентот, му помага на лекарот да избере соодветна доза лекови за намалување на шеќерот или инсулин.
Причини за дијабетес

Дијабетес мелитус (скратено како дијабетес) е полиетиолошка болест.
Не постои единствен фактор што би предизвикал дијабетес кај сите луѓе со оваа патологија.
Најзначајните причини за развој на болеста:
Дијабетес тип I:
- Генетски причини за дијабетес:
- конгенитална инсуфициенција на β - клетки на панкреасот,
- наследни мутации во гените одговорни за синтеза на инсулин,
- генетска предиспозиција за автоагресија на имунитет на б - клетки (непосредни роднини имаат дијабетес),
- Инфективни причини за дијабетес:
- Вируси на панкреатотропен (оштетување на панкреасот): рубеола, херпес тип 4, заушки, хепатитис А, Б, Ц.Човечкиот имунитет започнува да ги уништува клетките на панкреасот заедно со овие вируси, што предизвикува дијабетес.
Дијабетес тип II ги има следниве причини:
- наследноста (присуство на дијабетес кај блиски роднини),
- висцерална дебелина,
- Возраст (обично постара од 50-60 години)
- слаб внес на растителни влакна и висок внес на рафинирани масти и едноставни јаглени хидрати,
- хипертензија
- атеросклероза.
Провокативни фактори
Оваа група на фактори само по себе не предизвикува болест, но значително ги зголемува шансите за нејзин развој, доколку има генетска предиспозиција.
- физичка неактивност (пасивен животен стил),
- дебелината
- пушење
- прекумерно пиење
- употреба на супстанции кои влијаат на панкреасот (на пример, лекови),
- вишок маснотии и едноставни јаглени хидрати во исхраната.
Симптоми на дијабетес
Дијабетес мелитус е хронично заболување, па затоа симптомите никогаш не се појавуваат ненадејно. Симптомите кај жените и симптомите кај мажите се скоро исти. Со болеста, манифестациите на следниве клинички знаци се можни до различен степен.
- Постојана слабост, намалени перформанси - се развива како резултат на хронично енергетско гладување на мозочните клетки и скелетните мускули,
- Сува и чешање на кожата - поради постојано губење на течности во урината,
- Вртоглавица, главоболки - Знаци на дијабетес - поради недостаток на гликоза во циркулирачката крв на церебралните крвни садови,
- Брзо мокрење - произлегува од оштетување на капиларите на гломерулите на нефроните на бубрезите,
- Намален имунитет (чести акутни респираторни вирусни инфекции, продолжено заздравување на раните на кожата) - активност на Т - клеточен имунитет е нарушена, интегритетите на кожата вршат положба на бариера полошо,
- Полифагија - постојано чувство на глад - оваа состојба се развива како резултат на брзото губење на гликозата во урината и нејзиниот недоволен транспорт до клетките,
- Намален вид - причина — оштетување на микроскопските садови на мрежницата,
- Полидипсија - постојана жед што произлегува од честото мокрење,
- Глупости на екстремитетите - продолжената хипергликемија доведува до специфична полиневропатија - оштетување на сетилните нерви низ целото тело,
- Болка во срцето - стеснувањето на коронарните крвни садови како резултат на атеросклероза доведува до намалување на снабдувањето со миокардна крв и спастична болка,
- Намалена сексуална функција - директно поврзана со лошата циркулација на крвта во органи кои произведуваат полови хормони.
Дијагноза на дијабетес
Дијагноза на дијабетес најчесто не предизвикува тешкотии кај квалификуван специјалист. Лекарот може да се сомнева во болест врз основа на следниве фактори:
- Пациент со дијабетичари се жали на полиурија (зголемување на количината на дневна урина), полифагија (постојан глад), слабост, главоболка и други клинички симптоми.
- За време на профилактички тест на крвта за глукоза, индикаторот бил повисок од 6,1 mmol / L на празен стомак, или 11,1 mmol / L 2 часа после јадење.
Ако се открие оваа симптоматологија, се вршат серија тестови за потврдување / побивање на дијагнозата и утврдување на причините.
Лабораториска дијагностика на дијабетес
Тест за толеранција на орална гликоза (PHTT)
Стандарден тест за да се утврди функционалната способност на инсулинот да ја врзува гликозата и да ги одржи своите нормални нивоа во крвта.
Суштината на методот: наутро, против позадината на постот од 8 часа, се зема крв за да се процени нивото на гликоза на постот. По 5 минути, лекарот му дава на пациентот да пие 75 гр гликоза растворена во 250 ml вода. По 2 часа, се врши повторено земање примероци на крв и повторно се утврдува нивото на шеќер.
Во истиот период, обично се манифестираат почетните симптоми на дијабетес.
Критериуми за проценка на анализата на ЈЗУ:
Колку е поголем титарот на специфични антитела, толку е поголема веројатноста за автоимуна етиологија на болеста и побрзо се уништуваат бета клетките и се намалува нивото на инсулин во крвта.Кај дијабетичарите, обично надминува 1:10.
Норма - Наслов: помалку од 1: 5.
- Доколку титарот на антитела остане во рамките на нормалниот опсег, но концентрацијата на глукоза на постот е поголема од 6,1, се прави дијагноза на дијабетес тип 2.
Нивото на антитела кон инсулин
Друга специфична имунолошка анализа. Се користи за диференцијална дијагноза кај пациенти со дијабетес (дијабетес тип 1 и дијабетес тип 2). Во случај на нарушена толеранција на гликоза, се зема крв и се врши серолошко испитување. Може да укаже и на причините за дијабетес.
Нормата на АТ за инсулин е 0 - 10 ПИКЕС / мл.
- Ако Ц (АТ) е повисоко од нормалното, дијагнозата е дијабетес тип 1. Автоимун дијабетес
- Ако Ц (АТ) е во рамките на референтните вредности, дијагнозата е дијабетес тип 2.
Тест на нивоантитела наГад(Декарбоксила на глутаминска киселина)
GAD е специфичен мембрана ензим на централниот нервен систем. Логичката корелација помеѓу концентрацијата на антитела со GAD и развојот на дијабетес мелитус тип 1 сè уште не е јасна, но кај 80% - 90% од пациентите овие антитела се утврдени во крвта. Анализата на АТ ГАД се препорачува кај групи на ризици за дијагностицирање на предидијабетес и назначување на превентивна диета и фармаколошка терапија.
Нормата на AT GAD е 0 - 5 IU / ml.
- Позитивен резултат со нормална гликемија укажува на висок ризик од дијабетес тип 1,
- Негативен резултат со покачено ниво на гликоза во крвта укажува на развој на дијабетес тип 2.
Тест на крвта на инсулин
Инсулин - Високо активен хормон на ендокриниот панкреас, синтетизиран во бета-клетките на островите Лангерханс. Неговата главна функција е транспорт на гликоза во соматски клетки. Намаленото ниво на инсулин е најважната алка во патогенезата на болеста.
Нормата на концентрација на инсулин е 2,6 - 24,9 μU / ml
- Под норма - можниот развој на дијабетес и други болести,
- Над нормално, тумор на панкреасот (инсулинном).
Инструментална дијагноза на дијабетес
Ултразвук на панкреасот
Методот за скенирање на ултразвук ви овозможува да откриете морфолошки промени во ткивата на жлездата.
Обично, кај дијабетес мелитус се утврдува дифузно оштетување (места за склероза - замена на функционално активни клетки со сврзно ткиво).
Исто така, панкреасот може да се зголеми, има знаци на едем.
Ангиографија на садовите на долните екстремитети
Артерии на долните екстремитети - цел орган за дијабетес. Продолжената хипергликемија предизвикува зголемување на холестеролот во крвта и атеросклероза, што доведува до намалување на перфузијата на ткивата.
Суштината на методот е воведување на специјален агент за контраст во крвотокот со истовремено следење на васкуларната патентност на компјутерски томограф.
Ако снабдувањето со крв е значително намалено на ниво на долните нозе, се формира таканареченото "дијабетично стапало". Дијагнозата на дијабетес се заснова на овој метод на истражување.
Ултразвук на бубрезите и ECHO KG на срцето
Методи на инструментално испитување на бубрезите, овозможувајќи да се процени оштетувањето на овие органи во присуство на дијагноза на дијабетес мелитус.
Микроангиопатиите се развиваат во срцето и бубрезите - васкуларно оштетување со значително намалување на нивниот лумен, а со тоа и влошување на функционалните способности. Методот овозможува да се спречат компликации на дијабетес.
Ретинографија или ангиографија на мрежните садови
Микроскопските садови на мрежницата на окото се најчувствителни на хипергликемија, затоа, развојот на оштетување кај нив започнува уште пред првите клинички знаци на дијабетес.
Користејќи контраст, се одредува степенот на стеснување или целосно оклузија на садовите. Исто така, присуството на микроерозија и чиреви во фундусот ќе биде најважниот знак на дијабетес.
Дијагноза на дијабетес мелитус е сеопфатна мерка, која се базира на медицинската историја, објективно испитување на специјалист, лабораториски тестови и инструментални студии. Користејќи само еден дијагностички критериум, не е можно да се утврди 100% точна дијагноза.
Ако имате ризик, не заборавајте да се консултирате со вашиот лекар за подетално да откриете: што е дијабетес и што треба да се направи со оваа дијагноза.
Третманот на дијабетес е збир на мерки за да се поправи нивото на гликемија, холестерол, кетонски тела, ацетон, млечна киселина, да се спречи брзиот развој на компликации и да се подобри квалитетот на животот на човекот.
Кај дијабетес мелитус, употребата на сите методи на лекување е многу важен аспект.
Методи што се користат при третман на дијабетес
- Фармаколошка терапија (инсулинска терапија),
- Диета
- Редовно вежбање
- Превентивни мерки за да се спречи прогресијата на болеста и развој на компликации,
- Психолошка поддршка.
Фармаколошка корекција со инсулин
Потребата од инсулински инјекции кај пациенти со дијабетес, неговиот вид и фреквенција на администрација се строго индивидуални и ги избираат специјалисти (терапевт, ендокринолог, кардиолог, невролог, хепатолог, дијабетолог). Тие секогаш обрнуваат внимание на симптомите на дијабетес, спроведуваат диференцијална дијагноза, скрининг и ја проценуваат ефективноста на лековите.
Видови на инсулин:
- Голема брзина (ултрашорт акција) - започнува да дејствува веднаш по администрацијата и работи од 3 до 4 часа. Се користи пред или веднаш после јадење. (Инсулин - Апидра, Инсулин - Хумолог),
- Кратко дејство - важи 20-30 минути по администрацијата. Неопходно е да се нанесува строго 10 - 15 минути пред оброкот (Инсулин - Акртапид, Хумулин Редовно),
- Средно времетраење - се користат за континуирана употреба и важат 12 до 18 часа по инјектирањето. Овозможува да се спречат компликации на дијабетес мелитус (Protafan, Humodar br),
- Долгорочен инсулин - бара дневна континуирана употреба. Важи од 18 до 24 часа. Не се користи за намалување на нивото на гликоза во крвта, туку само ја контролира неговата дневна концентрација и не дозволува надминување на нормалните вредности (Тујео Солостар, Басаглар),
- Комбиниранинсулин - содржи во различни пропорции инсулини на ултрашорт и продолжено дејство. Главно се користи за интензивна нега на дијабетес тип 1 (Insuman Comb, Novomiks).
Диетална терапија за дијабетес
Диета - 50% успех во контролирање на нивото на гликемија кај пациент со дијабетес.
Која храна треба да се конзумира?
- Овошје и зеленчук со малку шеќер и високи концентрации на витамини и минерали (јаболка, моркови, зелка, цвекло)
- Месо што содржи мала количина на животинска маст (говедско, мисирка, плаша)
- Ereитарки и житарки (леќата, пченица, ориз, јачмен, бисер јачмен)
- Риба (најдобра морска)
- Од пијалоците, подобро е да се избере не силен чај, лушпа од овошје.
Што треба да се отфрли
- Слатки, тестенини, брашно
- Концентрирани сокови
- Масно месо и млечни производи
- Зачинети и пушени производи
- Алкохол
Лекови за намалување на шеќерот
- Глибенкламид - лек што го стимулира производството на инсулин во панкреасот.
- Репаглинид - стимулира бета клетки во синтеза на инсулин
- Акарбоза - работи во цревата, ја инхибира активноста на ензимите на тенкото црево што ги разложуваат полисахаридите до гликозата.
- Пиоглитазон - лек за спречување на полиневропатија, микро - макроангиопатија на бубрезите, срцето и мрежницата.
Народни лекови за дијабетес

Традиционалните методи вклучуваат подготовка на разни лушпи од билки, овошје и зеленчук, до еден или друг степен корекција на нивото на гликемија.
- Криета Амур - готов екстракт од мов. Употребата на Krythea предизвикува зголемување на синтезата на панкреасните хормони: липази, амилази, протеази. Исто така, има анти-алергиски и имуномодулаторно дејство, ги намалува главните симптоми на дијабетес.
- Корен од магдонос + кора од лимон + лук- овие производи содржат голема количина на витамин Ц, Е, А, селен и други елементи во трагови. Сите тоа е неопходно е да мелете, мешате и инсистирате околу 2 недели. Користете орално 1 лажичка пред јадење.
- Дабови желади- содржат танин, многу ефикасен лек за дијабетес. Оваа супстанција го стимулира имунолошкиот систем, има антиинфламаторно и деконгестивно дејство, ги зајакнува wallsидовите на крвните садови и ги олеснува изразените типови. Ornелбите мора да бидат смачкани во прав и да земат 1 лажичка пред секој оброк.
Превенција на болести
Со генетска предиспозиција, болеста не може да се спречи. Сепак, луѓето кои се изложени на ризик треба да преземат голем број мерки за контрола на гликемијата и стапката на развој на компликации на дијабетес.
- Децата со неповолна наследност (родители, баби и дедовци се болни со дијабетес) треба еднаш годишно да преземаат анализа за шеќер во крвта, како и да ја следат нивната состојба и појавата на првите симптоми на болеста. Исто така, важна мерка ќе бидат годишните консултации на офталмолог, невропатолог, ендокринолог, кардиолог, за да се утврдат првите симптоми на дијабетес, за да се спречат компликации на дијабетес мелитус.
- Луѓето над 40 години треба да го проверуваат нивото на гликемија годишно за да спречат дијабетес 2,
- Сите дијабетичари треба да користат специјални уреди за контрола на нивото на шеќер во крвта - глукометри.
Исто така, треба да дознаете сè за дијабетес, што можете и што не можете да направите, почнувајќи од типот и завршувајќи со причините за болеста специјално за вас, за ова ви треба долг разговор со докторот, тој ќе ве советува, ве упатува на потребните тестови и ќе ви препише третман.
Прогноза за закрепнување
Дијабетесот е неизлечива болест, така што прогнозата за закрепнување е лоша. Сепак, современите достигнувања во фармаколошката терапија со инсулин можат значително да го продолжат животот на дијабетичар, а редовната дијагностика на типични нарушувања на органите системи доведува до подобрување на квалитетот на животот на пациентот.