Хроничен панкреатитис и дијабетес
| Наслов | Медицина |
| Погледни | апстрактна |
| Јазик | Руски |
| Додаден датум | 19.06.2015 |
Факултет за континуирано образование и стручно оспособување на специјалисти
Одделение за терапија, ендокринологија и итна медицина
„Дијабетес мелитус поради акутен или хроничен панкреатит“
панкреатитис дијабетес
1. Местото на панкреатогениот дијабетес во различни класификации на дијабетес
2. Патогенезата на дијабетес поради акутен или хроничен панкреатитис
3. Преваленцата на дијабетес поради акутен или хроничен панкреатит
4. Клинички манифестации на дијабетес поради акутен или хроничен панкреатитис
4.1 Хронични компликации на панкреатогени дијабетес мелитус
5. Дијагноза на дијабетес со хроничен панкреатитис
6. Терапевтски аспекти на панкреатогениот дијабетес мелитус
Дијабетес мелитус, секундарно на болести на егзокриниот дел од панкреасот, или панкреатогениот дијабетес, е состојба на постојана хипергликемија, која се развива како резултат на стекната болест на панкреасот, во која се развива кршење на функциите на егзокриниот и ендокриниот панкреас. Пациентите обично развиваат симптоми поврзани со хипергликемија, но тие јасно покажуваат зголемен ризик од хипогликемија и гликемиска нестабилност.
Секундарниот дијабетес во однос на панкреасните заболувања прв пат го опишал во 1788 година од Сер Томас Коули, кој го пријавил случајот со маж „на возраст од 34 години, силен, здрав и дебели“, „кој бил заболен од дијабетес“ и „постепено се исцрпувал и И покрај третманот, тој конечно почина “. На обдукција, „панкреасот беше полн со камења кои беа цврсто вградени во неговата материја. Тие беа со различна големина. Нивната површина беше нерамна како оној од камен од црница. Десниот крај на панкреасот беше многу тежок и се чинеше компактен“.
Повеќе од 100 години подоцна, во 1889 година, Минковски покажа дека експерименталната ресекција на панкреасот кај кучињата предизвикува дијабетес, а во 1940 година Шумакер утврдил дека најмалку 2% од сите случаи на акутен панкреатитис довеле до клинички тежок дијабетес. И покрај прифаќањето на фактот дека акутниот панкреатитис ретко кулминираше со отворен дијабетес, лекарите почнаа да препознаваат хроничен панкреатитис или повторлив акутен панкреатит како честа причина за нарушена толеранција на глукоза.
Дијабетес мелитус е една од најчестите незаразни болести во светот. Ова е седма водечка причина за смрт во Соединетите држави и во целина, ризикот од смрт кај луѓето со дијабетес е околу двојно повеќе од лицата без дијабетес. Луѓето со дијабетес имаат зголемен ризик од развој на корорнарна срцева болест, мозочен удар, бубрежна инсуфициенција на крајната фаза, исхемија на долните екстремитети, како и оштетување на видот и слепило. Од гледна точка на здравствената економија, луѓето со дијабетес бараат најмалку 2-3 пати повеќе здравствени ресурси во споредба со луѓето без тоа. Од овие причини и заради комбинацијата со други познати кардиоваскуларни фактори на ризик, вклучувајќи хипертензија, дислипидемија и дебелина, превенцијата и навремената дијагностицирање на предибибетес и дијабетес мелитус имаат значајни последици.
Акутниот панкреатит е воспалителен процес во панкреасот, вклучувајќи перипанкреасни ткива и инсуфициенција на системи и органи. Годишната инциденца на акутна варира со панкреатитис од 13 до 45/100000 луѓе. Акутниот панкреатит е најчеста болест на панкреасот, а хипергликемијата е вообичаен ран знак што се користи кај прогностичките модели. Оваа хипергликемија, како по правило, се смета за минлив феномен, кој е целосно решен кај скоро сите пациенти. Ова објаснува зошто хомеостазата на гликоза често се наизменично се следи откако ќе се испушти од болницата. Податоците за преваленцата на ново дијагностицираните предибибетес и дијабетес по акутен панкреатитис се контрадикторни. Некои извештаи покажуваат дека хомеостазата на гликоза е целосно обновена, а според други, нејзините нарушувања опстојуваат во значителен дел од пациентите. Една неодамнешна студија исто така покажа дека пациентите со минлива хипергликемија кај акутни заболувања се изложени на зголемен ризик за развој на дијабетес. Покрај тоа, веројатноста за појава на предјабетес и дијабетес по епизода на акутен панкреатитис останува нејасна, како и етиологијата и сериозноста на акутен панкреатитис. Околу една четвртина од случаите на акутен панкреатит напредува и доведува до хронични заболувања.
Хроничен панкреатитис е воспалителен процес и се карактеризира со прогресивна и реверзибилна лезија пред се на егзокрините и, во подоцнежна фаза, ендокриниот паренхим на панкреасот, проследена со негова замена со фиброзно ткиво. Годишната инциденца на хронична варира од 5 до 12/100000 лица со панкреатитис, а нејзината застапеност е околу 50/100000 луѓе. Вклучувањето на ендокриниот панкреас ткиво се јавува во доцна фаза на болеста. Според клиничките упатства за дијагностицирање и третман на хроничен панкреатитис на Руската гастроентеролошка асоцијација во 2013 година, знаците на егзокрина и ендокрина панкреасна инсуфициенција се појавуваат во третата фаза на хроничен панкреатитис, а дијабетес мелитус се развива во стадиум IV, што се карактеризира со атрофија на панкреасот.
Пациентите обично развиваат симптоми поврзани со хипергликемија, но тие имаат јасно зголемен ризик од развој на хипогликемија и гликемиска нестабилност. Хипогликемијата поврзана со инсулин или сулфонилуреа лекови е почеста и има тенденција да биде потешка и трае подолго. Хипогликемијата е резултат на повреда на контрарегулација и реставрација на глукоза поради недоволно лачење на глукагон, ослабена реакција на катехоламин и последователно нарушено активирање на производството на глукоза од црниот дроб. Од гледна точка на терапевтскиот пристап, може да биде неопходно да се одржи нивото на гликоза во плазмата малку над нормалниот опсег, со цел да се избегнат чести хипогликемични реакции и да се подобри квалитетот на животот.
Неправилното дијагностицирање на дијабетес мелитус поради акутен или хроничен панкреатитис доведува до несоодветно лекување со лекови на овие пациенти, заедно со истовремени состојби (дигестивни, апсорпции, итн.) Кои влијаат на хранливиот статус на пациентот. Покрај тоа, пораспространетата употреба на ресекција на панкреасот и подолг опстанок на пациенти со цистична фиброза и, што е најважно, зголеменото ширење на хроничен панкреатитис, укажува на тоа дека дијабетес мелитус заради акутен или хроничен панкреатитис ќе бара поголемо внимание од дијабетолозите и гастроентеролозите.
1. Ставете го панкреатогениот дијабетес во различни класификации на дијабетес
Според барањата за формулирање на дијагноза на дијабетес во 5-то издание на алгоритми на специјализирана медицинска нега за пациенти со дијабетес мелитус, дијагнозата на таков дијабетес треба да звучи како „Дијабетес мелитус поради (наведете ја причината)“.
Според класификацијата на Американското здружение за дијабетисти, панкреатогениот дијабетес е дијабетес тип 3 (T3cDM). Во препораките за дијабетес, предидијабетес и кардиоваскуларни заболувања EASD / ESC, панкреатогениот дијабетес е класифициран како „Други специфични видови на дијабетес: секундарна дијабетес по голем број на болести (панкреатитис, траума или операција на панкреасот)“
Класификација на причините за дијабетес мелитус секундарна на заболувања на егзокриниот панкреас (T3cDM, American Diabetic Association, 2013)
1. Панкреатитис
2. Повреда / ресекција на панкреасот
3. Неоплазија
4. Цистична фиброза
5. Хемохроматоза
6. панкреатопатија на фиброкалкула
7. Други.
2. Патогенеза на дијабетес мелитус поради акутен или хроничен панкреатит
Сè уште нема јасна идеја за патогенетските механизми на хормонална дисфункција на панкреасот кај акутен панкреатит, не постојат вообичаени алгоритми за негова корекција. Блиските анатомски и функционални врски помеѓу егзо- и ендокрините функции на панкреасот неизбежно водат до взаемно влијание кај болести на овој орган.
Штетата на панкреасот за развој на дијабетес треба да биде обемна, со исклучок на карцином, што покрај намалување на масата на бета клетките, други патолошки механизми. Искуството со употреба на целосна ресекција на панкреасот покажува дека за појава на дијабетес, повеќе од 80-90% од панкреасното ткиво мора да се отстранат. За да се предизвика нарушен метаболизам на гликоза, делумна ресекција на панкреасот кај луѓето треба да биде волумен повеќе од 50%, додека тоталната ресекција на панкреасот неизбежно предизвикува дијабетес. Кај здрави луѓе, hemipancreatectomy е придружена со нарушена толеранција на гликоза во 25% од случаите, и, како по правило, не се потребни повеќе од 20-25% од преостанатите панкреас за да се обезбеди нормална хомеостаза на гликоза.
Во 1896 година, Кјари предложи авто-варење на панкреасот како резултат на предвремено активирање на ензимите на панкреасот како механизам кај акутен панкреатит. Подоцна стана јасно дека најмалку половина од ацинарните клетки можат да бидат оштетени без оглед на активирањето на трипсиногенот. До сега, точната патогенеза на акутен панкреатитис не е целосно проучена, иако е јасно зависна и / или посредувана од системски воспалителен одговор. Системска инфламаторна реакција што доведува до инстантна некроза на панкреасот и повеќекратна слабост на органите со смртност од 7-15% може да се забележи кај 20% од пациентите. Системскиот воспалителен одговор се одржува и контролира со активирање на воспалителната каскада посредувана од цитокини, имуноцити и системот на комплементарни делови. Во исто време, се активира антиинфламаторно реакција, со посредство на антиинфламаторни цитокини и цитокини инхибитори. Оваа антиинфламаторна реакција може да го спречи имунолошкиот одговор, што го става домаќинот под ризик од системски инфекции. Интересно, бета клетките на панкреасот ги изразуваат овие сензори за внатрешно оштетување, кои исто така се вклучени во патогенезата на дијабетес тип 2.
Хипергликемија кај акутен панкреатитис се должи на нарушена секреција на инсулин, намалување на користење на периферната гликоза и зголемено производство на контра-хормонални хормони. Тешка хипергликемија е поврзана со потежок панкреатитис и е неповолен прогностички фактор. Преодната хипергликемија и глукозорија се јавуваат кај приближно 50% од пациентите со акутен панкреатит. Степенот на нарушена толеранција на глукоза е показател за сериозноста на панкреатитис. Алкохолот предизвикува потешко оштетување на панкреасот и алкохолниот панкреатит почесто се комплицира со нарушена толеранција на глукоза. Хипергликемија придружуван од напад на панкреатитис е резултат на оштетување на панкреасот и истовремена состојба на стрес. И тежината и времетраењето на метаболички нарушувања кај јаглехидратите се поврзани со степенот на оштетување на ткивото на панкреасот. Студијата за раната фаза на експериментален акутен некротичен панкреатитис кај стаорци (5 часа од почетокот на болеста) покажа едем, хеморагија, масна некроза, уништување на ацинар и инфилтрација на леукоцити на егзокриниот дел на панкреасот, додека ендокрините островчиња задржаа нормална структура, а б-клетките содржеа доволна количина инсу . Сепак, можноста за лачење на инсулин како одговор на стимулација на глукоза беше јасно нарушена (П> 0,05). Архитектурата на панкреасните острови остана недопрена со јасни воспалителни промени во соседните егзокрини региони. Специфичниот транспортер на гликоза на островските клетки (ГЛУТ 2) во експериментот имаше мала концентрација, затоа, нарушената секреција на инсулин во акутен панкреатитис веројатно е поврзана со тешкотии при транспортирање на гликоза во б-клетки.
Кај пациенти со акутен панкреатитис, нивото на инсулин во плазма е пониско отколку кај здрави лица. Секрецијата на инсулин како одговор на гликоза или глукагон е нарушена, додека инфузиите на аланин доведуваат до нормално зголемување на нивото на инсулин во плазмата. Со намалување на интензитетот на акутниот процес, нормалното производство на инсулин има тенденција да се врати. Концентрацијата на глукагон во плазмата се зголемува и обично останува висока најмалку 1 недела. Комбинацијата на хиперглукагонемија и хипоинсулинемија е доволна за да се објасни развојот на кетоацидоза и ретката појава на дијабетична кома.
Покрај зголемувањето на нивото на гликоза во плазмата, кај малцинство пациенти со акутен панкреатитис и недостаток на историја на хиперлипидемија, концентрацијата на липидите во серумот може да биде покачена. Триглицериди во серум> 1000-2000 mg / dl кај пациенти со хиперлипидемија од типот I, IV или V (класификација на Фредриксон) се фактор на ризик за акутен панкреатитис. Плазматските концентрации на слободни масни киселини се зголемуваат по акутен панкреатит, како резултат на нарушено лачење на инсулин и истовремено зголемување на секрецијата на глукагон и кортизол. И покрај фактот дека промените во хормоналната средина во акутен панкреатитис можат да придонесат за развој на кетоацидоза, ова е редок настан, заради зачувување на преостаната секреција на ендогениот инсулин, доволен за да ја инхибираат липолизата и кетогенезата и како резултат на недоволно лачење на глукагон.
Точната низа на настани што водат до хроничен панкреатитис не е целосно утврдена. Експерименталните студии покажаа дека штетните стимули предизвикуваат појава на реактивни видови кислород, ослободување на цитокини и последователно осиромашување на антиоксиданти, што доведува до панкреатостаза, т.е. спречување на апикална егзоцитоза од клетките на панкреасот. Овие клетки брзо лачат ново синтетизирани ензими во лимфните и крвните садови, предизвикувајќи воспалителна реакција. Неодамна беше објавено дека циклооксигеназата 2, доминантен регулатор на производство на простагландин, игра важна улога во патогенезата на оштетување на егзокрините и ендокрините делови кај хроничниот панкреатит.
Островите на Лангерханс, всушност, се релативно добро зачувани, во споредба со степенот на уништување на клетките на ацинар. Понекогаш панкреасот може да заземе аденоматозна природа заради целосно губење на егзокрино ткиво во комбинација со зачувување на неговата ендокрина компонента.Во останатите островчиња, преуредувањето на ендокриниот дел од популацијата на клетките се јавува со пропорционално поголемо губење на бета клетките од алфа-клетките, што доведува до промена во нормалниот сооднос 2: 1. Бројот на делта клетки, како по правило, останува нормален и има мало зголемување на бројот на PP клетки. Островите опкружени со нормално ацинозно ткиво, како по правило, имаат нормален цитолошки состав, што укажува на трофичен ефект на егзокрините панкреаси. Малапсорпцијата што се јавува кај хроничен панкреатитис исто така може да доведе до нарушено лачење на инкретините, што, пак, може да придонесе за дисфункција на островските клетки и нарушена толеранција на глукоза.
Многу високо ниво на дијабетес е забележано со фиброкалкулозен панкреатитис во тропските предели, со добро препознаена клиничка слика. Оваа форма на хроничен калцифициран панкреатитис се забележува главно кај деца и млади возрасни рурални луѓе во тропските земји во развој. Наведено е дека 60-70% од сите случаи на хроничен панкреатитис во Индија и Кина, најверојатно, се поврзани со тропски панкреатитис. Неговата застапеност кај пациенти со дијабетес е многу варијабилна, од 0,5 до 16% во Индија и достигнува 80% кај младите пациенти кои земаат инсулин во Нигерија.
Дијабетесот е скоро универзална доцна компликација на хроничен калцифициран панкреатит и обично се развива во рок од десет години по почетокот на панкреатитис, но дури и појасно корелира со возраста на пациентот. Повеќето пациенти имаат големи интрадуктивни камења за време на прегледот, чија етиологија вклучува дефицит на протеини-калории, употреба на разни егзогени токсини, дуктални абнормалности на панкреасот и, можеби, генетска предиспозиција. Дијабетесот во овој случај, како по правило, е тежок и потребна е инсулинска терапија, иако патохистолошките и имунохистохемиски студии индицираат делумно зачувување на инсулин-позитивни клетки во панкреасот на пациенти со фиброкалкуларен панкреатитис. Преостаната секреција на инсулин најверојатно го објаснува ретниот развој на кетоацидоза кај пациенти со фиброкакуларен панкреатитис.
Специфични етиолошки предизвикувачи специфични за заболување од панкреасот можат да придонесат за нетолеранција на јаглени хидрати. На пример, хипертриглицеридемијата е поврзана со отпорност на инсулин и обично доведува до клинички тежок дијабетес мелитус. Алкохолот ги ослабува ефектите на инсулин и доведува до нарушена толеранција на гликоза преку директно изложување на црниот дроб. Со наследен панкреатитис, ретка автозомно доминантно заболување, дијабетес може да се развие во доцна фаза и може да се појават долгорочни дијабетични компликации.
Позитивна семејна историја на дијабетес мелитус може да предиспонира кај пациенти со хроничен панкреатитис на развој на дијабетес на млада возраст. Преваленцата на дијабетес без никаква врска со панкреатитис е навистина поголема во семејствата на оние пациенти кои развиле дијабетес. Како и да е, забележано е значително зголемување на инциденцата на ХЛА типови Б8, ДР3, ДР4 и ДР3 / ДР4 кај пациенти со дијабетес мелитус по хроничен панкреатит. Се сугерираше дека автоимунитетот може да придонесе за развој на дијабетес секундарно на хроничен панкреатитис, бидејќи антитела на островските клетки биле пронајдени кај некои пациенти пред да започне дијабетесот. Сепак, ова е сè уште немотивна точка. Автоимуниот хроничен панкреатитис се карактеризира со дифузен оток и има сериозен степен на фиброза поврзана со инфилтрација на егзокриниот панкреас на панкреасот од страна на мононуклеарни клетки. Нарушувањето може да предизвика сериозен едем на панкреасот или формирање на тумор, со малапсорпција и холестаза, а понекогаш погрешно се дијагностицира рак на панкреасот или лимфом.
Генетските мутации можат да предизвикаат и ендокрина и егзокрина инсуфициенција на панкреасот; регенерација на бета клетките на панкреасот е нарушена, со што се утврдува намалување на бета клеточната маса, како што е забележано кај хроничен панкреатитис.
Влакнестиот процес кај хроничен панкреатитис доведува до намалување на масата на бета клетките и може да ја промени капиларната циркулација на панкреасот, што доведува до намалување на перфузија на островите, нарушена испорака на секретогоги до бета клетки, како и намалување на одливот на панкреасните хормони. Загубата на функционалните бета клетки го објаснува намаленото лачење на инсулин: колку е поголема загубата на панкреасното ендокрино ткиво, толку е поголема влошувањето на секрецијата на инсулин и степенот на толеранција на глукоза. Кај пациенти со дијабетес мелитус секундарно на хроничен панкреатитис со блага до умерена постот хипергликемија, базалната концентрација на инсулин во плазмата може да биде нормална или умерено покачена. Сепак, нарушената секреција на инсулин е скоро секогаш присутна. Намалување на максималниот потенцијал за секреција на инсулин кај овие пациенти е очигледно и укажува на намалување на снабдувањето со инсулин. Кога нивото на гликоза во плазмата надминува 10 mmol / L (180 mg / dl), концентрациите во плазма инсулин и Ц-пептид често не се откриваат.
Одговорот на бета клетките на аминокиселините исто така се намалува во зависност од степенот на смрт на бета клетките и сериозноста на нарушената толеранција на глукоза.
Секрецијата на Ц-пептид стимулиран со аргинин може да биде нормален кај пациенти со хроничен панкреатит и нарушена толеранција на глукоза, но секогаш да се намали кај пациенти со хипергликемија на постот.
Егзокрините и ендокрините функции се во корелација едни со други, што укажува на директна каузална врска помеѓу воспалителниот процес во егзокриното панкреасно ткиво и развојот на дијабетес. Пронајдена е точна преписка помеѓу одговорот на инсулин на усниот внес на гликоза и концентрацијата на ензимите на панкреасот во дуоденумниот сок по интравенска администрација на холецистокинин-панкреозимин (CCK-PZ). Пациентите со стеатореа имаат помало лачење на Ц-пептид отколку кај пациенти со помалку сериозно нарушување на егзокрината функција.
Кај здрави лица, ингестијата на гликоза предизвикува поинтензивно лачење на инсулин од интравенска инфузија на еквивалентно количество глукоза, како резултат на активирање на системот на инкретин. Кај хроничен панкреатитис се влошува секрецијата на инкретинските фактори: холецистокинин, гастрин, ентероглукагон, инсулин интроинтептичен пептид зависен од гликоза (ГИП) и вазоактивен цревен полипептид. Од друга страна, неодамнешните студии објавија зголемено ослободување на глукагон-сличен пептид-1 (GLP-1), како одговор на орална администрација на глукоза кај пациенти со дијабетес секундарно на панкреатитис во споредба со пациенти со нормална или нарушена толеранција кон гликоза. Кај пациенти со дијабетес мелитус секундарно на хроничен панкреатитис, реакцијата на инсулин на холецистокинин е пропорционална со степенот на хипергликемија. Наспроти тоа, секрецијата на инсулин како одговор на ГИП е намалена. И покрај тоа, GLP-1 инфузија кај пациенти со секундарна дијабетес мелитус до хроничен панкреатитис е придружена со намалување на гликозата во крвта и зголемување на концентрацијата на плазмата на Ц-пептид во плазмата, оваа реакција не се разликува од онаа забележана кај здравите луѓе. Кај дијабетес мелитус, секундарно на хроничен панкреатитис, останува нејасно дали има неизбалансирана оска на инкретин или се лачи секрет на цревни и панкреасни хормони истовремено. Концентрациите на ГИП во плазмата се зголемуваат кај пациенти со дијабетес мелитус со хроничен панкреатитис, особено по повлекувањето на инсулин. Од друга страна, степенот на зголемување на холецистокинин поврзан со плазма е намален во споредба со лица без дијабетес или пациенти кои не се со дијабетис со хроничен панкреатитис.
Кај пациенти со хроничен панкреатит, вообичаено се одржува нормална концентрација на глукоза на гладно, се додека не се изгуби 20-40% од масата на бета клетките. Сепак, овој степен на губење на масата на бета-клетката е придружена со значително нарушување на ослободување на инсулин со посредство на гликоза, дури и ако одговорот на холецистокинин и аргинин е сè уште нормален. Промена на одговор на фактори на инкретин и аминокиселини станува очигледна кога бета-клеточната маса се намалува за 40-60%. Конечно, кога бета-клеточната маса се намалува за повеќе од 80-90%, хипергликемијата на постот и нарушената секреција на инсулин се развиваат како одговор на сите секретоги. Секрецијата на глукагон кај овие пациенти е хетерогена и се препознаваат две главни состојби. Додека некои пациенти имаат комбиниран дефект на секрецијата на инсулин и глукагон, други може да покажат тешка хипоинсулинемија и високи концентрации на глукагон во плазмата. Покрај тоа, одговорот на глукагон на стимулација со аргинин или аланин се задушува само кај 50% од пациентите со нарушена толеранција на глукоза. Со прогресијата на панкреасната болест, се ослабува способноста на алфа-клетките да одговорат на хипогликемија предизвикана од инсулин. Како и да е, оралното вчитување на глукозата може да биде придружено со парадоксално зголемување на нивото на глукагон во плазмата, додека реакцијата на глукагон на секретин и холецистокинин е нормална или зголемена.
Постојат контроверзии во врска со молекуларната природа и изворот на циркулирачкиот глукагон кај пациенти со дијабетес како резултат на хроничен панкреатит. Најмалку четири варијанти на имунореактивен глукагон (молекуларни тежини од повеќе од 50,000, 9,000, 3.500 и 2.000) беа утврдени во плазмата на здрави лица. Глукагонот со молекуларна тежина од 3500 е од панкреасно потекло и има целосна биолошка активност. Ова е единствената форма која реагира на стимулација со аргинин и сузбивање на соматостатин. Функционални студии и хроматографски анализи ја поддржуваат хипотезата за панкреасното потекло на циркулирачкиот глукагон кај хроничен панкреатитис, но значаен е и придонесот на ентеропанкреатичен глукагон во неговата плазма концентрација измерена со радиоимуноесекција. Соодветно на тоа, базалната концентрација на гастроинтестиналниот глукагон се зголемува кај пациенти со дијабетес мелитус.
3. Преваленцата на дијабетес поради акутен или хроничен панкреатит
Податоците за преваленцата на секундарниот дијабетес во однос на панкреасните заболувања остануваат оскудни, но зачестеноста на оваа болест е веројатно поголема отколку што вообичаено се верува. Според старите студии, панкреатогениот дијабетес учествува со 0,5-1,7% од сите случаи на дијабетес. Во еден неодамнешен извештај, преваленцата на секундарниот дијабетес се проценува во 9,2% од случаите во група од 1868 германски пациенти со дијабетес за кои е документирана егзокрина инсуфициенција на панкреасот и абнормална слика на панкреасот. Во друга група од 1922 година, пациенти со автоантитела-негативни пациенти со егзокрина и ендокрина панкреасна инсуфициенција и типични морфолошки промени на панкреасот, само 8% од случаите биле дијагностицирани со дијабетес мелитус, додека во 80% од случаите е откриен дијабетес тип 2 и кај 12% од пациентите - дијабетес тип 1. Всушност, кај оваа популациска група, 76% од пациентите имале хроничен панкреатитис, 8% имале хемохроматоза, 9% имале карцином на панкреасот, 4% имаат цистична фиброза, а ресекција на панкреасот се извршувала во 3% од случаите.
Инциденцата на хроничен панкреатитис е повисока кај популациите со прекумерна потрошувачка на алкохол и во тропските земји, каде преваленцата на дијабетес секундарна на панкреатитис на фиброкакуларна форма може да достигне 90%, што е до 15-20% од сите пациенти со дијабетес. Така, преваленцата на дијабетес предизвикана од панкреатитис веројатно е потценета, дијагнозата на панкреатогени дијабетес често се занемарува, а пациентите генерално се погрешно класифицирани.
Во 24 потенцијални клинички испитувања со 1102 пациенти со акутен панкреатитис, предјабетес и / или дијабетес се забележани во 37% од случаите. Целокупната застапеност на предидијабетес, дијабетес мелитус и третман на инсулин по акутен панкреатит беше 16%, 23% и 15%, соодветно. Ново дијагностициран дијабетес мелитус развиен кај 15% од луѓето во рок од 12 месеци по првата епизода на акутен панкреатит.
а ризикот значително се зголеми за 5 години (релативен ризик 2,7). Сличен тренд беше забележан во однос на третманот со инсулин.
Пациентите со акутен панкреатит честопати се развие prediabetes и / или дијабетес по отпуштање од болницата, а нивниот ризик од развој на дијабетес е удвоен во текот на следните 5 години.
Предијабетес и / или дијабетес се забележани кај скоро 40% од пациентите по акутен панкреатит, а дијабетес се развил кај скоро 25% од пациентите по акутен панкреатитис, од кои 70% бараат постојана инсулинска терапија. Покрај тоа, сериозноста на акутниот панкреатитис се чини дека има мал ефект врз развојот на предјабетес или дијабетес по акутен панкреатитис. Пациентите кои имале тежок акутен панкреатит имаа само малку поголема преваленца и кај предидијабетесот (20%) и од дијабетес мелитус (30%). Метарегресивната анализа исто така покажа дека ризикот од развој на предидијабетес или дијабетес после акутен панкреатитис е независен од етиологијата, како и возраста и полот. Развојот на двата предијабетес и дијабетес е почест во раниот период по акутен панкреатит. Преваленцата на предјабетес и дијабетес во рок од 12 месеци по првата епизода на акутен панкреатит беше 19% и 15%, соодветно. За жал, постои само една студија која ги испитала пациентите со предибибетес кои имале акутен панкреатитис за да утврдат дали развиле дијабетес, но, според литературата за дијабетес, пациентите со предибибетес имаат поголема веројатност да развијат дијабетес.
Акутниот панкреатитис е призната причина за дијабетес. Додека загубата на клетките на панкреасот поради некроза (со или без хируршка интервенција) се смета за главна причина за дијабетес по акутен панкреатитис, кај повеќе од 70% од пациентите, обемот на некроза не надминува 30%, а 78% од пациентите биле конзервативно. Покрај тоа, очигледно немаше ефект на сериозноста на болеста врз ризикот од развој на дијабетес. Ова укажува на тоа дека дијабетесот по акутен панкреатитис може да се развие поради механизми различни од некроза.
Антитела на декорбоксилаза на глутаминска киселина (IA2) беа пронајдени кај пациенти со автоимуни латентен дијабетес мелитус и дијабетес мелитус тип 1. Можно е акутниот панкреатитис да предизвика реакција кај генетски предиспонирани лица веќе изложени на ризик од развој на дијабетес мелитус. Покрај тоа, неодамна се сугерираше дека одредени метаболички фактори, како што се дебелината и хипертриглицеридемијата, ги ставаат пациентите со поголем ризик од развој на акутен панкреатитис наречен акутен метаболички панкреатитис, а овие фактори може исто така да го зголемат ризикот од развој на дијабетес после акутен панкреатитис.Бидејќи немаше достапни податоци за метаболички индикатори пред првиот напад на акутен панкреатит, идните студии ќе треба да одговорат на прашања за присуство на постојни автоантитела, структурни или функционални промени предиспонирани за развој на хипергликемија и дијабетес мелитус по акутен панкреатит.
Исто така, вреди да се напомене дека присуството на постојниот дијабетес мелитус сам по себе се смета за фактор на ризик за акутен панкреатитис, што ја нагласува сложената основа за метаболички промени поврзани со акутен панкреатитис.
При анализирање на трендот на болеста со текот на времето, се покажува дека преваленцата на предидијабетес и дијабетес во целина и дијабетес мелитус особено се зголеми значително со текот на времето. Треба да се признае дека распространетоста на дијабетес мелитус експоненцијално се зголемува после 45 години, а ефектот на стареење на функцијата на клетките и зголемувањето на отпорноста на инсулин предизвикан од дебелината може делумно да го објасни овој тренд, сепак, анализата на метарегресија покажа дека возраста не е толку важна кај пациенти по акутен панкреатитис. Друг можен механизам е дека некои луѓе можеби претрпеле повторени напади на акутен панкреатитис пред да бидат испитани по 5 години. Ова беше објавено во некои студии, но тоа не беше земена предвид во повеќето вклучени дела. Ова значи дека ефектот на повторени напади на акутен панкреатитис врз ризикот од предјабетес и дијабетес може да ја зголеми нивната застапеност со времетраењето на следењето. Останува непознато дали повторените напади на акутен панкреатит можат да придонесат за губење на клетките на панкреасот, дејствувајќи како можен механизам за развој на дијабетес мелитус и сродни состојби.
4. Клинички манифестации на дијабетес поради акутен или хроничен панкреатитис
Пациентите со секундарни форми на дијабетес имаат типични симптоми поврзани со хипергликемија, но јасно зголемен ризик од хипогликемија. Епизодите на хипогликемија поврзани со инсулинска терапија или сулфонилуреа лекови се почести и обично потешки и пролонгирани, ова често доведува до хоспитализација и ги става пациентите со зголемен ризик од смрт. Хипогликемијата е особено честа појава по панкреатектомија, предизвикувајќи смрт кај 20-50% од пациентите. Ваквата драматична слика е последица на повреда на контрарегулација и обновување на гликозата. Неможноста на телото брзо да одговори на намалување на концентрацијата на гликоза во плазмата, се должи на недоволно лачење на глукагон, намалена реакција на катехоламин и последователно нарушено активирање на производството на глукоза во црниот дроб. Зголемувањето на инциденцата на хипогликемични епизоди е поврзано со гликемиска нестабилност.
Континуираната злоупотреба на етанол по дрога или хируршки третман на панкреатитис може да влијае на метаболичката рамнотежа кај пациенти со дијабетес, бидејќи алкохолот ја инхибира глуконогенезата, влијае на хипоталамо-хипофизата секреција на аденонокортикотропен хормон и хормон за раст и предизвикува отпорност на инсулин. Хипогликемијата може да биде особено опасна ако се намали внесот на хранливи материи и се намалуваат продавниците на гликоген во црниот дроб.
Злоупотребата на алкохол по панкреатектомија е важен фактор во развојот на хипогликемија и смрт. Кај овие пациенти, слабата придржување кон администрацијата на инсулин често придонесува за метаболичка нестабилност.
Од друга страна, развојот на кетоацидоза и дијабетична кома кај панкреатогени дијабетес мелитус е ретка дури и кај пациенти без преостаната секреција на Ц-пептид. Кога тоа се случи, тие скоро секогаш се поврзани со стресни состојби како инфекција или операција. На врвот на преостаната секреција на инсулин, осиромашувањето на масните резерви и истовремената ниска стапка на липолиза, придонесуваат малку за ризикот од кетоза. Слична отпорност на кетоза е забележана кај тропскиот дијабетес мелитус, каде неисхранетоста и многу мала потрошувачка на незаситени масти придонесуваат за намалување на синтезата на кетонските тела. Улогата на недостаток на глукагон во заштитата на пациенти со панкреас дијабетес од кетоацидоза е контроверзна. Сепак, можно е, и покрај фактот дека глукагонот може да биде неопходен за развој на кетоза, неговиот недостаток може да ја одложи или забави прогресијата на дијабетична кетоацидоза.
Тешкотии во одржувањето стабилна задоволителна метаболичка контрола кај пациенти со дијабетес мелитус поради акутен или хроничен панкреатитис предизвикаа вклучување на оваа група на болести во категоријата „кревка дијабетес“.
Егзокрината инсуфициенција на панкреасот со малапсорпција може да придонесе за нестабилност на контрола на глукозата. Steatorrhea може да предизвика малапсорпција на гликоза, а со тоа придонесува за постпрандијални хипогликемични реакции, како и промена во секрецијата на инсулин. Развојот на дијабетес кај пациенти со панкреасна болест може да биде поврзан со значително губење на тежината, што е тешко да се поправи дури и со соодветна инсулинска терапија. Покрај тоа, самото слабеење може значително да ја промени чувствителноста на инсулин.
4.1 Хронични компликации на панкреатогени дијабетес мелитус
Од доцните 50-ти години на минатиот век, се смета дека дијабетесот после хроничен панкреатитис не е поврзан со васкуларни компликации. За да се објасни ова верување, беа наведени голем број фактори, вклучително и отсуство или намалена генетска предиспозиција, егзокрина инсуфициенција на панкреасот, низок серумски холестерол, низок калоричен внес, итн. Сепак, заради продолжениот животен век на пациентите, собрани се повеќе случаи на дијабетична ангиопатија.
Преваленцата на дијабетична ретинопатија кај пациенти со дијабетес мелитус по хроничен панкреатитис или панкреатектомија значително се разликува од оној што беше пријавен првично. Неодамна, поточната проценка на дијабетична ретинопатија открива инциденца од 30-40%, бројка слична на онаа што се наоѓа кај пациенти со дијабетес тип 1. Инциденцата на ретинопатија е во корелација со времетраењето на хипергликемија. Не постои очигледна шема помеѓу присуството на ретинопатија и позитивна семејна историја на дијабетес, зачестеноста на откривање на HLA антигени, присуство на антитела на островските клетки или нивото на плазма на Ц-пептид.
Продолжуваат споровите за инциденцата на дијабетична нефропатија кај секундарниот дијабетес. Некои автори објавија дека „не биле во можност да најдат некој кој знаел за случај на потврдена обдукција на интракапиларна гломерулосклероза во комбинација со хемохроматоза или панкреатитис. Сепак, сè повеќе и повеќе случаи на нодуларна гломерулосклероза кај пациенти со дијабетес заради акутен или хроничен панкреатит. Повеќе случаи на дијабетична гломерулопатија се пријавени кај пациенти со вкупна панкреатектомија, но треба да се земе во предвид пократко траење Ова објаснува зошто може да биде тешко да се открие доцните фази на оштетување на бубрезите во дијабетисот, додека раните функционални промени може да се најдат неколку години пред почетокот на албуминуријата.Во серија од 86 пациенти со дијабетес заради акутен или хроничен панкреатитис, екскреција на уринарниот албумин повеќе од 40 мг / 24 ч е утврдено кај 23% од пациентите, а албуминурија била поврзана со времетраење на дијабетес и крвен притисок, но не со семејна историја на дијабетес, HLA антигени или нивоа на плазма Ц-пептид. Инциденцата на ретинопатија е скоро два пати поголема кај пациенти со МАУ, што укажува на тоа дека здружението „окулорен“ опишано кај 1 пациент со дијабетес тип 2, исто така, се јавува кај панкреатогени дијабетес. Гломеруларна хиперфилтрација, уште еден ран знак на бубрежна дисфункција, може да се открие со панкреатогени дијабетес исто како и кај дијабетес тип 1. И покрај оштетување на бубрезите во дијабетес, нивоата на екскреција на албумин поголеми од 0,5 g на ден или отворена бубрежна инсуфициенција не се атипични.
Невропатија е честа поплака кај панкреатогениот дијабетес. Откриени се 10-20% од случаите на дистална полиневропатија или мононевропатија, а електрофизиолошки знаци на нарушена брзина на спроводливост се наоѓаат кај повеќе од 80% од пациентите со дијабетес мелитус секундарни на панкреасни заболувања. Откриено е дека чувствителноста на вибрации е нарушена на ист начин како кај дијабетесот тип 1.
За разлика од ретинопатија и нефропатија, не постои врска помеѓу невропатија и времетраењето на дијабетесот. Ова може да се должи на ефектот на истовремени фактори, освен хипергликемија (пушење, алкохол и малапсорпција).
Исто така, постојат промени во автономниот нервен систем. Нарушувања на кардиоваскуларните рефлекси се забележани кај 8% од пациентите со дијабетес мелитус по хроничен панкреатит, додека граничен дефект е забележан кај дополнителни 13% од овие пациенти. Сепак, треба да се внимава на корелација со хипергликемија со дијабетична соматска и автономна невропатија, бидејќи потрошувачката на алкохол е честа појава кај овие лица. Така, вистинскиот патогенетски механизам на невропатија кај пациенти со дијабетес мелитус со панкреасни заболувања, најверојатно, вклучува многу фактори.
Макроангиопатиите, особено миокарден инфаркт, се ретки кај панкреатогениот дијабетес. Во еден извештај, васкуларни компликации биле откриени кај 25% од пациенти со дијабетес мелитус по хроничен панкреатит, а кај некои е потребна ампутација или заобиколување на васкуларна хирургија. Релативно краткото траење на дијабетес мелитус и основната болест на панкреасот го отежнува проценувањето на преваленцата на макроваскуларни компликации кај овие пациенти. Според едно достапно долгорочно набудување, зачестеноста на смртни случаи на кардиоваскуларни случаи кај пациенти со хроничен панкреатитис е 16%, што е пониско отколку кај класичниот дијабетес.
5. Дијагноза на дијабетес со хроничен панкреатитис
Не е секогаш лесно правилно да се дијагностицира и класифицира пациент со дијабетес мелитус поради акутен или хроничен панкреатит. Долгорочното постоење на типови 1 и 2 на дијабетес е придружено со инсуфициенција на егзокриниот дел од панкреасот, а пациентите со дијабетес имаат поголем ризик од развој на акутен и / или хроничен панкреатитис во секој случај.
Пациентите со историја на панкреатитис може да развијат дијабетес тип 1 или тип 2, без оглед на состојбата на егзокрината функција на панкреасот. За правилно класифицирање на пациентите со дијабетес заради акутен или хроничен панкреатитис, треба да се утврдат општо прифатени дијагностички критериуми кои во моментот не се достапни. Н. Евалд и сор сугерираат користење на следниве критериуми:
Главни критериуми (мора да бидат присутни):
- Егзокрина инсуфициенција на панкреасот (тест за моноклонална фекална еластаза-1 или директни функционални тестови)
- Патологија на панкреасот за време на снимањето (ендоскопски ултразвук, МНР, КТ)
- Недостаток на дијабетес тип 1 поврзан со автоимуни маркери
- Нема панкреасно лачење на полипептидот
- Засилена секреција на инкретин (на пр., GLP-1)
- Нема отпорност на инсулин (на пр. Индекс на отпорност на инсулин HOMA-IR)
- Нарушена функција на бета клетката (на пр. HOMA-B, односот Ц-пептид / гликоза)
- Ниско ниво на витамини растворливи во масти витамини во серумот (А, Д, Е и К)
Во секој случај, новите манифестации на дијабетес треба навистина да ги користат критериумите дефинирани од Европската асоцијација за проучување на дијабетес (ЕАСД) и Американската асоцијација за дијабетес (АДА) и да проверат за панкреатогени дијабетес. Најмалку, ако пациентот покажува атипична клиничка слика и се жали на симптоми од гастроинтестиналниот тракт, лекарот треба да биде свесен за постоењето на панкреатогени дијабети и да иницира понатамошна дијагностицирање.
Секој пациент со хроничен панкреатитис, се разбира, треба да се следи за развој на панкреатогени дијабетес мелитус. Првичната проценка на пациенти со хроничен панкреатитис треба да вклучува проценка на гликемија на постот и HbA1c. Овие студии треба да се повторуваат барем на годишно ниво. Патолошки наоди со кој било од нив бараат понатамошно дијагностицирање. Доколку резултатите од тестот сугерираат нарушена толеранција на гликоза, дополнително се препорачува орален тест за толеранција на гликоза. Истовремена анализа на нивото на инсулин и / или Ц-пептид може да биде корисна за да се направи разлика помеѓу дијабетес мелитус тип 2 и дијабетес мелитус заради акутен или хроничен панкреатитис.
Проценката на одговорот на панкреасот полипептид на хипогликемија предизвикана од инсулин, инфузија на секрет или мешавина од хранливи материи може да биде од дополнителен дијагностички интерес. Недостаток на одговор на панкреасот полипептид му овозможува на еден да го разликува панкреатогениот дијабетес мелитус од типот 1, а исто така може да разликува дијабетес заради акутен или хроничен панкреатитис од тип 2 со покачено ниво на панкреатичен полипептид. Редовното утврдување на секрецијата на панкреасот инкретин и реакцијата на панкреасот полипептид во секојдневната пракса, сепак, не се можни.
6. Терапевтски аспекти на панкреатогениот дијабетес мелитус
Главните цели на третман на дијабетес мелитус, без оглед на неговиот вид, вклучуваат: елиминирање на субјективни и објективни симптоми на болеста, спречување на дијабетична кома, спречување и забавување на прогресијата на доцните компликации на дијабетес мелитус (дијабетична нефропатија и ретинопатија, невропатија и друго). Решението на задачите, според современите идеи, е можно при постигнување и одржување на нивото на гликемија што е можно поблиску до здравите луѓе, елиминирање на субјективните и објективните симптоми на болеста.
Исхраната за панкреатоген дијабетес мелитус одговара на онаа за дијабетес мелитус тип 1, со исклучок на потребата од корекција на малапсорпција, недостаток на витамини и елементи во трагови, назначувањето на фракционата исхрана овозможува спречување на хипогликемија.
Акутен панкреатит е придружена со значителна хипергликемија кај 50% од пациентите, а понекогаш може да се развие и кетоза или дијабетична кома. Во случај на значителна хипергликемија, кетоза или кома, потребно е внимателно следење на концентрацијата на гликоза во плазмата, електролити, кетони и други метаболички параметри, заедно со интравенска администрација на флуиди и инсулински инфузии во согласност со класичните принципи на третман на дијабетична кетоацидоза.
Хипергликемијата се смета за главна пречка за соодветна поддршка во исхраната, дури и кај пациенти без дијабетес. Така, потребно е соодветно снабдување со инсулин за време на вештачката исхрана, користејќи парентерална или поткожна администрација на аналози со долго дејство на инсулин.Се препорачува на пациенти со сериозен акутен панкреатит да управува мултидисциплинарен тим лекари во единицата за интензивна нега.
За пациенти со акутен фулминантен панкреатит, треба да се препорача конзервативна терапија, наместо ресекција на панкреасот, бидејќи вториот е придружен со поголема зачестеност на дијабетес. Во сите случаи, толеранцијата на глукоза треба да се процени 3-6 месеци по епизодата на акутен панкреатитис.
Кај пациенти со хроничен панкреатитис или делумна панкреатектомија, орални хипогликемични агенси може да бидат препишани на оние лица кои сè уште одржуваат задоволителен одговор на Ц-пептид на глукагон или внес на храна. Кратките, наместо сулфонилуреи со долго дејство, се претпочитаат да го минимизираат ризикот од тешка хипогликемија. Сепак, треба да се внимава при употреба на орални лекови кај пациенти со промени во функционални примероци на црниот дроб. Неодамна, се предлага можноста за употреба на инхибитори на GLP-1 и дипептидил пептидаза 4, затоа што нивниот ефект на намалување на гликозата во плазмата, се чини, не го зголемува ризикот од хипогликемија. Сепак, постојат некои загрижености затоа што сè уште е нејасно дали постои зголемен ризик од развој на панкреатитис, што веројатно се поврзани со употреба на терапија со инкретин.
Инсулинската терапија е потребна по целосна панкреатектомија, иако потребата за инсулин е помала отколку кај пациенти со дијабетес тип 1, особено во текот на ноќта. Спротивно на тоа, постпрандијалниот инсулин за инсулин може да биде поголем. Ова е особено точно кај пациенти со тотална панкреатектомија, додека пациентите зависни од инсулин со хроничен панкреатитис или делумна панкреатектомија обично имаат барања за инсулин слични на оние од дијабетес тип 1. Треба да се користи долготрајна вечер доза на инсулин за контрола на хипергликемија во текот на ноќта и на празен стомак. Со долго дејство аналози се намали ризикот од ноќна хипогликемија во споредба со инсулин NPH, па затоа треба да се претпочита првиот. Така, класичен режим на базално-болус со кратки и долги активни аналози на инсулин може да биде соодветен. Кај високо мотивирани и образовани пациенти, третманот со инсулин со континуирана субкутана инфузија успешно се користи за да се постигне внимателна метаболичка контрола, притоа да се избегне хипогликемија и кетоза.
Без оглед на избраниот третман, хипогликемијата останува главната опасност. Зголемувањето на фреквенцијата и сериозноста на хипогликемичните настани е веројатна последица на комбинација на неколку фактори, вклучувајќи вишок инсулин, чувствителност на инсулин, нарушена контрарегулација, несоодветна диета или апсорпција на хранливи материи, консумирање алкохол и заболувања на црниот дроб. Ризикот од фатална хипогликемија е особено голем кај пациенти со тотална панкреатектомија и тоа предизвика потрага по побезбедни хируршки и лекови методи. Така, зачувувањето на дуоденумот и пилорот се чини дека гарантира стабилна метаболичка контрола и намалување на епизодите на хипогликемија. Хипогликемичните реакции, доколку се појават, треба да се третираат агресивно, а нивните причини и механизми треба внимателно да се проценат и објаснат на пациентите. Пациентите треба да бидат обучени за да се спречи појава на тешка хипогликемија, треба да се посвети внимание на одбивање алкохол, зголемување на физичката активност, фракционо јадење и придржување кон терапија за замена на ензимите. Неодамна, предложена е авто-трансплантација на островот за да се спречи зависноста од инсулин. Автрансплантацијата на островот обезбедува стабилно функционирање на бета-клетките и добра контрола на гликемии до 13 години по извршувањето на вкупната панкреатектомија за третман на хроничен панкреатитис.
Поради екстремната „кршливост“ на дијабетес кај пациенти со панкреасни заболувања, едукацијата на пациентите и самостојно следење на нивото на гликоза во крвта се исклучително важни. Строгата контрола на гликозата во домот и повторната администрација на мали дози на инсулин, заедно со интензивни едукативни програми, може да доведат до добра, стабилна метаболичка контрола кај овие пациенти. Сепак, тие мора да бидат придружени со специфични чекори, вклучувајќи корекција на хранливиот статус и повлекување алкохол на пациентот. Преголемата потрошувачка на алкохол, исто така, доведува до постепено оштетување на црниот дроб, што сам може да ја наруши метаболичката контрола.
Нарушената апсорпција со стеартреа го зголемува ризикот од хипогликемија и нарушена секреција на инсулин преку нарушувања на системот на инкретин. Кај пациенти со панкреатогени дијабетес мелитус, треба да се обезбеди ензимска терапија со киселински отпорни лекови за да се намали ослободувањето на маснотии со столици под 20 g на ден. Се препорачува истовремен третман со антагонисти на рецептор H2 бидејќи намалувањето на секрецијата на желудочна киселина ја намалува деградацијата на ензимите на панкреасот. Се препорачува висококалорична диета (над 2500 kcal / ден) богата со комплексни јаглени хидрати и малку маснотии. Кај пациенти со хроничен панкреатитис, внесот на маснотии може да ја зголеми фреквенцијата и интензитетот на болки во стомакот. Така, внесот на маснотии не треба да надминува 20-25% од вкупниот внес на калории. Службите треба да бидат мали и чести оброци, со 3 главни оброци и 2 или 3 средно закуски. Доколку е потребно, диетата треба да се надополни со електролити, калциум, витамин Д и калиум. Забрзана интестинална транзитна транзит и синдром на дампинг по гастректомија исто така може да придонесе за малапсорпција и нестабилна контрола на метаболизмот. Конечно, кај некои пациенти со дијабетес мелитус средно до стекнато панкреасно заболување, може да биде тешко да се постигне оптимална метаболичка контрола заради високиот ризик од хипогликемија. Одржувањето на нивото на гликоза во плазма малку над нормалното може да биде неопходно за да се избегнат чести хипогликемични реакции и да се подобри квалитетот на животот. Треба да се запомни дека многу од овие пациенти имаат намален животен век и помал ризик од развој на дијабетични компликации. Иако кетоацидозата ретко се јавува, таа одеднаш може да се развие под стрес (инфекција, операција, итн.), И бара соодветно прилагодување на дозите на инсулин.
Видови на панкреатитис
Болеста се јавува во акутни и хронични форми.
Во акутна форма, поради воспаление, сокот на панкреасот не поминува во луменот на дуоденумот, туку ги вари ткивата на самиот панкреас. Овој процес предизвикува некротични промени во клетките на заболениот орган, а во особено тешки случаи, целосна смрт на целата жлезда.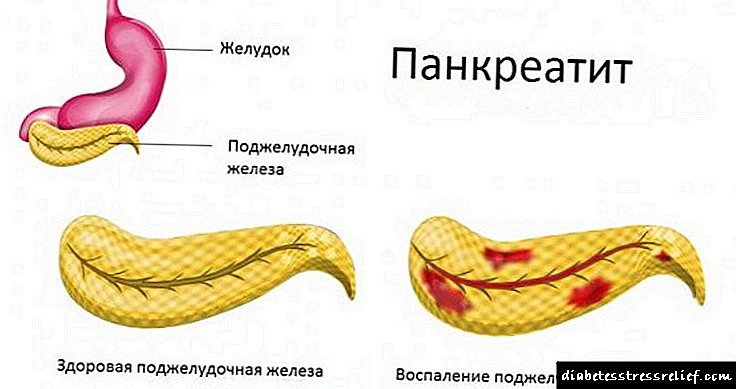
Хроничниот панкреатитис, во зависност од причината, се класифицира како што следува:
- Примарен - првично кои произлегуваат во панкреасот поради некоја причина.
- Средно - е последица на болести на други органи: холециститис, чиреви, ентероколитис.
- Пост-трауматско - последица од механичка изложеност или операција.Механизам на дијабетес
Дијабетес мелитус тип 1, со панкреатитис, се појавува поради фактот дека воспалените панкреасни канали не минуваат дигестивни ензими во луменот на дуоденумот 12 и започнува само-варењето, дегенерација на клеточното ткиво во масна, сврзлива или целосна смрт на фрагменти на органи. Телото доживува апсолутен недостаток на инсулин, а нивото на гликоза во крвта се крева, што деструктивно влијае на сите системи на телото.
Дијабетес тип 2 се јавува со доволно производство на инсулин. Но, поради повреда на метаболички механизми, таа не ја исполнува својата главна функција, создавајќи релативна инсуфициенција.
Патолошките промени се акумулираат со текот на времето и се поделени во четири фази:
- Во првата фаза, краткорочните егзацербации се преплетуваат со долги затишје. Во жлездата се формира хронично воспаление, главно тече латентно со ретки синдроми на болка. Овој период може да трае до 10-15 години.
- Втората фаза се карактеризира со поизразена дисфункција на дигестивниот систем. Воспалението предизвикува неконтролирано ослободување на инсулин во крвта, што дури може да доведе до привремена хипогликемија. Општата состојба е комплицирана со оштетен столче, гадење, намален апетит, формирање на гас во сите делови на гастроинтестиналниот тракт.
- Функционалноста на панкреасот е критично намалена. И, ако на празен стомак, тестовите не откриваат отстапувања, тогаш после јадење, гликозата во крвната плазма се одредува далеку над нормалниот временски интервал.
- И во последната фаза се јавува формирање на секундарна дијабетес, која влијае на третина од пациентите со хроничен панкреатитис.
Карактеристики на текот на дијабетес кај хроничен панкреатитис
Логично би било да се заклучи дека две болести се многу потешки за лекување од една. Но, практиката покажува неуспех на таков заклучок. Секундарниот процес има голем број на карактеристики, благодарение на што може да се излечи добро:
- Речиси без кетоацитоза,
- Третманот со инсулин често доведува до хипогликемија,
- Добро за диети со малку јаглерод,
- Во првата фаза, оралните лекови за дијабетес се доста ефикасно излечени .Провенција и третман на панкреас дијабетес мелитус
Не секој хроничен панкреатит нужно предизвикува развој на дијабетес. Со правилен третман и строга диета, вие не само што може да го подобрите панкреасот, туку и да го спречите појава на дијабетес.
Лекарот ендокринолог избира индивидуален третман во секој поединечен случај. Во зависност од индикаторите за производство на дигестивни ензими од страна на жлездата, надлежен специјалист пропишува замена на терапија заснована на ензими на лекови со слична акција. Како и инјекции со инсулин доколку е потребно.
Исхрана за панкреатитис и дијабетес

Треба да знаете дека правилниот третман и строго почитување на диетата може да доведат до целосно заздравување од овие сериозни заболувања. Јадете често и во мали порции - 250-300 грама на оброк.Подајте предност на производи што содржат протеини: соја, белка од јајце, месо, риба, ореви.
Отстранете од исхраната кисела храна која предизвикува брзо лачење на желудечниот сок: кисела, зачинета, пушена, пржена, содржи алкохол, премногу топла или ладна. Со еден збор, сите јадења. што може да предизвика дополнителен стрес на секрецијата на панкреасот.
Храната по можност се бари на пареа и се консумира во топло, наместо топло или ладно.
Доколку е тешко самостојно да се избере вистинската диета, можете да примените специјално дизајнирани диететски препораки собрани под имињата: табела бр. 5 за пациенти со панкреатитис и табела бр.9 за дијабетичари. Но, пред да изберете оваа или онаа диета, неопходно е да се консултирате со вашиот лекар.
Само земајќи ги предвид сите карактеристики на текот на болеста и општата состојба на пациентот, лекарот дава најточни препораки за исхрана.
Избор на производ
Во различни периоди на болеста, диетата може да варира малку. Така, на пример, слаткото и кисело овошје или садови засновани на ориз, овесна каша и гриз се доста прифатливи за време на периоди на продолжени ремисии, се целосно исклучени кога болеста се влошува.
Погодни производи треба да бидат избрани поединечно за секој пациент, земајќи ги предвид:
- Лични преференци
- Внес на глукоза
- Нетолеранција кон какви било супстанции
- Корекција на делумна апсорпција на хранливи материи.

Во акутниот период, строго е забрането да се јаде јадења со голема содржина на шеќер, масна и пушена храна, колачи, пржена храна, житарки: ориз, овесна каша, гриз, сурово овошје и зеленчук, бел леб.
Што се однесува до растителните масла, подобро е да се користат, во разумна количина, ленено семе и маслиново од прво притиснето ладно, кои имаат лековити својства. Исто така, ќе го оштети млекото со мала содржина на маснотии. Млекото го збогатува организмот со витамини, минерали и помага во олеснување на воспалителните процеси во дигестивниот тракт.
За жал, луѓето се толку средени што, разбирајќи ја целосната вредност на здравјето, тие сепак „го копаат својот гроб со лажица“. Но, истата народна мудрост одамна најде едноставно решение за проблемите со панкреасот - глад, студ и мир.
Следејќи го ова едноставно правило и следејќи ја специјално избраната терапија, повеќето пациенти би можеле да надминат многу заболувања и да се вратат во здрава, полна состојба.