Компликации по инсулинска пумпа кај дијабетес

Пумпа за инсулин Медицински уред за администрирање на инсулин во третманот на дијабетес мелитус, познат и како постојана субкутана инсулинска терапија. Уредот вклучува:
- самата пумпа (со контроли, модул за обработка и батерии)
- заменлив резервоар за инсулин (во пумпата)
- заменлив комплет за инфузија вклучувајќи канила за поткожно администрирање и систем на цевки за поврзување на резервоарот со канилата.
Инсулинска пумпа е алтернатива на повеќекратни дневни инјекции на инсулин со инсулин шприц или инсулин пенкало и овозможува интензивна инсулинска терапија кога се користи во комбинација со мониторинг на глукоза и броење на јаглени хидрати.
Дозирање
За да користите инсулинска пумпа, прво мора да го наполните резервоарот со инсулин. Некои пумпи користат претходно наполнети касети за еднократна употреба што се заменуваат по празнење. Меѓутоа, во повеќето случаи, самиот пациент го исполнува резервоарот со инсулин пропишан за корисникот (обично Apidra, Humalog или Novorapid).
- Отворете нов (стерилен) празен резервоар.
- Отстранете го клипот.
- Вметнете ја иглата во ампулата со инсулин.
- Внесете воздух од резервоарот во ампулата за да избегнете вакуум во ампулата кога се зема инсулин.
- Вметнете инсулин во резервоарот со помош на клип, а потоа отстранете ја иглата.
- Исцрнете воздушни меури од резервоарот, а потоа извадете го клипот.
- Поврзете го резервоарот со цевката поставена за инфузија.
- Инсталирајте ја собраната единица во пумпата и пополнете ја цевката (возете инсулин и (ако е достапно) меурчиња за воздух низ цевката). Во овој случај, пумпата мора да се исклучи од лицето за да се избегне случајно снабдување со инсулин.
- Поврзете се на местото на инјектирање (и повторно напојте ја канилата ако е вметнат нов комплет).
Дозирање
Инсулинската пумпа не користи инсулин со продолжено дејство. Како базален инсулин, се користи инсулин со кратко или ултрасортирано дејство.
Инсулинска пумпа испорачува еден вид краток или ултрасортрен инсулин на два начина:
- болус - дозата дадена на храна или да се поправи високо ниво на гликоза во крвта.
- базалната доза се администрира континуирано со прилагодливо ниво на базал, за да се обезбедат потреби за инсулин помеѓу оброците и ноќе.
Кетоацидоза
Важна компликација на пумпата со инсулин терапија е високиот ризик од развој на кетоацидоза во случај на откажување на испорака на инсулин. Ова се должи на фактот дека пумпата испорачува мали количини на инсулин во базалниот режим, а исто така нема продолжен инсулин.
Како резултат на ова, постои само мало снабдување (депо) на инсулин во поткожното масно ткиво. Најчесто ова се јавува поради недоволно чести мерење на гликозата во крвта или поради продолжена употреба на системот за инфузија. Редовното мерење на гликозата во крвта ќе ви овозможи да откриете пораст на неговото ниво порано, и ќе имате време да спречите појава на кетони.
Со продолжена употреба на системот за инфузија, инсулинот во него може да ги изгуби своите својства, што доведува до нарушување на неговото снабдување (блокада) преку цевка или канила под кожата. Исто така, продолжената употреба на системот за инфузија може да доведе до развој на воспаление на местото на инсталација на канилата, ова ја нарушува апсорпцијата на инсулин од ова место и го влошува нејзиниот ефект.
Табела 1. Причини за необјаснето зголемување на гликозата во крвта и појава на кетони

Колку брзо може да се појават кетоните кога има нарушување во испораката на инсулин?
Бидејќи аналозите на инсулин имаат пократко времетраење на дејствување во споредба со хуманиот инсулин со кратко дејство, проблемите со испорака на инсулин доведуваат до појава на кетони во крвта побрзо при употреба на аналози на инсулин. Кога користите аналози со кратко дејство на инсулин, зголемувањето на кетоните започнува порано за околу 1,5-2 часа.
По нарушување на снабдувањето со инсулин, нивото на кетоните се зголемува доволно брзо. Оневозможувањето на пумпата 5 часа доведува до значително зголемување на кетоните по 2 часа, а по 5 часа нивното ниво скоро достигнува вредности што одговараат на кетоацидоза.

Слика 1. Зголемување на нивото на кетоните (бетахидроксибутират) во крвта по исклучување на пумпата за 5 часа
Одредување на кетони
Кога користите инсулинска пумпа, определувањето на кетоните помага да се идентификува недостаток на инсулин во крвта, како и да се изберат понатамошни активности. Многумина сè уште користат ленти за тестирање за да утврдат кетони на урина. Сепак, сега можете да купите глукометар што мери кетони во крвта. Тие мерат друг вид кетон, бетахидроксибутират и кога мерите кетони во урината, мерите ацетоцетат.
Мерењето на кетоните во крвта ви овозможува да ги идентификувате проблемите со испорака на инсулин порано и да преземате мерки за да спречите кетоацидоза!
Кетоните најдобро се мерат во крвта, бидејќи во урината нивното ниво се менува подоцна и може да се појават кога нивото на кетоните во крвта е веќе доволно високо. Времето преку кое може да се открие кетоза при одредувањето на кетоните во урината е значително подолго отколку во одредувањето на кетоните во крвта. Кога гледате кетони во урината, не можете точно да кажете кога се формирале.
Кетоните во урината можат да бидат откриени дури и повеќе од 24 часа по епизодата на кетоацидоза. Одредувањето на кетоните во крвта кај луѓе кои користат инсулинска пумпа може да биде особено корисно, бидејќи ќе помогне да се идентификуваат проблемите со администрација на инсулин порано, да се спречи развојот на кетоацидоза или да се започне со третман.
Табела 2. Како да се проценат резултатите?

Зголемување на нивото на глукоза во крвта повеќе од 15 mmol / L и појава на кетони во крвта (> 0,5 mmol / L) или урина (++ или +++) укажува на недостаток на инсулин во организмот. Ова може да се должи на нарушено пумпање на инсулин или зголемена потреба од инсулин, на пример, поради болест или стрес. Во овој случај, мора да го внесете болусот за корекција на инсулин со пенкало за шприц.
Не се препорачува употреба на пумпата, бидејќи не можете да бидете целосно сигурни дека работи. По ова, пумпата, сетот за инфузија и канилата треба внимателно да се проверат. Исклучете ја цевката на системот за инфузија од канилата и „влезете“ (пумпата мора да се исклучи од телото!) Неколку единици на инсулин со стандарден болус.
Инсулинот треба веднаш да се појави од цевката. Ако инсулин не се доставува или се храни бавно, тоа значи целосно или делумно блокирање на цевката. Заменете го целиот комплет за инфузија (канила и тубула). Проверете дали има знаци на воспаление или истекување на инсулин на местото на канилата.
Некои канили имаат посебни „прозорци“ во кои дел од иглата е видлив, видете дали има крв во неа. Ако инсулинот добро се храни преку цевката, заменете ја само канилата. Ако се појават кетони, пијте повеќе течности, инјектирајте дополнителен инсулин и доколку е потребно консултирајте се со доктор. Ако гликозата во крвта е помала од 10 mmol / L и има кетони, потребно е да се пие течност што содржи глукоза и да се инјектира дополнителен инсулин.

Слика 2. Што да се прави со необјаснето зголемување на гликозата во крвта?
Превенција на кетони при продолжено исклучување на пумпата
Во случај на ризик од кетони (на пример, потреба од продолжено исклучување на пумпата за време на вежбање или за време на одмор на море), може да се даде дополнителна инјекција на продолжен инсулин. Willе биде доволно да се администрира инсулин со продолжено дејство, приближно 30% од дневната базална доза.
И.И. Дедов, В.А. Петеркова, Т.Л. Кураева Д.Н. Лаптев
Како работи инсулинската пумпа
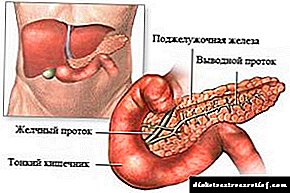
Модерна инсулинска пумпа е лесен уред со големина на пејџер. Инсулинот влегува во телото на дијабетичар преку систем на флексибилни тенки црева (катетер што завршува во канила). Тие го поврзуваат резервоарот со инсулин во внатрешноста на пумпата со поткожни маснотии. Резервоарот за инсулин и катетерот колективно се нарекуваат „систем на инфузија“. Пациентот треба да го менува на секои 3 дена. При промена на системот за инфузија, местото на испорака на инсулин се менува секој пат. Пластична канила (не игла!) Се става под кожата во истите области каде што инсулин обично се инјектира со шприц. Ова е стомакот, колковите, задникот и рамената.
Пумпата обично инјектира ултра краткорочен инсулински аналоген под кожата (Humalog, NovoRapid или Apidra). Поретко се користи човечки инсулин со кратко дејство. Инсулинот се дава во многу мали дози, на 0,025-0,100 единици секој пат, во зависност од моделот на пумпата. Ова се случува со дадена брзина. На пример, со брзина од 0,60 PIECES на час, пумпата ќе администрира 0,05 PIECES на инсулин на секои 5 минути или 0,025 PIECES на секои 150 секунди.
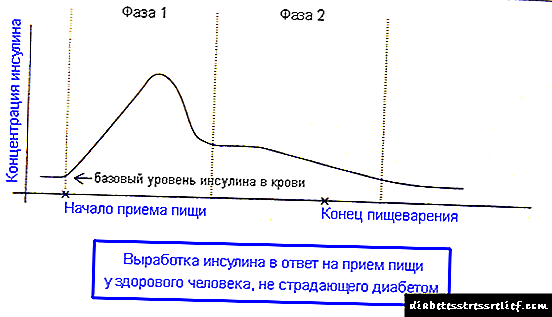
Пумпата за инсулин максимално го имитира панкреасот на здрава личност. Ова значи дека таа администрира инсулин во два режима: базален и болус. Прочитајте повеќе во статијата „Шеми на терапија со инсулин“. Како што знаете, во различни периоди од денот, панкреасот лачи базален инсулин со различна брзина. Современите пумпи за инсулин ви овозможуваат да ја програмирате стапката на администрација на базалниот инсулин, и може да се менува на распоред на секои половина час. Излегува дека во различни периоди од денот „позадинскиот“ инсулин влегува во крвта со различна брзина. Пред јадење, се дава болус доза на инсулин секој пат. Ова го прави пациентот рачно, т.е. не автоматски. Исто така, пациентот може да give даде на пумпата „индикација“ дополнително да администрира единечна доза на инсулин ако шеќерот во крвта по мерењето е значително зголемен.
Неговите придобивки за пациентот
Во третманот на дијабетес со инсулинска пумпа, се користи само ултра кратко дејстворен аналог на инсулин (Humalog, NovoRapid или друг). Соодветно на тоа, инсулин со продолжено дејство не се користи. Пумпата го снабдува решението со крвта често, но во мали дози, и благодарение на ова, инсулинот се апсорбира скоро веднаш.

Кај дијабетичарите, флуктуациите во шеќерот во крвта често се случуваат затоа што продолжениот инсулин може да се апсорбира со различни стапки. Кога користите пумпа за инсулин, овој проблем се отстранува, а тоа е нејзината главна предност. Бидејќи се користи само „краток“ инсулин, кој делува многу стабилно.
Други придобивки од користењето пумпа за инсулин:
- Мал чекор и голема точност на мерењето. Чекорот на болус доза на инсулин кај современите пумпи е само 0,1 ПИЕКИ. Потсетете се дека пенкала за шприц - 0,5-1,0 ПИКОВИ. Стапката на добиточна храна на базалниот инсулин може да се промени на 0,025-0,100 ПИЕКИ / час.
- Бројот на пункции на кожата е намален за 12-15 пати. Потсетете се дека системот за инфузија на инсулинска пумпа треба да се менува 1 пат за 3 дена. И со традиционалната инсулинска терапија според засилената шема, треба да направите 4-5 инјекции секој ден.
- Инсулинска пумпа ви помага да ја пресметате болус дозата на инсулин. За да го направите ова, дијабетичарите треба да ги откријат и внесат своите индивидуални параметри во програмата (коефициент на јаглени хидрати, чувствителност на инсулин во различни периоди од денот, целно ниво на шеќер во крвта). Системот помага да се пресмета точната доза на инсулин болус, врз основа на резултатите од мерење на гликоза во крвта пред јадење и колку јаглехидрати се планира да се јаде.
- Специјални типови бонуси. Инсулинската пумпа може да се конфигурира така што болус доза на инсулин не се администрира едновремено, туку се протега со тек на време. Ова е корисна карактеристика кога дијабетичарот јаде јаглени хидрати со бавна апсорпција, како и во случај на долг празник.
- Континуирано следење на гликозата во крвта во реално време. Ако шеќерот во крвта е надвор од опсегот - инсулинска пумпа го предупредува пациентот. Најновите „напредни“ модели можат самостојно да ја променат стапката на администрација на инсулин за да се нормализира шеќерот во крвта. Особено, тие го исклучуваат протокот на инсулин за време на хипогликемија.
- Складирање на дневник на податоци, пренесување на нив на компјутер за обработка и анализа. Повеќето инсулински пумпи чуваат во нивната меморија дневник на податоци за последните 1-6 месеци. Оваа информација е она што биле инјектирани дози на инсулин и кое било нивото на гликоза во крвта. Удобно е да се анализираат овие податоци и за самиот пациент и неговиот лекар што присуствува.
Пумпа инсулинска терапија: индикации
Следниве индикации се одликуваат за премин на терапија со пумпа со инсулин:
- желбата на самиот пациент
- не е можно да се постигне добра компензација за дијабетес (гликуваниот индекс на хемоглобин се чува над 7,0%, кај деца над 7,5%),
- нивото на гликоза во крвта на пациентот често и значително се флуктуира,
- има чести манифестации на хипогликемија, вклучително и тешки, како и во текот на ноќта,
- феномен на утринската зора
- инсулинот во различни денови влијае на пациентот на различни начини (изразена варијабилност на дејството на инсулин),
- Инсулинската пумпа се препорачува да се користи за време на планирањето на бременоста, кога се носи, за време на породувањето и во постпарталниот период,
- возраста на децата - во САД околу 80% од дијабетичните деца користат инсулински пумпи, во Европа - околу 70%,
- други индикации.
Инсулинската терапија базирана на пумпа е теоретски погодна за сите пациенти со дијабетес на кои им е потребен инсулин. Вклучувајќи, со автоимуна дијабетес со доцна појава и со моногени форми на дијабетес. Но, постојат контраиндикации за употреба на пумпа за инсулин.
Контраиндикации
Современите пумпи за инсулин се дизајнирани така што им овозможува на пациентите да можат да ги програмираат и користат нивно лесно. Сепак, инсулинската терапија базирана на пумпа бара активно учество на пациентот во нивниот третман. Инсулинска пумпа не треба да се користи во случаи кога таквото учество не е можно.
Инсулинската терапија базирана на пумпа го зголемува ризикот на пациентот од хипергликемија (силно зголемување на шеќерот во крвта) и развој на дијабетична кетоацидоза. Бидејќи при употреба на инсулин пумпа во крвта на дијабетичар, не постои инсулин со продолжено дејство. Ако одеднаш снабдувањето со краток инсулин престане, тогаш после 4 часа може да се појават сериозни компликации.
Контраиндикации за инсулинска терапија со пумпа се ситуации кога пациентот не може или не сака да ги научи тактиките на интензивно лекување на дијабетес, т.е., вештини на самостојно следење на гликозата во крвта, броење јаглени хидрати според системот на единици за леб, планирање физичка активност, пресметување на дози на болус инсулин.
Инсулинската терапија со пумпа не се користи за пациенти кои имаат ментално заболување што може да доведе до несоодветно ракување со уредот. Ако дијабетичарот има значително намалување на видот, тогаш тој ќе има проблеми со препознавање на натписите на екранот на пумпата за инсулин.
Во почетниот период на пумпа инсулинска терапија, неопходен е постојан медицински надзор. Ако не може да се обезбеди, тогаш транзицијата кон инсулинска терапија со акција против пумпа треба да се одложи „до подобри времиња“.
Како да изберете инсулинска пумпа
Она на што треба да обрнете внимание при изборот на пумпа за инсулин:
- Волумен на резервоарот. Дали одржува доволно инсулин 3 дена? Потсетете се дека сетот на инфузија мора да се менува најмалку еднаш на 3 дена.
- Дали е погодно да се прочитаат букви и броеви од екранот? Дали е осветленоста на екранот и контрастот?
- Дозирање на болус инсулин. Обрнете внимание на минималните и максималните дози на болус инсулин. Дали се во право за вас? Ова е особено точно за деца на кои им се потребни многу ниски дози.
- Вграден калкулатор. Дали вашата инсулинска пумпа ви дозволува да ги користите вашите индивидуални коефициенти? Ова е фактор на чувствителност на инсулин, коефициент на јаглени хидрати, времетраење на дејството на инсулин, цел на нивото на гликоза во крвта.Дали е точно точноста на овие коефициенти? Зар не треба да бидат премногу заоблени?
- Аларм Може да го слушнете алармот или да вибрирате ако започнат проблеми?
- Отпорен на вода. Дали ви треба пумпа што ќе биде целосно водоотпорна?
- Интеракција со други уреди. Постојат инсулински пумпи кои можат независно да комуницираат со глукометрите и уредите за континуирано следење на гликозата во крвта. Дали ви треба еден?
- Дали е погодно да се носи пумпа во секојдневниот живот?
Пресметка на дози на инсулин за пумпа инсулин терапија
Потсетете се дека лековите по избор за инсулинска терапија со пумпа денес се инсулински аналози со ултра кратко дејство. Како по правило, користете Humalog. Размислете за правилата за пресметување на дозите на инсулин за администрација со пумпа во режим на базал (позадина) и болус.
Во која стапка администрирате основен инсулин? За да го пресметате ова, треба да знаете кои дози на инсулин пациентот добил пред употреба на пумпата. Вкупната дневна доза на инсулин треба да се намали за 20%. Понекогаш се намалува дури и за 25-30%. При пумпање на инсулинска терапија во базален режим, се администрира околу 50% од дневната доза на инсулин.

Размислете за пример. Пациентот примал 55 единици инсулин дневно во режим на повеќе инјекции. По префрлување на инсулинска пумпа, тој треба да прима 55 единици x 0,8 = 44 единици инсулин на ден. Базалната доза на инсулин е половина од вкупниот дневен внес, т.е. 22 единици. Првичната стапка на администрација на базален инсулин ќе биде 22 U / 24 часа = 0,9 U / час.
Прво, пумпата е прилагодена така што протокот на базален инсулин е ист во текот на денот. Потоа тие ја менуваат оваа брзина во текот на денот и во текот на ноќта, според резултатите од повеќекратни мерења на нивото на гликоза во крвта. Секој пат, се препорачува да се промени стапката на администрација на базален инсулин за не повеќе од 10%.
Стапката на испорака на инсулин во крвта во текот на ноќта се избира според резултатите од контролата на шеќерот во крвта пред спиење, по будењето и во сред ноќ. Стапката на администрација на базален инсулин во текот на денот е регулирана со резултатите од самостојно следење на гликозата во крвта во услови на прескокнување на оброци.
Дозата на болус инсулин, што ќе се достави од пумпата до крвотокот пред оброците, се рачно програмира од страна на пациентот секој пат. Правилата за пресметување на истата се исти како и со интензивирана инсулинска терапија со инјекции. По упатување, пресметката на дозата на инсулин, тие се детално објаснети.
Инсулинските пумпи се насока во која очекуваме сериозни вести секој ден. Бидејќи во тек е развој на инсулинска пумпа, која ќе работи автономно, како вистински панкреас. Кога ќе се појави таков уред, тоа ќе биде револуција во третманот на дијабетес, во иста скала како и појавата на глукометрите. Ако сакате да знаете веднаш, претплатете се на нашиот билтен.
Недостатоци на лекување на дијабетес со пумпа за инсулин
Мали недостатоци на инсулинска пумпа кај дијабетес:
- Првичната цена на пумпата е многу значајна.
- Цената на снабдувањето е многу поголема отколку ако користите инсулин шприцеви.
- Пумпите не се многу сигурни, снабдувањето со инсулин на дијабетичарот честопати се прекинува заради технички проблеми. Ова може да биде неуспех на софтвер, кристализација на инсулин, лизгање на канила од под кожата и други вообичаени проблеми.
- Поради несигурноста на инсулинските пумпи, ноќната кетоацидоза кај пациенти со дијабетес тип 1 кои ги користат се случува почесто отколку кај оние кои инјектираат инсулин со шприцеви.
- На многу луѓе не им се допаѓа идејата дека канила и цевки постојано ќе се држат во стомакот. Подобро е да се канализира техниката на безболно вбризгување со инсулин шприц.
- Места на поткожна канила често се заразени. Постојат дури и апсцеси за кои е потребна хируршка интервенција.
- Производителите се изјаснуваат за „висока точност на дозирање“, но поради некоја причина тешка хипогликемија се јавува кај корисниците на инсулински пумпи многу често. Веројатно поради механички неуспеси на системите за дозирање.
- Корисниците на инсулинската пумпа имаат проблеми кога се обидуваат да спијат, да се истушираат, да пливаат или да имаат секс.
Критички недостатоци
Меѓу предностите на инсулинските пумпи, се посочува дека тие имаат чекор да соберат болус доза на инсулин - само 0,1 единици. Проблемот е што оваа доза се администрира најмалку еднаш на час! Така, минималната базална доза на инсулин е 2,4 единици на ден. За деца со дијабетес тип 1, ова е премногу. За возрасни пациенти со дијабетичари кои следат диета со малку јаглени хидрати, исто така може да има многу.

Да претпоставиме дека вашиот дневен услов за базален инсулин е 6 единици. Користејќи инсулинска пумпа во прираст од 0,1 единици, ќе мора да администрирате базален инсулин 4,8 единици на ден или 7,2 единици на ден. Resultе резултира во недостиг или биста. Постојат модерни модели кои имаат поставен терен од 0,025 единици. Тие го решаваат овој проблем за возрасни, но не и за мали деца кои се лекуваат од дијабетес тип 1.
Со текот на времето, на местата на постојана субкутана инекција на канила се формираат конци (фиброза). Ова се случува кај сите дијабетичари кои користат инсулинска пумпа 7 години или подолго. Ваквите конци не само што не изгледаат естетски пријатни, туку ја нарушуваат апсорпцијата на инсулин. После ова, инсулинот делува непредвидливо, па дури и високите дози не можат да го вратат шеќерот во крвта во нормала. Проблемите со третман на дијабетес што успешно ги решивме со помош на методот на мали товари со употреба на инсулинска пумпа не можат да се решат на кој било начин.
Инсулинска терапија со пумпа: заклучоци
Ако следите програма за третман на дијабетес тип 1 или програма за третман на дијабетес тип 2 и следите диета со ниски јаглени хидрати, тогаш инсулинската пумпа не обезбедува подобра контрола на шеќерот во крвта отколку да користите шприцови. Ова ќе продолжи се додека пумпата не научи да го измери шеќерот во крвта во дијабетичар и автоматски да ја прилагоди дозата на инсулин врз основа на резултатите од овие мерења. До ова време, ние не препорачуваме употреба на инсулински пумпи, вклучително и за деца, од причините споменати погоре.
Пренесете дете со дијабетес тип 1 на диета со малку јаглерод веднаш штом ќе престанете да доите. Обидете се да го натерате да ја совлада техниката на безболни инјекции на инсулин со шприц на разигран начин.