Третман на атеросклероза облитерите на долните екстремитети
Третманот на пациенти со осветлувачки болести е исклучително тешка задача. Може да се направи на амбулантско основа, но точно е точноста на дијагнозата, утврдувањето на стадиумот и степенот на оштетување, за што не секоја клиника има соодветни услови. Во овој поглед, беше спроведена идејата за создавање центри за васкуларна хирургија. Сега во секој регионален центар и во големите индустриски градови има одделение кое се занимава со оваа група на пациенти. Исто така, се поставува прашањето да се прави разлика помеѓу одделенијата според типот на патологија, т.е. создавање оддели за флебологија и артериска патологија.
Предложени се над шестстотини методи за третман на пациенти со ослободички артериски заболувања. За време на 30-40 години, користени се стотици различни лекови: од дестилирана вода до крв во групата, од стрептоцид до кортикостероиди и крик. Сега, научниците ширум светот дошле до заклучок дека не може да има никој лек за лекување на осветлувачки болести. Врз основа на полиеологијата на болеста, третманот треба да биде сеопфатен. Ниту еден метод на лекување кој тврди дека е патогенетски не може да биде универзален, исто како што е невозможно во моментов да се објасни суштината на болеста со кој било фактор. Како прво, третманот треба да биде насочен кон елиминирање на штетните ефекти на животната средина (работа и одмор, нормални услови за живеење, забрани за пушење, правилна исхрана, елиминирање на стресот, ладење и сл.). При препишување на терапија со лекови, треба да се земат предвид видовите на дислипидемија (според класификацијата на СЗО).
Во типот I, мало зголемување на вкупниот холестерол, значително зголемување на триглицериди, нормално ниво на ЛДЛ холестерол, вишок на хиломикрон се забележува во крвната плазма.
II А тип - нормално или покачено ниво на вкупен холестерол, нормално ниво на триглицериди, задолжително зголемување на нивото на ЛДЛ холестерол.
Тип II Б - зголемување на триглицериди, вишок на LDL холестерол и VLDL холестерол.
Тип III - промените се исти како во типот I, постои зголемување на содржината на стероиди за намалување на холестеролот (липопротеини со средна густина).
Тип IV - може да има мало зголемување на вкупниот холестерол, зголемување на триглицериди и вишок на VLDL холестерол.
Вид V - вишок холестерол VLDL и хиломикрон.
Како што може да се види од презентираните податоци, најмногу атерогени се II и II B типови на дислипидемија.
Конзервативен третман
Конзервативниот третман треба да биде сеопфатен, индивидуален, долгорочен и насочен кон различни фактори на патогенеза:
- нормализирање на липидниот метаболизам,
- стимулација на колатералите и подобрување на нивната функција,
- елиминација на ангиоспазам,
- нормализирање на невротрофните и метаболичките процеси во ткивата,
- подобрена микроциркулација,
- нормализација на системот за коагулација,
- нормализирање на имунолошкиот статус,
- спречување на прогресија на основната болест,
- ресторативен и симптоматски третман.
Користените лекови може да се поделат во следниве групи:
1. Препарати кои ја подобруваат микроциркулацијата и имаат антипроблемитирани својства: декстран со мала и средна молекуларна тежина (реополигликин, реоглиман, реохем, реомародекс, хемоди), пентоксифилин (трентал, вазонит, флексијал), тиклид, плавица (клопулодексидтел) , комплимент (xavin, sadamin), theonicol, agapurin, никотинска киселина, enduracin, chimes (персантин), аспирин (тромбо ace, аспирин кардио). Трентал се пропишува на 400-1200 мг на ден, вазонит - на 600-1200 мг, тиклид - 250 мг 2 пати на ден, пливање - 75 мг на ден. Овие лекови можат да бидат препишани со аспирин. Дневната доза на аспирин е 100-300 мг, во зависност од клиничката состојба и дозата на истовремени антиплеточни лекови. Комбинацијата на аспирин со тиклид не се препорачува поради можно крварење. Сулодексид се администрира интрамускулно на 600 LU (2 ml) 2 пати на ден за 10-24 дена, а потоа внатре во капсули од 250 LU 2 пати на ден за 30-70 дена.
2. Метаболички лекови (активирајте го ретикулоендотелијалниот систем и оксидативните процеси во ткивата): инјектирајте 8-10 ml солкоцерил или активегин во физиолошки солен или интра-артериски солен или 250-500 ml раствор Actovegin интравенски за 10-20 дена.
3. Витамини: аскорбинска киселина ги подобрува метаболичките процеси во ткивата, го зајакнува имунитетниот систем на организмот, витамин Б, е индициран за исхемичен невритис и трофични нарушувања, витамин Б2 стимулира регенеративни процеси, витамини Б.6 и Б.12 влијаат на метаболизмот на фосфолипиди во крвта, никотинска киселина и неговите деривати имаат антиагрегати и антиатогени својства и ја подобруваат микроциркулацијата, витамини А и Е се моќни антиоксиданти, витамин Ф го поддржува нормалното функционирање на ендокрините жлезди, го подобрува пристапот на кислород до клетките, органите и ткивата, го спречува таложењето на холестерол во артериите.
4. Ангиопротектори (активирајте ја интраваскуларната лиза и спречете ја тромбозата, намалете ја пропустливоста на васкуларниот wallид и спречете таложење на липидите во wallидот на садот): доксиум, вазоластин, пармидин (продуктин, ангинин), танакан, липароид-200. Пармидин се пропишува 1 таблета 3-4 пати на ден (750-1500 мг) за 6-12 месеци. Кај дијабетична ангиопатија се препорачува да се препише Доксиум 0,25 g 3 пати на ден или 0,5 g 2 пати на ден за 3-4 недели, потоа 1 таблета на ден подолго време, во зависност од клиничката состојба.
5. Анти-атерогени или лекови за намалување на липидите: статини и фибрати. Статини: холестирамин, лескол (флувастатин), липостабил, липанор, липостат (правастатин), ловастатин (мевакор), сивастатин (зокор, василип), холетар. Анти-атерогените својства ги поседуваат препаратите од лук (аликор, алисат), каринат, бетинат, ендурацин кои содржат 500 мг никотинска киселина (ја инхибираат биосинтезата на холестерол и триглицериди). Статините ги регулираат липидните фракции, го намалуваат нивото на ЛДЛ холестерол, холестерол VLDL и триглицериди (ТГ) и го зголемуваат нивото на HDL холестерол, ја враќаат нормалната функција на ендотелија, а со тоа придонесуваат за нормална вазомоторна реакција на артериите, имаат антиинфламаторни ефекти и со асептично и заразно воспаление, спречи постоперативна тромбоцитоза, што е предиктор за тромботични компликации. Фибрати: безафибрат (бесалип), гемфиброзил (гевилон), фенофибрат (липантил), микронизиран фенофибрат (липантил 200 М), ципрофибрат. Фибратите имаат поизразен ефект на намалување на липидите отколку статините на триглицериди, тие можат да го зголемат дел од анти-атерогени HDL холестерол. Статините и фибратите се особено ефикасни кај примарната генетски утврдена хиперлипидемија. Сепак, назначувањето на овие средства бара лекарот да ги знае посебните теми на клиничка липидологија и основите на рационална комбинација на лекови. На пример, статините не треба да се користат во комбинација со фибрати и никотинска киселина, бидејќи нивната заедничка администрација може да предизвика миозитис. Употребата на сите статини започнува со минималната препорачана доза. Ефектот за намалување на липидите целосно се манифестира по 4-6 недели, затоа, прилагодувањето на дозата треба да се изврши не порано отколку после 4 недели. Со намалување на вкупниот холестерол под 3,6 mmol / L или LDL холестерол под 1,94 mmol / L, дозата на статин може да се намали. Сите статини се користат еднаш дневно, во текот на ноќта после јадење. Дозите на фибрати и природата на нивната употреба се различни за секого. Корекција на лекови на атерогена дислипидемија треба да се спроведе многу долго време. За повеќето пациенти - во текот на животот.
6. Антиоксидансите играат важна улога во третманот на атеросклероза со регулирање на пероксидацијата на липидите (ЛПО). Овие вклучуваат витамини А, Е, Ц, даларгин, цитохром в, индукција, емоксипин, неотон, пробукол. Најчестиот претставник на оваа група е витамин Е (алфа-токоферол ацетат), во доза од 400-600 мг / ден, има терапевтски ефект поврзан со хипокоагулација, зголемена фибринолиза и подобрени реолошки својства на крвта, инхибиција на процесите на оксидација и активирање на антиоксидантниот систем. Во моментов, додатоци во исхраната со антиоксидантни својства се развиени и воведени во клиничка пракса: препарати засновани на омега-3-поли незаситени масни киселини (еиконол, доканол), препарати од морско кеale (климин), алги (сплет, спирулина), зеленчук масла (масло од вибурнум, морето buckthorn).
7. Антиспазмодиката (папаверин, бр-shpa, никошпан) може да се препише за фази I и II на болеста, кога се појавува артериски спазам.
8. Директните и индиректните антикоагуланси се пропишани според индикации со тешка хиперкоагулација.
9. Во посебна група треба да се вклучи вазапростан (простагландин Е,). Лекот има анти-тромбоцитни својства, го подобрува протокот на крв со проширување на крвните садови, ја активира фибринолизата, ја подобрува микроциркулацијата, го обновува нормалниот метаболизам во исхемични ткива, го инхибира активирањето на неутрофилите, со што се спречува ефектот на оштетување на ткивата, има антисклеротично дејство. Вазапростан е индициран за тешки форми на осветлувачки лезии на периферните артерии на екстремитетите. Се администрира интравенски или интраметарски со dropdown во доза од 20-60 μg во разредување од 100-200 ml од 0,9% раствор на NaCl на ден или секој втор ден. Времето на воведување е 2-3 часа. Времетраењето на курсот е 2-4 недели. Лекот се карактеризира со зголемување на терапевтскиот ефект, кој може да продолжи една до две недели по неговото откажување. Ефектот може да се проследи во текот на целата година.
Важна е индивидуалната селекција на лекови и нивната системска употреба со проценка на ефективноста на одреден лек. Пример режим на амбулантски третман: протектин + трентал, продуктин + тиклид, продуктин + плавица, продуктин + аспирин, плавица + аспирин, вазонит + продуктин, трентал + аспирин, сулодексид и др. со додавање во сите случаи на анти-атерогени лекови. Препорачливо е да се наизменични овие или други комбинации на лекови на секои 2-3 месеци. Во подоцнежните фази и во болнички амбиент, се користи приближно следнава шема: интравенозно капе реополигликин 400 мл + трента 5-10 мл + никотинска киселина 4-6 мл или усогласеност 4-6 мл, солкозарил или активегин 10 мл на 200 мл солен, во за 10-15 дена или повеќе. Сите горенаведени лекови ги надополнуваат индикациите за третман. Симптоматскиот третман и третман на истовремени заболувања е задолжителен и не може да се преговара.
Баротерапија (хипербарична оксигенација - HBO) ги подобрува условите на снабдување со кислород во ткивата со создавање на висок степен на напнатост на кислород во ткивата и зголемување на количината на кислород што минува низ ткивата во минута. Основната можност за испорака на потребната количина кислород на ткивата со намален периферна проток на крв го прави HBO патогенетскиот и најоправданиот начин во борбата против регионалната хипоксија на ткивата. Ефектот зависи од состојбата на централната хемодинамика. Индикатор за подобрување во снабдувањето со кислород со ткива по текот на HBO е зголемување на параметрите на централната и регионалната циркулација на крвта (В.И. Пахомов, 1985). Со низок срцев исход, без оглед на промените во регионалниот проток на крв, испораката на кислород не е многу ефикасна. Не најдов широко распространета масажа користејќи ги апаратите Кравченко и Шпилт.
Методот на ултравиолетово зрачење на крвта (УВ) е широко распространет, инициран од чешкиот хирург Гавилик во 1934 година, тој го користеше за перитонитис. Биолошкиот механизам на УВ зраците лежи во еволуцијата на личност која отсекогаш живеел во услови на сончево зрачење. Позитивниот ефект на НЛО во разните болести на артериите за прв пат беше основан во 1936 година од Куленкампф. НЛО според традиционалниот метод Кнот се изведува на следниов начин: 3 мл крв на 1 кг телесна тежина на пациентот се зема од вена. Крвта се пренесува преку апарат со извор на УВ-жива-кварцна ламба со бранова должина од 200-400 nm. Поминете 5-7 сесии со интервал од 2-6 дена. Крвта НЛО има бактерицидно, имунокорективно и стимулирачко дејство на циркулаторниот систем.
Методот на Виснер е како што следува: 45 мл крв се зема од вена, се меша со 5 мл воден раствор на цитрат во кварцна лушпа и се озрачува за 5 мин со HN 4-6 УВ ламба со бранова должина од 254 nm и крвта се повторува во вената на пациентот.
Постои метод на т.н. хематогена осцидантна терапија - ГОТ (Верлиф). Паралелно со зрачењето на крвта со ксенонска ламба со бранова должина од 300 nm, таа е збогатена со кислород. За таа цел, кислородот е изолиран: 300 см 3 за 1 мин во шишенце крв. Курсот е пропишан со 8-12 процедури.
Гавлик (1934) го објаснил ефектот на ултравиолетово зрачење со појава на метаболити, кои, кога се вратиле во телото, делуваат како лекови. Ацидозата се намалува, микроциркулацијата се подобрува, хомеостазата на вода-електролити се нормализира.
Прилично широко распространетата употреба во третманот на пациенти доби метод на детоксикација. Пионер за воведување на овој метод во 1970 година беше академик на Академијата за медицински науки Ју.М. Лопукин. За разлика од хемодијализата, каде што се отстрануваат само растворливи во вода материи, хемосорпцијата може да отстрани скоро секој токсин, бидејќи има директен контакт на крвта со сорбентот.
Ју.М. Лопукин во 1977 година предложи воведување на хемосорпција во сложената терапија на атеросклероза со цел дехолестеризација. Повреда на липидна хомеостаза се јавува под токсично влијание на ксенобиотици - супстанции туѓи на телото кои го оштетуваат оксидативниот систем на црниот дроб. Акумулацијата на ксенобиотици се јавува во старост, со дебелина, кај тешки пушачи. Без оглед дали хиперхолестеролемијата и хипербета-липопротеинемијата се причините за атеросклероза според теоријата на Н.Н. Аничкова или како резултат на пероксидација на липидна пероксидација, се јавува дислипопротеинемија со атеросклероза. Хемосорпцијата ја корелира, намалувајќи ја содржината на атерогени липопротеини со ниска (LDL) и многу мала густина (VLDL).
Трикратно хемосорпција го отстранува холестеролот од wallидот на крвните садови за 30% (Ју.М. Лопукин, Ју.В. Белошов, С.С. Маркин) и за некое време се постигнува регресија на атеросклеротичниот процес, се намалува микровискозноста на мембраните, јонската размена се нормализира, се зголемува стапката на филтрирање способноста на црвените крвни клетки, ја подобрува микроциркулацијата.
За време на периодот на критична исхемија, во организмот се акумулира голема количина ендогени исхемични токсини, супстанции слични на хистамин, производи на перверзен метаболизам на ткивата и клеточна некробиоза. Хемосорпцијата ви овозможува да го отстраните албуминотоксинот, липазоотоксинот од телото и ја игра улогата на имунокорективна терапија. Единечна хемосорпција со SKN-4M соорбент ја намалува содржината на имуноглобулини G за 30%, класа А за 20% и класа М за 10%, циркулирачките имунокомплекси (ЦЕЦ) се намалени за 40%.
Според С.G. Осипова и В.Н. Титова (1982), откри дека со атеросклеротично оштетување на садовите на долните екстремитети, имунитетот е нарушен. Во исто време, потиснати имунокомпетентни клетки - Т-супресори, со активирање на Б-клетки и прекумерна продукција на имуноглобулини, што доведува до дополнително оштетување на васкуларниот ендотел.
Компликациите (според E.A. Luzhnikov, 1984 година) се забележани кај 30-40% од пациентите.Овие вклучуваат: траума на крвните клетки, сорпција заедно со токсини со кислород и основни протеини на телото и елементи во трагови. За време на операцијата, можна е хипотензија, треска, тромбоза на системот, емболија со честички на јаглен (честички 3-33 микрони во големина се наоѓаат во белите дробови, слезината, бубрезите, мозокот). Најдобри сорбенти се гранули и микрофилм обложени јаглен. Апсолутниот број на црвени крвни клетки се намалува, но нивниот квалитативен состав станува поцелосен. Хипоксемијата се развива, според тоа, дополнително се спроведува оксигенација за време на хемоперфузија. Се практикува и хемиска оксигенација. Познато е дека 3% раствор на водороден пероксид содржи 100 см 3 кислород, ова е доволно за да засити повеќе од 1,5 литри венска крв. Е.Ф. Абухба (1983) воведе 0,24% раствор на Н2Ох2 (250-500 ml) во гранка на илијачна артерија и доби добар ефект на оксигенација.
Постојат дела што го сумираат искуството од ентеросорпција во третманот на осветлувачки заболувања на долните екстремитети. За enterosorption се користи:
- неспецифични карбони (IGI, SKT, AUV),
- специфични јони за размена на јони,
- специфични сорбенти со афинитет засновани на гликозиди кои забрануваат егзогени и ендогени холестероли.
- Два до три дена на enterosorption се еднакви во ефективноста на една сесија на hemosorption. Кога ќе се постигне ентеросорпција:
- обратно преминување на токсични материи од крвта во цревата со нивно понатамошно врзување за солбентот,
- чистење на дигестивните сокови на гастроинтестиналниот тракт, кои носат голем број токсини,
- промена во спектарот на липидите и аминокиселините во цревната содржина,
- отстранување на токсични материи формирани во самиот црево, со што се намалува товарот на црниот дроб.
Хируршки третмани
Хируршките методи можат да се поделат во две групи: 1) операција на нервниот систем, 2) операција на садовите.
Вазоконстрикторниот ефект на симпатичкиот нервен систем врз периферниот проток на крв го открил Клод Бернард (Клод Бернард, 1851). Тогаш М. abабулеј (М. abаболај, 1898) извести за успешно лекување на трофични чиреви на стапалото со пауза на симпатичката инервација на садот. Во 1924 година, Ј. Диез разви техника за лумбална симпатектомија со дисекција на ганглија од вториот лумбален до третиот сакрален јазол. Кај повеќето пациенти, добиен е позитивен ефект: вазодилатација и подобрување на клиничкиот тек на болеста. Во Русија, првата лумбална симпатектомија беше изведена во 1926 година од П.А. Херзен. Оваа операција има строги индикации, бидејќи парезата на крвните садови може да предизвика трофичко нарушување и да ја влоши состојбата на пациентот.
а) вкупно - ресекција на граничното стебло со синџир на симпатички јазли со значителна должина,
б) скратена - ресекција на граничната линија помеѓу две симпатични ганглии,
в) гангеолектомија - отстранување на симпатичкиот ганглија.
Преку симпатектомија, пауза може да се постигне и во центрипетални импулси кои потекнуваат од лезијата и да предизвика постојана побудување во 'рбетниот мозок и мозок, и центрифугални импулси кои предизвикуваат или зајакнуваат трофични, хуморални и вазомоторни нарушувања во зоната на лезија. Олеснување на васкуларниот спазам, симпатектомијата значително ја зголемува пропусната моќност на колатералите. По симпатектомија, драстично се зголемува бројот на видливи капилари. Со симптоми на болка, во патогенезата на кои е важен несоодветен аферентен импулс од фокусот на лезијата, а исхемијата е отсутна, терапевтскиот ефект на симпатектомија е помалку константен. Со оштетување на садовите на долните екстремитети, главно се отстранува втората и третата лумбална ганглија. Пред операцијата, се препорачува да се тестира со новокаина блокада на оние симпатични ганглии кои се закажани за отстранување.
Б.В. Огнев (1956), врз основа на податоците за онтогенеза, верувал дека симпатичното инервација на долните екстремитети се спроведува од левото гранично стебло, така што е потребно да се отстрани левиот трет торакален симпатички јазол. Многу хирурзи не се придржуваат кон ова правило и вршат операција на страната на погодените садови. Мислењето дека симпатектомијата треба да се употреби како барем погрешно. Во почетните фази со релативна инсуфициенција на снабдување со крв, симпатектомијата дава добри непосредни и долгорочни резултати.
Лумбалната симпатектомија е индицирана за пациенти со дистална форма на артериско оштетување, кога реконструктивната операција на садовите е неостварлива или неподнослива по природа на истовремени заболувања. Во присуство на улцеративни некротични промени, се препорачува симпатектомија да се комбинира со продолжени интра-артериски инфузии на лекови и економична ампутација. Симпатектомијата е вреден додаток на реконструктивната хирургија. Намалување на периферната отпорност и зголемување на протокот на крв поради отстранување на артериоспазмот се спречување на ретромбоза во обновената артерија. Со ретромбиоза, лумбалната симпатектомија ја прави акутната исхемија помалку изразена и ја зголемува веројатноста за одржување на компензацијата на циркулацијата.
Незадоволителните резултати со симпатектомија можат да се објаснат со структурните карактеристики на симпатичкиот нервен систем, природата на текот на болеста, преваленцата на оштетување на големите крвни садови и неповратните промени на ниво на микроциркулацијата.
Со симпатектомија, може да се појават следниве компликации:
- крварење од артерии и вени (0,5%),
- емболија во артериите на долните екстремитети со атеросклеротични плаки од аортата (0,5%),
- невралгија, клинички манифестирана со болка по должината на антеролатералната површина на бутот (10%), што исчезнува по 1-6 месеци,
- нарушувања на ејакулацијата по билатерална симпатектомија (0,05%),
- смртност (помалку од 1%, според А.Н. Филатов - до 6%). Операцијата беше поедноставена поради воведувањето на ендоскопскиот метод.
Р. Лериш предложи да се изврши десимпатизација на двете вообичаени феморални артерии, отстранување на авантитијата и со тоа да се влијае на тонот на артериите на дисталните екстремитети. Дланката (Палма) произведе ослободување на феморалната артерија од околните адхезии и ткива во Ловечкиот канал.
Следниве операции се изведуваат на периферните нерви:
- денурација на шинот (Сизибебаин, Олцовски, 1966). Суштината на операцијата се состои во пресекот на моторните гранки на ишијалниот нерв што одат кон мускулите на солеус и теле, што помага да се исклучи функцијата на дел од мускулите за време на одењето, а со тоа да се намали нивната побарувачка за кислород,
- операции на периферните 'рбетни нерви (А.Г. Молотков, 1928 и 1937 година, итн.).
Операцијата за надбубрежната жлезда беше предложена и изведена од В.А. Опел (1921). Дискусиите за препорачливоста за употреба на операција на надбубрежната жлезда кај пациенти со осветлувачки болести продолжуваат повеќе од 70 години.
Големо внимание во третманот на оваа категорија пациенти се дава на продолжени интра-артериски инфузии на лекови во различни комбинации. Се воведуваат мешавини: солен, реополиглукин, хепарин, трентал, никотинска киселина, АТП, раствор за новокаин, лекови против болки, антибиотици. Во моментов, за интравенски и интратетарски инфузии, се користат инфузоми. За повеќедневно администрирање на лекови се врши канулација на долната епигастрична артерија или една од гранките на феморалната артерија.
Предложени се други методи за третман на исхемија на долните екстремитети:
- директна реваскуларизација на мускулите (С. Шионга и др., 1973),
- артеризација на капиларниот систем со употреба на артерио-коскени фистули (R.H. Vetto, 1965),
- микроваскуларна трансплантација на поголем оментум (Sh.D. Manrua, 1985),
Овие методи, дизајнирани да ја подобрат циркулацијата на колатералот, не се во можност да постигнат брза регресија на исхемичните настани и не можат да се користат во фаза IV на хронична артериска инсуфициенција.
Направени се обиди да се артерирализира исхемичниот екстремитет преку венскиот систем со примена на артериовенска фистула на бутот (Сан Мартин, 1902, М. abаболај, 1903). Потоа, многумина почнаа да бараат други начини. Во 1977 година А.G. Шел (А.G. Шел) употреби шанткање на задниот венски лак на стапалото. Авторот постигнал 50% позитивни резултати при критична исхемија. Слични операции беа воведени од Б.Л. Гамбарин (1987), А.В. Покровски и А.G. Хоровец (1988).
Индикациите за операции за опоравување се утврдуваат во зависност од тежината на исхемијата на екстремитетите, локалните услови на оперативност и степенот на ризик од работењето. Локалните услови се проценуваат врз основа на податоците на аортоатериографијата. Оптималниот услов за операцијата е да се одржи патентноста на дисталниот кревет. Клиничкото искуство нè убедува дека не може да постои универзална операција за оваа болест, но треба да се води од тактиката на индивидуален избор на методот на операција. Индикациите за употреба на индивидуални методи за реконструкција се утврдуваат во зависност од природата и обемот на оклузијата, возраста и состојбата на пациентот, присуството на фактори на ризик за операција и анестезија. Факторите што ги ограничуваат индикациите за хируршки третман и предизвикуваат зголемен ризик од операција се: хронична исхемична срцева болест, цереброваскуларна инсуфициенција, хипертензија, пулмонална и бубрежна инсуфициенција, чир на желудник и дуоденална, чир на декомпензиран дијабетес мелитус, онколошки процеси и сенилна возраст. Со реална закана од ампутација на високи екстремитети, одреден степен на ризик од обид за реконструктивна хирургија е прифатлив, бидејќи дури и при голема ампутација на колкот, смртноста кај пациенти постари од 60 години е 21-28% или повеќе.
За реконструктивни операции се користат разни синтетички протези, кои беа споменати погоре, и автогени. Други видови трансплантации во моментов ретко се користат.
Различни видови ендеректоктомија (отворен, полуотворен, еверзија, со гас кародисекција, ултразвук) се користат и како независни интервенции за ограничена стеноза и оклузија, и како неопходен додаток на шантирање или протетика. Многу хирурзи сметаат дека е соодветно да се комбинираат реконструктивна хирургија со лумбална симпатектомија.
Во синдромот Лериче, пристапот до аортата е средна лапаротомија или пресек долж Роб (Ц.Г. Роб). Делот Роб започнува од XII ребро и се протега на средната линија 3-4 см под папокот, додека мускулот на ректусот abdominis делумно или целосно се пресекува, антеролатералниот wallиден мускул се дисецира или се одвојува по должината на перитонеумот, а перитонеумот се ексфолира и се отстранува заедно со цревата. За поширок избор на илијачни артерии од спротивната страна, инцизијата може да се прошири со пресекот на друг мускул на ректусот абдоминис. Овој пристап е помалку трауматичен, скоро и да не предизвикува цревна пареза, дава можност за рано активирање на пациентот по операцијата. Пристапот до феморалните артерии е преку страничен вертикален засек под ингвиналниот лигамент. Горниот агол на сечење е 1-2 см над ингвиналната наклон. Препорачливо е да ги менувате лимфните јазли медијално (медијално) без да ги преминете.
Со голема оклузија на абдоминалната аорта во комбинација со оштетување на бубрежните или висцералните гранки, се користи торакофренолумботомија.
Кога е исклучена само надворешната илијачна артерија, се користи бајпас хирургија или ендертаректомија. Повеќето бајпас операции на аортниот феморален феномен завршуваат со вклучување на длабока феморална артерија во крвотокот. Кај 4-10% од пациентите, колатералниот проток на крв низ длабоката феморална артерија не ја компензира исхемијата на екстремитетите, во вакви случаи е индицирана реконструкција на феморално-поплитеалниот сегмент. За да се врати протокот на крв во феморално-поплитеалниот сегмент, почесто се користи автовоин. Реконструктивните операции на феморално-поплитеалниот сегмент учествуваат со 60-70% од сите типови операции на периферните артерии (Нилбубович, 1974). За пристап до дисталниот дел од поплитеалната артерија и до областа на нејзината разгранување (трифуркација), обично се користи медијален засек (пристап на тибија според М. Конгон, 1958). За да се изложи на средниот дел или целата поплитеална артерија, се предлага медијален засек со пресекот на тетивите pes ansevinus (шески од гуска) и медијалната глава m.gastrocnemius (A.M. Imperato, 1974).
Се здоби со широко распространета употреба на profundoplasty. Кај голем број на пациенти со дифузно оштетување на садовите на ногата, реконструкцијата на длабоката феморална артерија е единствената интервенција што може да го спаси екстремитетот од ампутација. Операцијата може да се изврши под локална анестезија или под епидурална анестезија. Профундопластика ја намалува сериозноста на исхемијата, но не ја елиминира целосно наизмената клаудикација. Подобрувањето на циркулацијата на крвта е доволно за да се лекуваат трофични чиреви и рани по економска ампутација. Реконструкцијата на длабоката феморална артерија при тешка исхемија дава директно подобрување на циркулацијата на крвта во екстремитетите кај 65-85% од пациентите (Ј. Волмар и др., 1966, А.А. Шалимов, Н.Ф. Дриук, 1979).
Кај пациенти на сенилна возраст со тешки истовремени заболувања, директните операции на аортата и илијачните артерии се поврзани со висок ризик и голема смртност. Во оваа група на пациенти може да се користи контралаторно феморално-феморално супрапубично и аксиларно-феморално бајпас на калемење. Најголем ризик од тромбоза на шант се јавува во првите шест месеци и достигнува 28%.
По 5-7 години, патентноста на автогени шант на феморално-поплитеална зона опстојува во 60-65%, а по ендеректоктомија, патентност на артеријата кај 23% од пациентите. Постојат докази дека по 5 години, автонозен феморално-поплитеален шант беше прооден во 73% од случаите, а синтетичка протеза кај 35% од пациентите (Д.Ц. Брустев, 1982).
Нова фаза во развојот на реконструктивна хирургија на артериите на сегментот на поплитеално-глуждот беше употребата на реконструктивна хирургија со помош на микрохируршки техники. Комплексноста на операциите на тибијалните артерии со дијаметар од 1,5-3 мм, чести компликации и дури влошување на екстремитетот во однос на предоперативниот период, висок процент на рани и доцни компликации во форма на тромбоза и супурација се образложение за гледна точка на повеќето хирурзи што ваквите операции се прикажани само во случаи на тешка исхемија на екстремитетите, со закана од ампутација. Ваквите операции се нарекуваат „операции за солвентност на екстремитетите“. И покрај времетраењето, овие операции не се трауматски. Постоперативната смртност е релативно мала - од 1 до 4%, додека при високи ампутации на екстремитетите достигнува 20-30%. Одлучувачкиот фактор во одредувањето на индикациите за хируршки третман често не е фактор на ризик, туку локални услови на оперативност, т.е. одржување патентност на најмалку една од трите тибија артерии и задоволителни услови за проток на крв низ илијачните и феморалните артерии.
Во последниве години, со атеросклеротична стеноза на главните артерии, методот на ендоваскуларна дилатација и стентирање стана широко распространет. Во 1964 година, за прв пат, беше опишан метод на „нехируршки“ третман на илео-феморалниот сегмент оклузија со помош на експандери на катетер (Ch. Dotter и M. Yudkins). Овој метод се нарекува "транслуминална дилатација", "транслуминална ангиопластика", ендоваскуларна пластика, итн. Во 1971 година, Е. Зетлер (Е. Зетлер) предложи да се елиминираат стенозни лезии со употреба на катетер Фогарти. Во 1974 година
A. Gruntzig и X. Hopt (A. Gruntzig and N.Хопт) предложи катетер со балони со двојно лумен, што овозможи да се поедностави оваа „операција“ и да се изврши ангиопластика во скоро сите васкуларни базени со минимален процент на компликации. Во моментов, се стекнало со широко искуство со ангиопластика на стенозни лезии на артериите. Како резултат на ангиопластика на балон, дијаметарот на артеријата се зголемува поради прераспределување на атероматозен материјал без промена на дебелината на артерискиот ид. За да се спречи спазам на проширената артерија и долгорочно зачувување на неговиот лумен, вметнува нитинол стент во артеријата. Изведена т.н. ендоваскуларна протетика. Најповолни резултати се забележани со сегментална стеноза со должина не поголема од 10 см во сегментите на аорто-илијачна и феморално-поплитеална, без калцификација на wallsидовите на артериите, без оглед на стадиумот на болеста. Студијата за долгорочни резултати покажа дека овој метод не може да се натпреварува со реконструктивни васкуларни операции, но во некои случаи тоа поволно ги надополнува.
Во текот на изминатите 10 години, се појави работа за развој и имплементација во клиничка пракса на ниско-трауматски хируршки интервенции на коските на долните екстремитети - остеотопрепарација и остеоперфекција (F.N. Zusmanovich, 1996, P.O. Kazanchan, 1997, A.V. Примери, 1998). Операцијата за реваскуларизирање на остеротрепацијата (РОТ) е дизајнирана да го активира протокот на крв на коскената срцевина, да се открие и подобри функцијата на колатералите на паросалните, мускулите и кожата и е индицирана за пациенти со дистално артериско оштетување, кога не може да се изврши реконструктивна хирургија. Операцијата се изведува под локална или епидурална анестезија. Дупките за перфорација со дијаметар од 3-5 мм во количина од 8-12 или повеќе се применуваат на бутот, долниот дел на ногата и стапалото на биолошки активни точки. Најдобри резултати се добиени кај пациенти со стадиум II Б и стадиум III.
Постоперативен период
Главната задача на раниот постоперативен период е спречување на тромбоза, крварење и супурација на раната. Одржувањето на високо ниво на општа и централна хемодинамика е основен услов за спречување на тромбоза. Дури и краткотраен пад на крвниот притисок во овој период може да доведе до артериска тромбоза. За спречување на пад на притисокот се важни:
- регистрација и надополнување на течности и крв изгубени за време на операцијата,
- навремена и соодветна корекција на метаболичката ацидоза, особено по вклучувањето на исхемичен екстремитет во крвотокот.
Целокупното надополнување на течностите треба да биде 10-15% поголемо од загубата (освен крвта). Потребно е да се следи и одржува екскреторната функција на бубрезите (контрола на диурезата, воведување на декстрани со мала молекуларна тежина, аминофилин), за да се поправат нарушувањата на киселинско-базната рамнотежа (ASC), рамнотежа вода-сол и метаболна ацидоза.
Прашањето за употреба на антикоагуланси се одлучува индивидуално, во зависност од карактеристиките на реконструктивната хирургија. За да се подобри регионалната циркулација на крвта, микроциркулацијата и спречувањето на тромботични компликации, се пропишани антипрозметички агенси: реополигликин, комплимент, трентал, флуид, тиклид и др. Употребата на антибиотици и симптоматски третман е несомнено. За да се спречи цревна пареза по интервенцијата на аортата и илијачните артерии во првите 2-3 дена, се препорачува парентерална исхрана.
Од компликациите од непосредниот постоперативен период, забележани се: крварење - 12%, тромбоза - 7-10%, инфекција на постоперативни рани - 1-3% (Liekwey, 1977). Со suppuration на протезата на аортниот феморалниот регион, смртноста достигнува 33-37%, ампутации - 14-23% (A.A. Shalimov, N.F. Dryuk, 1979).
Компликациите кои се забележани за време на реконструктивните операции (H.G. VeeY, 1973) може да се поделат на:
- оштетување на органите на абдоминалната празнина, долните шупливи и илијачни вени, уретерот,
- оштетување на садовите при формирањето на тунелот за протеза,
- протетска тромбоза за време на стегање на аортата,
- емболија
- крварење како резултат на лошата хемостаза,
- невролошки компликации (дисфункција на карличните органи поради исхемија на 'рбетниот мозок).
2. Рани постоперативни компликации:
- крварење
- ренална инсуфициенција (минлива олигурија во рок од 48 часа),
- тромбоза на протезата и крвните садови,
- цревна пареза,
- цревна исхемија и некроза поради повреда и мезентерична тромбоза,
- лимфореа и супурација на постоперативни рани.
3. Доцни постоперативни компликации:
- тромбоза на садовите и протеза поради прогресија на болеста (атеросклероза),
- лажни аневризми на анастомози (хибернација инфекција или дивергенција на протетски влакна),
- аортни цревни фистули
- протеза инфекција
- импотенција
Важно е спречување на гноен компликации. Гнојни компликации по реконструктивни операции се наоѓаат кај 3-20% со стапка на смртност од 25-75%. Зголемувањето на бројот на постоперативна супурација е поврзано со:
- воведување нови комплексни и одземаат многу време,
- возраста на пациентите
- тешки истовремени заболувања (на пример, дијабетес мелитус),
- анемија, хипопротеинемија, дефицит на витамин,
- хиперкоагулација
- претходна терапија со хормони
- незадоволително (несоодветно) дренирање на рани,
- завој под притисок со ретки преливи, прекумерна фасцинација со антибиотици и појава на отпорни форми на микроорганизми,
- зголемување на стафилококниот превоз кај вработените и пациентите,
- слабеење на вниманието на хирурзите кон класичните правила на асепса и антисептици. Г.В. Лорд (G.W. Lord, 1977) ја дели супурацијата на протезите според длабочината на инфекцијата:
- I степен - лезија на кожата,
- II степен - оштетување на кожата и поткожното ткиво,
- III степен - оштетување на областа на имплантација на протезата.
1. Превентивни мерки: елиминација на рани и трофични чиреви, третман на анемија, санитација на фокуси на инфекција, санитација на гастроинтестиналниот тракт 2-3 дена пред операцијата.
2. Интраоперативна: темелно лекување на кожата, методична хемостаза, промена на ракавици во водечките фази на операцијата, дренажа на рани.
3. Во постоперативниот период: надополнување на загубата на крв, антибиотици со широк спектар за 7-10 дена, соодветна терапија за инфузија.
Со супурација и изложеност на протезата, неопходно е активно да се исцеди, да се санира раната и да се затвори и протезата со мускулен кожен графт. Ако третманот е неуспешен, треба да се изврши бајпас со отстранување на протезата. Храбра и добро осмислена хируршка интервенција е многу подобра од срамежливите, неодлучни и беспомошни половина мерки. На прашањето за рана употреба на антибиотици, треба да се фокусира на инвазивноста на операцијата, присуството на трофични чиреви и алотрантлантација. Активирањето на пациентите зависи од нивната општа состојба и обемот на хируршка интервенција. Одење обично се дозволува на 3-5-ти ден, меѓутоа, ова прашање се одлучува индивидуално за секој случај.
После секоја реконструктивна хирургија, пациентите треба постојано да земаат профилактички дози на антиплатетички и анти-атерогени лекови, да подлежат на систематски сеопфатен конзервативен третман и постојано да се следат од страна на ангиорург.
Така, во моментов, се акумулира огромно искуство во дијагностицирање и третман на осветлувачки заболувања на артериите, што овозможува во секој случај да се направи правилна дијагноза и да се избере оптимален метод на лекување.
Избрани предавања за ангиологија. Е.П. Кохан, И.К. Заварина
Атеросклероза облитерите на екстремитетите: симптоми и третман
Ослабувањето на атеросклероза на долните екстремитети е придружено со хронични нарушувања, кои честопати заболуваат од луѓе над 40 години. Со мало бришење на садовите на нозете, се појавуваат знаци на хипоксија - вкочанетост на екстремитетите, губење на чувствителност, болка во мускулите при одење.
Континуираната превенција може да го спречи развојот на некротични улцеративни нарушувања, но многу пациенти имаат фактори на ризик:
- Дебелината
- Зголемена концентрација на маснотии,
- Повреда на снабдувањето со крв во долните екстремитети поради проширени вени.
Атеросклероза obliterans на артериите на долните екстремитети
Исхемиските промени во феморалната артерија се јавуваат не само со атеросклеротични плаки. Патологијата на карличните органи, репродуктивниот систем, проширени вени е придружена со неухранетост, оксигенација на wallидот на садот. За да се спречи васкуларна атеросклероза, потребно е навремено лекување на репродуктивни нарушувања.
Високата фреквенција на плаки во феморалната артерија се должи на присуството на бифуркација во аортата во близина на овој сад - местото на раздвојување во 2 стебла. Во оваа област, крвта се врти при движење, што ја зголемува веројатноста за појава на повреда на wallидовите. Прво, акумулациите на маснотии се случуваат во аортата, а потоа паѓаат подолу.

Наизменична клаудикација во атеросклероза на феморалната артерија
Најчестиот знак на исхемија на екстремитетите е интермитентна клаудикација. Патологијата доведува до појава на болка, вкочанетост на екстремитетите. Компресија на мускулните влакна доведува до постепено исчезнување на болката.
Со патологија, едно лице има патолошки симптоми. Состојбата се карактеризира со непријатност, болка.
Со наизменична клаудикација, патолошки симптоми се појавуваат во еден екстремитет. Постепено, нозологијата се стекнува со симетрија, што е придружено со манифестации на билатерална интермитентна клаудикација. При одење, болка во мускулите се појавува во мускулите на потколеницата, прво од едната страна, а потоа и на двете.
Тежината на состојбата се определува со оддалеченоста по која лицето шета пред почетокот на болката. Во тешки случаи, болката се појавува не подоцна од кога се движите низ теренот не повеќе од 10 метри.
Во зависност од локализацијата на болката, интермитентната клаудикација е поделена на 3 категории:
Со висока категорија, синдромот на болка се локализира директно во глутеалните мускули. Нозологијата честопати се комбинира со синдромот на Лериш (со плакета во областа на аортната бифуркација).
Ниската куцаност се карактеризира со болка во телето. Се јавува со атеросклеротичен фокус во проекцијата на долната третина од бутот, колен зглоб.
Дијагностицирање на наизменична клаудикација е едноставна. Покрај жалбите на пациентот за болка во мускулите на теле при одење, постои палпација на отсуство на пулс на локацијата на зафатениот сад - илијачна и феморална артерија и садови на долниот дел од ногата.
Тежок тек е придружено со повреда на трофични мускули, што се манифестира со намалување на нивниот волумен, цијаноза на кожата, цијаноза на прстите. Зафатениот екстремитет е ладен на допир.
Исхемиското оштетување на долните екстремитети е придружено со оштетување на нервните стебла, оток на ногата, стапалото. Во патологијата, пациентите имаат присилно држење на телото - ги одржуваат нозете во задушна состојба.

Класификација на осветлувачка атеросклероза:
- Болка при движење на повеќе од 1 километар. Постои болка само со интензивен физички напор. Не се препорачуваат долги растојанија поради тешка исхемија на нозете,
- Фазата 1 се карактеризира со појава на наизменична клаудикација при траење од 250 метри до 1 километар. Во современите градови, ваквите услови ретко се создаваат, така што човекот не чувствува изразена непријатност. Луѓето во руралните области се со поголема веројатност да страдаат од атеросклероза,
- Фазата 2 се карактеризира со болка при одење над 50 метри. Состојбата води до присилна лежечка или седечка положба на лицето при одење,
- Фаза 3 - критична исхемија, развивајќи се со изразено стеснување на артериите на нозете. Патологијата се карактеризира со болка при движење на кратки растојанија. Состојбата се карактеризира со инвалидитет и инвалидитет. Нарушувањето на спиењето е предизвикано од болка во текот на ноќта,
- Фазата 4 на трофични нарушувања се манифестира со формирање на некротични фокуси, изразено кршење на снабдувањето со крв со последователен развој на гангрена на долните екстремитети.
Со развојот на оклузално-стеноични нарушувања, се јавува изразено отстранување на аорто-илијачкиот сегмент, оштетување на поплитеално-тибијалниот регион. Со патологија, морфолозите ја набудуваат т.н. "мулти-приказна штета на артериите". Во целата дебелина на испитуваниот предмет, се визуелизираат естерифицирани холестеролни плочи.
Преваленцијата на атеросклероза облитеран е поделена во фази:
- Сегментална расчистување - само еден фрагмент на екстремитетите паѓа од местото на микроциркулацијата,
- Заедничка оклузија (одделение 2) - блок на феморалната површна артерија,
- Блокирање на поплитеалните и феморалните артерии со нарушена патентност на пределот за бифуркација,
- Комплетна блокада на микроциркулацијата во поплитеалните и феморалните артерии - 4 степен. Со патологија, зачувано е снабдувањето со крв во системот на длабоките феморални артерии,
- Оштетување на длабоката феморална артерија со оштетување на феморално-поплитеалниот регион. Одделение 5 се карактеризира со тешка хипоксија на долните екстремитети и некроза, трофични чирови на гангрена. Сериозната состојба на лажениот пациент е тешко да се поправи, па затоа третманот е само симптоматски.

Видови оклузални стенозни лезии во атеросклероза се претставени со 3 типа:
- Оштетување на дисталниот дел на тибија и поплитеални артерии, во кое е зачувано снабдувањето со крв во долниот дел на ногата,
- Васкуларна оклузија на долниот дел на ногата. Зачувана е патентноста на тибија и поплитеални артерии,
- Оклузија на сите садови на бутот и долниот дел на ногата со одржување на патентност на одделни гранки на артериите.
Симптоми на осветлување атеросклероза на садовите на долните екстремитети
Симптомите на заборавање на долните екстремитети се повеќесложни. Со сите манифестации на прво место, наизменична клаудикација, која е маркер на патологија.
Сите симптоми на атеросклеротични оштетувања на садовите на нозете се погодно поделени на почетни и доцни. Почетна знаци на таложење на маснотии во садовите на екстремитетите:
- Преосетливост на дејството на студот. Complалби за ползење, студливост, горење, чешање, болка во теле,
- Синдромот на Лериш е придружена со болка во глутеалните мускули, пределот на задниот дел со локализација на плаката во сегментот на аортско-илијачниот,
- Атрофија на поткожното масно ткиво, мускулни влакна,
- Губење на косата на ногата и на бутот,
- Хиперкератоза на ноктите,
- Ламинирање на плочите,
- Нелекувачки трофични чиреви,
- Формирање на пченка во фокуси на оштетување на кожата.
Ослабувачката атеросклероза се карактеризира со тешка опструкција со промена на трофичните нозе до гангрена.
Кај 45% од пациентите, болката се формира како резултат на повторливи напади по укинување на активен третман со транзиција кон превентивни процедури. Периодичен болнички третман се препорачува кај лица со чести рецидиви.
Дијагностика
Доколку се идентификуваат горенаведените симптоми, пациентот треба да побара совет од ангиохирург, кој по прегледот на пациентот ќе му препише курс на преглед. За да се дијагностицира оваа патологија, може да се препишат следниве видови лабораториски и инструментални прегледи:
- тест на крвта за структурата на липидите, концентрацијата на фибриноген, гликоза,
- анализа за да се утврди времетраењето на крварењето,
- Ултразвук на садови со доплерографија,
- ангиографија со агент за контраст,
- реовазографија
- МРИ
- КТ скенирање со агент за контраст.
По утврдувањето на стадиумот на болеста, на пациентот му се нуди сеопфатен третман.
Тактиката на лекување на атеросклероза облитеранс на садовите на долните екстремитети зависи од фазата на развој на патолошкиот процес и може да вклучува конзервативни или хируршки техники.
На почетокот на третманот, факторите кои придонесуваат за прогресија на болеста се елиминираат:
- Корекција на тежината.
- Престанување од пушење и други лоши навики.
- Борбата против физичката неактивност.
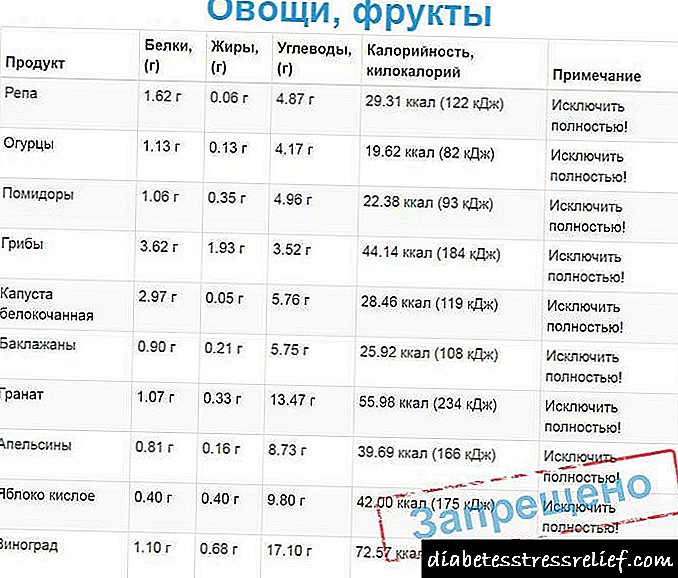
- Одбивање да се консумираат храна со висок холестерол и масни животни (диета бр. 10).
- Контрола на крвниот притисок и елиминација на хипертензија.
- Намалување на нивото на „лошиот“ холестерол.
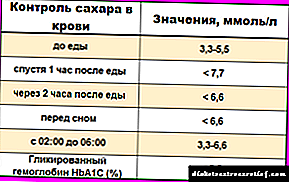
- Континуирано следење на нивото на шеќер кај дијабетес.
На пациентите со почетните фази на патологијата може да им се препорача да земаат вакви лекови:
- лекови за намалување на холестеролот - Ловастатин, Кванталан, Мевакор, Холестирамин, Зокор, Холестид,
- лекови за намалување на триглицериди - клофибрат, безафибрат,
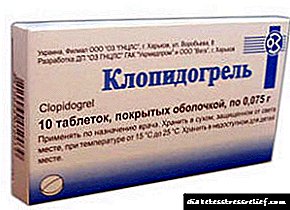
- препарати за стабилизирање на микроциркулацијата и спречување на тромбоза - Цилостазол, Пентоксифилин, Клопидогрел, Аспирин, Варфарин, Хепарин,
- лекови за намалување на крвниот притисок - Атенолол, Беталок ЗОК, Небилет,
- лекови за подобрување на трофизмот на ткивата - никотинска киселина, Никошпан, Б витамини,
- мултивитамински комплекси.
Физиотерапевтски процедури (микрокуренти, ласерска терапија), балнеотерапија и хипербарична оксигенација можат да бидат пропишани за третман на артериосклероза на олицетарија на долните екстремитети.
Индикации за операција може да вклучуваат:
- знаци на гангрена
- интензивна болка при мирување,
- тромбоза
- брза прогресија или стадиум III-IV на атеросклероза.
Во почетните фази на болеста, пациентот може да помине минимално инвазивна операција:
- ангиопластика на балон - специјален катетер со балон се вметнува во артеријата преку пункција, кога воздухот се вбризгува во балон, theидовите на артеријата се исправаат,
- криопластика - оваа манипулација е слична на балон-ангиопластика, но проширувањето на артеријата се врши со употреба на течности за ладење, што не само што може да ги прошири луменот на садот, туку и да ги уништи атеросклеротичните наслаги,
- стентирање - во луменот на артеријата се воведуваат специјални стенти, кои содржат разни подготовки за уништување на склеротични плаки.
При вршење на такви минимално инвазивни операции, ангиографија се користи за контрола на извршените процедури. Овие интервенции можат да се извршат во специјализирани болници. По операцијата, пациентот е под медицински надзор еден ден, тој може да оди дома следниот ден.
Со значително стеснување на луменот на артеријата за хируршки третман, се користат вакви отворени методи:
- shunting - за време на операцијата, се создава вештачки сад од синтетички материјал или од делови од други артерии земени од пациентот,
- endarterectomy - за време на операцијата, областа на артеријата погодена од атеросклеротична плакета е отстранета.
Покрај ваквите реконструктивни операции, може да се користат дополнителни помошни хируршки техники:
- реваскуларизирачка остеотомија - растот на нови мали крвни садови се стимулира со оштетување на коските,
- симпатектомија - пресекот на нервните завршетоци кои провоцираат спазам на артериите, се изведува со формирање на повторени блокади на артериите.
Со формирање на големи лековити трофични чиреви или со знаци на гангрена на екстремитетите, може да се изврши пластична операција со здрави кожни графтови по отстранување на некротични области или ампутација на дел од долниот екстремитет.
Прогнозите за третман на осветлување на атеросклероза на садовите на долните екстремитети се поволни со раниот третман на пациентот од страна на ангиорург. Во рок од 10 години од развојот на оваа патологија, развојот на тромбоза или гангрена е забележан кај 8% од пациентите.
Превенција
За да се спречи развој на атеросклероза на артериите на долните екстремитети, може да се преземат следниве мерки:
- Навремено лекување на хронични заболувања.
- Континуирано медицинско следење на здравјето по 50 години.
- Одбивање на лоши навики.
- Добра исхрана.
- Борбата против физичката неактивност.
- Исклучување на стресни ситуации.
- Борба против прекумерна тежина.
Што е ова
Атеросклероза obliterans е форма на атеросклероза. Со оваа болест, холестеролските плочи се формираат на chидовите на артериите, тие го нарушуваат нормалниот проток на крв, предизвикувајќи вазоконстрикција (стеноза) или негово целосно блокирање, наречено оклузија или бришење, така што тие зборуваат за оклузално-стеноични лезии на нозете артерии.
Според статистичките податоци, прерогативата за присуство на патологија им припаѓа на мажи постари од 40 години. Ослабувачката атеросклероза на долните екстремитети се јавува кај 10% од вкупното население на Земјата, а овој број постојано расте.
Причини за појава
Главната причина за атеросклероза е пушењето. Никотинот содржан во тутунот предизвикува спазам на артериите, а со тоа спречува крв да се движи низ садовите и го зголемува ризикот од згрутчување на крвта во нив.
Дополнителни фактори кои предизвикуваат атеросклероза на артериите на долните екстремитети и доведуваат до порано појавување и тежок тек на болеста:
- висок холестерол со честа потрошувачка на храна богата со животински масти,
- висок крвен притисок
- прекумерна тежина
- наследна предиспозиција
- дијабетес мелитус
- недостаток на доволна физичка активност,
- чести стресови.
Смрзнатини или продолжено ладење на нозете, пренесени на млада возраст од смрзнатини, исто така може да станат фактор на ризик.
Механизам за развој
Најчесто, атеросклерозата на садовите на долните екстремитети се манифестира во старост и е предизвикана од нарушен метаболизам на липопротеини во организмот. Механизмот за развој поминува во следните фази.
- Холестеролот и триглицеридите кои влегуваат во телото (кои се апсорбираат во цревниот wallид) се заробени од специјални протеини-протеини - хиломикрони и се пренесуваат во крвотокот.
- Црниот дроб ги обработува добиените супстанции и синтетизира специјални масни комплекси - VLDL (холестерол со многу густина).
- Во крвта, ензимот на липопротеидлипаза делува на молекулите VLDL. Во првата фаза на хемиската реакција, VLDLP преминува во липопротеини со средна густина (или STLPs), а потоа во втората фаза на реакцијата, VLDLP се претвора во LDLA (холестерол со мала густина). ЛДЛ е таканаречен „лош“ холестерол и тој е повеќе атерогени (т.е. може да предизвика атеросклероза).
- Масните фракции влегуваат во црниот дроб за понатамошна обработка. Тука, холестеролот со висока густина (HDL) се формира од липопротеини (LDL и HDL), кој има спротивен ефект и е во состојба да ги исчисти wallsидовите на крвните садови од холестеролските слоеви. Ова е т.н. „добар“ холестерол. Дел од масниот алкохол се преработува во дигестивни жолчни киселини, кои се неопходни за нормална обработка на храната, и се испраќаат во цревата.
- Во оваа фаза, хепаталните клетки може да пропаднат (генетски или поради старост), како резултат на што наместо HDL на излезот, фракциите со маснотии со густина ќе останат непроменети и ќе влезат во крвотокот.
Не помалку, а можеби и повеќе атерогени, се мутирани или на друг начин променети липопротеини. На пример, оксидиран од изложеност на H2O2 (водороден пероксид).
- Фракциите со маснотии со густина (LDL) се населуваат на wallsидовите на артериите на долните екстремитети. Продолженото присуство на странски супстанции во луменот на крвните садови придонесува за воспаление. Сепак, ниту макрофагите, ниту леукоцитите не можат да се справат со фракциите на холестерол. Ако процесот се одолговлекува, се формираат слоеви на масен алкохол - плакети. Овие наслаги имаат многу голема густина и се мешаат во нормалниот проток на крв.
- Депозитите на "лош" холестерол се капсулираат, а згрутчување на крвта се јавува при прекини или оштетување на капсулата. Згрутчувањето на крвта има дополнителен оклузивен ефект и ги затнува артериите уште повеќе.
- Постепено, холестеролот, во комбинација со згрутчување на крвта, зазема цврста структура, поради таложење на соли на калциум. Идовите на артериите ја губат својата нормална екстензибилност и стануваат кршливи, што резултира со руптури. Покрај сè, постојана исхемија и некроза на околните ткива се формираат како резултат на хипоксија и недостаток на хранливи материи.
За време на осветлување на атеросклероза на долните екстремитети, се разликуваат следниве фази:
- Стадиум I (почетни манифестации на стеноза) - чувство на гуски од гушавост, блескање на кожата, чувство на студ и студ, прекумерно потење, брз замор при одење,
- II Фаза (наизменична клаудикација) - чувство на замор и вкочанетост во мускулите на телето, компресирајќи болка кога се обидувате да пешачите околу 200 m,
- II Б фаза - болка и чувство на вкочанетост не ви дозволуваат да одите 200 m,
- Стадиум III - компресивните болки во мускулите на телето стануваат поинтензивни и се појавуваат дури и во мирување,
- IV фаза - на површината на ногата има знаци на трофични нарушувања, долги не-лекувачки чирови и знаци на гангрена.
Во напредните фази на атеросклероза на долните екстремитети, развојот на гангрена често доведува до целосно или делумно губење на екстремитетите. Недостаток на соодветна хируршка нега во вакви ситуации може да доведе до смрт на пациентот.
Преваленцијата на атеросклероза облитеран е поделена во фази:
- Сегментална расчистување - само еден фрагмент на екстремитетите паѓа од местото на микроциркулацијата,
- Заедничка оклузија (одделение 2) - блок на феморалната површна артерија,
- Блокирање на поплитеалните и феморалните артерии со нарушена патентност на пределот за бифуркација,
- Комплетна блокада на микроциркулацијата во поплитеалните и феморалните артерии - 4 степен. Со патологија, зачувано е снабдувањето со крв во системот на длабоките феморални артерии,
- Оштетување на длабоката феморална артерија со оштетување на феморално-поплитеалниот регион. Одделение 5 се карактеризира со тешка хипоксија на долните екстремитети и некроза, трофични чирови на гангрена. Сериозната состојба на лажениот пациент е тешко да се поправи, па затоа третманот е само симптоматски.
Видови оклузални стенозни лезии во атеросклероза се претставени со 3 типа:
- Оштетување на дисталниот дел на тибија и поплитеални артерии, во кое е зачувано снабдувањето со крв во долниот дел на ногата,
- Васкуларна оклузија на долниот дел на ногата. Зачувана е патентноста на тибија и поплитеални артерии,
- Оклузија на сите садови на бутот и долниот дел на ногата со одржување на патентност на одделни гранки на артериите.

Симптомите на OASNK во почетните фази, како по правило, се доста подмачкани или целосно отсутни. Затоа, болеста се смета за подмолна и непредвидлива. Токму ова оштетување на артериите има тенденција да се развива постепено, а сериозноста на клиничките знаци директно ќе зависи од фазата на развој на болеста.
Првите знаци на осветлување на атеросклероза на долните екстремитети (втора фаза на болеста):
- стапалата започнуваат постојано да замрзнуваат
- нозете честопати одат вкочането
- се јавува оток на нозете
- ако болеста влијае на едната нога, таа е секогаш постудена од здравата,
- болка во нозете по долга прошетка.
Овие манифестации се појавуваат во втората фаза. Во оваа фаза на развој на атеросклероза, едно лице може да оди 1000-1500 метри без болка.
Луѓето честопати не придаваат важност на симптомите како што се замрзнување, периодично вкочанетост, болка при одење на долги растојанија. Но залудно! На крајот на краиштата, започнување со третман во втората фаза на патологијата, можете 100% да спречите компликации.
Симптоми кои се појавуваат во 3 фази:
- ноктите растат побавно од порано
- нозете почнуваат да испаѓаат
- болката може да се појави спонтано дење и ноќе,
- болката се јавува по одење на кратки растојанија (250–900 м).
Кога некое лице има атеросклероза на нозете од фаза 4, не може да оди на 50 метри без болка. За таквите пациенти, дури и трговското патување станува огромна задача, а понекогаш само излегува во дворот, бидејќи искачувањето нагоре и надолу по скалите се претвора во тортура. Честопати, пациентите со стадиум 4 болест можат да се движат само низ куќата. И како што се развиваат компликации, тие веќе не стануваат воопшто.
Во оваа фаза, третманот на атеросклероза на делумните екстремитети на болеста често станува немоќен, може само за кратко време да ги олесни симптомите и да спречи понатамошни компликации, како што се:
- затемнување на кожата на нозете,
- чиреви
- гангрена (со оваа компликација, неопходна е ампутација на екстремитетот).
Карактеристики на курсот
Сите симптоми на болеста се развиваат постепено, но во ретки случаи, осветлувачката атеросклероза на садовите на долните екстремитети се манифестира во форма на артериска тромбоза. Потоа, на местото на стенозата на артеријата, се појавува тромб, кој веднаш и цврсто го затвора луменот на артеријата. Слична патологија за пациентот се развива неочекувано, тој чувствува остар влошување на благосостојбата, кожата на ногата се претвора во бледа боја, станува студена. Во овој случај, брза жалба (сметајќи го времето на неповратни настани - со часови) на васкуларниот хирург ви овозможува да заштедите нога на некое лице.
Со истовремена болест - дијабетес, текот на осветлување атеросклероза има свои карактеристики. Историјата на ваквите патологии не е ретка, додека болеста се развива толку брзо (од неколку часа до неколку дена) што за кратко време доведува до некроза или гангрена во регионот на долните екстремитети. За жал, лекарите честопати во таква ситуација прибегнуваат кон ампутација на нозете - ова е единственото нешто што може да го спаси животот на една личност.
Општи информации
Атеросклероза obliterans - хронично заболување на периферните артерии, се карактеризира со нивната оклузивна лезија и предизвикува исхемија на долните екстремитети. Во кардиологијата и васкуларната хирургија, атеросклерозата облитеранс се смета за водечка клиничка форма на атеросклероза (трета најчеста по заболување на коронарна артерија и хронична церебрална исхемија). Ослабувачката атеросклероза на долните екстремитети се јавува кај 3-5% од случаите, главно кај мажи постари од 40 години. Ексклузивно-стенопска лезија честопати влијае на големи садови (аорта, илијачна артерија) или артерии со средна големина (поплитеална, тибијална, феморална). Со атеросклероза obliterans на артериите на горните екстремитети, обично се засегнати субклавијалната артерија.

Причини за појавување на атеросклероза
Омаловажувачката атеросклероза е манифестација на системска атеросклероза, затоа нејзината појава е поврзана со истите етиолошки и патогени механизми кои предизвикуваат атеросклеротични процеси на која било друга локализација.
Според современите концепти, дислипидемијата, промените во состојбата на васкуларниот wallид, нарушеното функционирање на рецепторниот апарат и наследниот (генетски) фактор придонесуваат за атеросклеротично васкуларно оштетување. Главните патолошки промени во осветлувачката атеросклероза влијаат на интимата на артериите. Околу фокуси на липоидоза, сврзното ткиво расте и созрева, што е придружено со формирање на влакнести плаки, положување на тромбоцити и згрутчување на фибрин на нив.
Со нарушувања на циркулацијата и некроза на плаки, шуплините се формираат исполнети со детрит на ткиво и атероматозни маси. Вториот, раскинувајќи во луменот на артеријата, може да влезе во дисталниот крвоток, предизвикувајќи васкуларна емболија.Депонирање на соли на калциум во изменети влакнести плаки ја заоструваат застрашувачката лезија на садовите, што доведува до нивно опструкција. Артериска стеноза на повеќе од 70% од нормалниот дијаметар доведува до промена на природата и брзината на протокот на крв.
Фактори кои се предиспонирани за појава на појава на осветлување на атеросклероза се пушење, консумирање алкохол, висок холестерол во крвта, наследна предиспозиција, недостаток на физичка активност, преоптоварување на нервите, менопауза. Атеросклероза облитерите често се развиваат против позадината на истовремени заболувања - артериска хипертензија, дијабетес мелитус (дијабетична макроангиопатија), дебелина, хипотиреоидизам, туберкулоза, ревматизам. Локалните фактори кои придонесуваат за оклузално-стенопска лезија на артериите вклучуваат претходни смрзнатини, повреди на нозете. Кај скоро сите пациенти со атеросклероза облитеранс, се открива атеросклероза на садовите на срцето и мозокот.
Класификација на осветлувачка атеросклероза
За време на осветлување на атеросклероза на долните екстремитети, се разликуваат 4 фази:
- 1 - безболно одење е можно на растојание од повеќе од 1000 м. Болката се јавува само со сериозен физички напор.
- 2а - безболно одење на растојание од 250-1000 м.
- 2б - безболно одење на растојание од 50-250 м.
- 3 - фаза на критична исхемија. Растојанието од безболно одење е помалку од 50 м. Болката се јавува и во мирување и навечер.
- 4 - фаза на трофични нарушувања. На областа на калциналните области и на прстите има области на некроза, што во иднина може да предизвика гангрена на екстремитетот.
Со оглед на локализацијата на оклузално-стенотичниот процес, може да се разликуваат следново: атеросклероза облитерите на аорто-илијачкиот сегмент, феморално-поплитеалниот сегмент, поплитеално-тибијален сегмент, мултисториска артериска штета. По природа на лезијата, се разликуваат стеноза и оклузија.
Преваленцата на атеросклероза облитерите на феморалната и поплитеалната артерија разликуваат V типови на оклузални стенозни лезии:
- I - ограничена (сегментална) оклузија,
- II - вообичаена лезија на површната феморална артерија,
- III - широко распространето оклузија на површните феморални и поплитеални артерии, регионот на трифурација на поплитеалната артерија е прооден,
- IV - целосно уништување на површната феморална и поплитеална артерија, отстранување на бифуркацијата на поплитеалната артерија, патентноста на длабоката феморална артерија не е нарушена,
- V - оклузално-стенопска лезија на феморално-поплитеалниот сегмент и длабока феморална артерија.
Варијанти на оклузално-стенозни лезии на поплитеално-тибијалниот сегмент кај осветлување на атеросклероза се претставени со III типови:
- Јас - разбивање на поплитеалната артерија во дисталниот дел и тибијалните артерии во почетните оддели, зачувана е патентноста на 1, 2 или 3 нога артерии,
- II - отстранување на артериите на долниот дел на ногата, дисталниот дел од поплитеалните и тибијалните артерии е прооден,
- III - расфрлање на поплитеалните и тибијалните артерии, индивидуалните сегменти на артериите на долниот дел од ногата и ногата се проодни.
Предвидување и спречување на осветлување на атеросклероза
Атеросклероза облитерите е сериозна болест која зазема 3-то место во структурата на смртност од кардиоваскуларни заболувања. Со осветлување на атеросклероза, постои голема опасност од развој на гангрена, што бара голема ампутација на екстремитетите. Прогнозата на осветлувачка болест на екстремитетите во голема мерка е одредена со присуство на други форми на атеросклероза - церебрална, коронарна. Текот на осветлување на атеросклероза, како по правило, е неповолен кај лица со дијабетес.
Општите превентивни мерки вклучуваат елиминација на факторите на ризик за атеросклероза (хиперхолестеролемија, дебелина, пушење, физичка неактивност, итн.). Исклучително е важно да се спречат повреди на нозете, хигиенска и превентивна нега на нозе и носење удобни чевли. Систематските курсеви на конзервативна терапија за осветлување на атеросклероза, како и навремена реконструктивна хирургија, ви овозможуваат да ги зачувате екстремитетите и значително да го подобрите квалитетот на животот на пациентите.