Рани и доцни компликации на дијабетес
Доцните компликации се развиваат кај двата вида на дијабетес. Клинички, се разликуваат пет главни доцни компликации на дијабетес: макроангиопатија, нефропатија, ретинопатија, невропатија и синдром на дијабетична стапало. Неспецифичноста на доцните компликации за одредени видови на дијабетес се определува со фактот дека нивната главна патогенетска врска е хронична хипергликемија. Во овој поглед, во моментот на манифестација на ЦД-1, доцните компликации кај пациенти скоро никогаш не се случуваат, развивајќи се по години и децении, во зависност од ефективноста на терапијата. Највисоката клиничка вредност кај дијабетес-1, како по правило, се стекнува дијабетична микроангиопатија (нефропатија, ретинопатија) и невропатија (синдром на дијабетично стапало). Во ДМ-2, напротив, доцните компликации често се откриваат веќе во моментот на дијагностицирање. Прво, ова се должи на фактот дека SD-2 се манифестира долго пред да се утврди дијагнозата. Второ, атеросклерозата, клинички манифестирана со макроангиопатија, има многу врски со патогенеза заедничко со дијабетесот. Кај дијабетес мелитус 2, дијабетичарот макроангиопатија, што во моментот на дијагностицирање е откриено во огромно мнозинство на пациенти. Во секој случај, сетот и сериозноста на индивидуалните доцни компликации се разликуваат од нивното парадоксно целосно отсуство, и покрај значителното времетраење на болеста, до комбинација на сите можни опции во тешка форма.
Доцните компликации се главна причина за смрт пациенти со дијабетес и земајќи ја предвид неговата застапеност - најважниот медицински и социјален здравствен проблем во повеќето земји. Во овој поглед главна цел на третманот а набудувањето на пациенти со дијабетес е превенција (примарна, секундарна, терцијална) на нејзините доцни компликации.
7.8.1. Дијабетична макроангиопатија
Дијабетична макроангиопатија - колективен концепт што комбинира атеросклеротични лезии на големи артерии кај дијабетес, клинички манифестирани со корорнарна срцева болест (CHD), осветлувачка атеросклероза на церебрални крвни садови, долни екстремитети, внатрешни органи и артериска хипертензија (Табела 7.16).
Таб. 7L6. Дијабетична макроангиопатија
Етиологија и патогенеза
Хипергликемија, артериска хипертензија, дислипидемија, дебелина, отпорност на инсулин, хиперкоагулација, ендотелијална дисфункција, оксидативен стрес, системско воспаление
Ризикот од развој на корорнарна срцева болест со дијабетес тип 2 е 6 пати поголем од оној на улиците без дијабетес. Артериска хипертензија е откриена кај 20% од пациентите со дијабетес тип 1 и кај 75% од пациенти со дијабетес тип 2. Периферна артериосклероза кај периферните крвни садови се развива во 10%, а церебралниот тромбоемболизам кај 8% од пациентите со дијабетес
Главните клинички манифестации
Слично како кај оние кај луѓе без дијабетес. Со дијабетес миокарден инфаркт во 30% од случаите на безболно
Слично како кај оние кај луѓе без дијабетес.
Други кардиоваскуларни заболувања, симптоматска артериска хипертензија, секундарна дислипидемија
Антихипертензивна терапија, корекција на дислипидемија, анти-тромбоцитна терапија, скрининг и третман на корорнарна срцева болест
Кардиоваскуларните заболувања умираат 75% од пациентите со дијабетес тип 2 и 35% од пациентите со дијабетес тип 1
Етиологија и патогенеза
Веројатно, етиологијата и патогенезата на атеросклероза на улиците без дијабетес се слични. Атеросклеротичните плаки не се разликуваат во микроскопската структура на улиците со и без дијабетес. Сепак, кај дијабетес, дополнителни фактори на ризик може да излезат во предвид, или дијабетесот ги влошува познатите неспецифични фактори. Оние со дијабетес треба да вклучуваат:
1. Хипергликемија. Тоа е фактор на ризик за развој на атеросклероза. 1% зголемување на HbAlc кај пациенти со дијабетес тип 2
Постои 15% ризик од развој на миокарден инфаркт. Механизмот на атерогено дејство на хипергликемија не е целосно јасен, може да биде поврзан со гликација на крајните метаболички производи на ЛДЛ и колаген на васкуларниот ид.
Артериска хипертензија (АХ). Во патогенезата, големо значење се придава на бубрежната компонента (дијабетична нефропатија). Хипертензијата кај дијабетес-2 не е помалку значаен фактор на ризик за срцев удар и мозочен удар отколку хипергликемија.
Дислипидемија. Хиперинсулинемија, која е составна компонента на отпорност на инсулин во ДМ-2, предизвикува намалување на ХДЛ, зголемување на триглицериди и намалување на густината, т.е. зголемена атерогеност на ЛДЛ.
Дебелината, која влијае на повеќето пациенти со дијабетес тип 2, е независен фактор на ризик за атеросклероза, миокарден инфаркт и мозочен удар (види клаузула 11.2).
Отпорност на инсулин. Хиперинсулинемија и високи нивоа на молекули слични на инсулин-проинсулин, го зголемуваат ризикот од развој на атеросклероза, што може да биде поврзано со ендотелска дисфункција.
Повреда на коагулацијата на крвта. Со дијабетес, се утврдува зголемување на нивото на фибриноген, активатор на инхибитор на тромбоцити и фан фон Вилбранд, како резултат на што се формира протромбомска состојба на коагулирачкиот крвен систем.
Ендотелска дисфункција, се карактеризира со зголемено изразување на активатор на инхибитор на плазминоген и молекули на клеточна адхезија.
Оксидативен стрес, што доведува до зголемување на концентрацијата на оксидираните ЛДЛ и П2-изопростани.
Системско воспаление во кои има зголемување на изразот на фибриноген и Ц-реактивен протеин.
Најзначајните фактори на ризик за развој на корорнарна срцева болест со дијабетес тип 2 се покачен ЛДЛ, низок ХДЛ, хипертензија, хипергликемија и пушење. Една од разликите во атеросклеротичниот процес кај дијабетес е почеста идалната природа на оклузивната лезија, т.е. Релативно помали артерии често се вклучени во процесот, што го комплицира хируршки третман и ја влошува прогнозата.
Ризикот од развој на корорнарна срцева болест кај лица со дијабетес тип 2 е 6 пати поголем отколку кај лица без дијабетес, додека истиот е ист и кај мажите и кај жените. Артериска хипертензија е откриена кај 20% од пациентите со дијабетес тип 1 и кај 75% од пациенти со дијабетес тип 2. Во принцип, кај пациенти со дијабетес се јавува 2 пати почесто од улиците без него. Периферна артериосклероза облитерите се развива кај 10% од пациентите со дијабетес. Тромбоемболизам на церебралните крвни садови се развива кај 8% од пациентите со дијабетес (2-4 пати почесто отколку кај лица без дијабетес).
Во суштина, тие не се разликуваат од оние на улиците без дијабетес. Во клиничката слика на ЦД-2, макроваскуларните компликации (миокарден инфаркт, мозочен удар, оклузивна лезија на садовите на нозете) честопати доаѓаат до израз, а токму за време на нивниот развој, пациентот честопати прво се дијагностицира со хипергликемија. Можеби, заради истовремена автономна невропатија, до 30% од миокарден инфаркт на улиците со дијабетес се одвива без типичен ангинален напад (безболен срцев удар).
Принципите за дијагностицирање на компликации на атеросклероза (CHD, цереброваскуларна несреќа, оклузивна лезија на артериите на нозете) не се разликуваат од оние за луѓе без дијабетес. Мерење крвен притисок (БП) треба да се спроведе при секоја посета на пациент со дијабетес на лекар и утврдување на индикатори липиден спектар крвта (вкупен холестерол, триглицериди, ЛДЛ, ХДЛ) за дијабетес треба да се спроведува најмалку еднаш годишно.
Други кардиоваскуларни заболувања, симптоматска артериска хипертензија, секундарна дислипидемија.
♦ Контрола на крвниот притисок. Правилното ниво на систолен крвен притисок кај дијабетес е помалку од 130 MMHg, а оној на дијастолниот е 80 MMHg (Табела 7.3). За повеќето пациенти им се потребни повеќе антихипертензивни лекови за да се постигне оваа цел. Лековите за избор на антихипертензивна терапија за дијабетес се АКЕ инхибитори и блокатори на ангиотензин рецептори, кои се дополнуваат со тиазидни диуретици, доколку е потребно. Лековите по избор за пациенти со дијабетес по миокарден инфаркт се П-блокатори.
Корекција на дислипидемија. Нивоа на таргети на индикаторите за липиден спектар се прикажани во табела. 7,3. Лековите по избор на хиполипидемична терапија се инхибитори на 3-хидрокси-3-метилгутарил-КоА редуктаза (статини).
Антиплалеточна терапија. Терапија со аспирин (75-100 мг / ден) е индицирана за пациенти со дијабетес постари од 40 години со зголемен ризик од развој на кардиоваскуларна патологија (семејна историја, хипертензија, пушење, дислипидемија, микроалбуминурија), како и за сите пациенти со клинички манифестации на атеросклероза како секундарна превенција.
Скрининг и третман на корорнарна срцева болест. Тестовите за стрес за да се исклучи коронарна срцева болест се индицирани за пациенти со симптоми на кардиоваскуларни заболувања, како и при откривање на патологија со ЕКГ.
Од кардиоваскуларни заболувања, 75% од пациентите со дијабетес тип 2 и 35% од пациентите со дијабетес тип 1 умираат, приближно 50% од пациентите со дијабетес тип 2 умираат од компликации на корорнарна срцева болест и 15% од церебрален тромбоемболизам. Смртноста од миокарден инфаркт кај лица со дијабетес надминува 50%.
7.8.2. Дијабетична ретинопатија
Дијабетична ретинопатија (DR) - васкуларна васкуларна микроангиопатија, која се карактеризира со развој на микроануризми, хеморагии, ексудативни промени и размножување на новоформирани садови, што доведува до делумно или целосно губење на видот (Табела 7.17).
Главниот етиолошки фактор во развојот на ДР е хронична хипергликемија. Други фактори (артериска хипертензија, дислипидемија, пушење, бременост, итн.) Се помалку важни.
Главните врски во патогенезата на ДР се:
ретинална васкуларна микроангиопатија, што доведува до стеснување на луменот на садовите со развој на хипоперфузија, васкуларна дегенерација со формирање на микроануризми, прогресивна хипоксија, стимулирање на васкуларното размножување и доведува до масна дегенерација и таложење на соли на калциум во мрежницата,
микроинфаркција со ексудација, што доведува до формирање на меки "памучни дамки",
Таб. 7.17. Дијабетична ретинопатија
Етиологија и патогенеза
Хронична хипергликемија, васкуларна васкуларна микроангиопатија, ретинална исхемија и неоваскуларизација, формирање на артериовенски шанти, витреоретинална влечење, мрежнички одвој и мрежна дегенерација на исхемија
Најчеста причина за слепило меѓу работоспособното население. По 5 години, ЦД-1 е откриен кај 8% од пациентите, а по 30 години кај 98% од пациентите. Во времето на дијагностицирање, ЦД-2 е откриен кај 20-40% од пациентите, а по 15 години - кај 85%. Со ЦД-1, пролиферативната ретинопатија е релативно почеста, а со ЦД-2, макулопатија (75% од случаите на макулопатија)
Главните клинички манифестации
Не-пролиферативна, препролиферативна, пролиферативна ретинопатија
Офталмолошки преглед е индициран за пациенти со дијабетес тип 1 во 3-5 години по манифестацијата на болеста, и за пациенти со дијабетес тип 2 веднаш по откривањето. Во иднина, ваквите студии мора да се повторуваат на годишно ниво
Други очни заболувања кај пациенти со дијабетес
ДМ компензација, ласерска фотокоагулација
Слепилото е забележано кај 2% од пациентите со дијабетес Фреквенцијата на нови случаи на слепило поврзани со ДР е 3,3 случаи на 100.000 население годишно. Со ДМ-1, намалувањето на HbAlc на 7,0% доведува до намалување на ризикот од развој на Д П и 75% намалување на ризикот од прогресија на ДР. Со ДМ-2, намалувањето од 1% во HbAlc доведува до 20% намалување на ризикот од развој на ДР
таложење на липидите со формирање на густи ексудати, размножување на размножувачки садови во мрежницата со формирање на шанти и аневризми, што доведува до кдијалација на вените и влошување на ретината хипоперфузија,
појава на грабеж со понатамошна прогресија на исхемија, што е причина за формирање на инфилтрати и лузни,
ретинално одвојување како резултат на неговата исхемична распаѓање и формирање на витреоретинална влечење,
стаклестото крварење како резултат на хеморагичен срцев удар, масивна васкуларна инвазија и руптура на аневризми, размножување на садовите на ирисот (дијабетична рубеоза), што доведува до развој на секундарна глауком, макулопатија со едем на ретината.
ДР е најчеста причина за слепило кај работоспособното население од развиените земји, а ризикот од развој на слепило кај пациенти со дијабетес е 10-20 пати поголем отколку кај општата популација. Во моментот на дијагностицирање на ЦД-1, ДР не се открива кај скоро ниту еден од пациентите, по 5 години, болеста се открива кај 8% од пациентите, а со триесет години дијабетес, кај 98% од пациентите. Во моментот на дијагностицирање на ЦД-2, ДР е откриен кај 20-40% од пациентите, а кај пациенти со петнаесет години искуство со ЦД-2, кај 85%. Со ЦД-1, пролиферативната ретинопатија е релативно почеста, а со ЦД-2, макулопатија (75% од случаите на макулопатија).
Според општо прифатената класификација, се издвојуваат 3 фази на ДР (Табела 7.18).
Комплетен офталмолошки преглед, вклучително и директна офталмоскопија со фотографирање на мрежницата, е индициран за пациенти со дијабетес тип 1 3-5 години по манифестацијата на болеста и за пациенти со дијабетес тип 2, веднаш по откривањето. Во иднина, ваквите студии мора да се повторуваат на годишно ниво.
Таб. 7.18. Класификација на дијабетична ретинопатија
Микроануризми, хеморагии, едем, ексудативни фокуси во мрежницата. Хеморагии имаат форма на мали точки, мозочни удари или темни дамки со заоблена форма, локализирани во центарот на фундусот или долж големи пени во длабоките слоеви на мрежницата. Цврсти и меки ексудати обично се наоѓаат во централниот дел на фундусот и се жолти или бели. Важен елемент од оваа фаза е едемот на мрежницата, кој е локализиран во макуларниот регион или долж големите крвни садови (Сл. 7.11 а)
Венски аномалии: острина, мачење, јамка, удвојување и изразени флуктуации во калибарот на крвните садови. Голем број цврсти и „памучни“ ексудати. Интраретинални микроваскуларни аномалии, многу големи ретинални хеморагии (Сл. 7.11 б)
Неоваскуларизација на оптичкиот диск и другите делови на мрежницата, стаклестото крварење, формирање на фиброзно ткиво во областа на предбрежни хеморагии. Новоформираните садови се многу тенки и кревки, како резултат на што често се појавуваат повторени крварења. Vitreoretinal влечење доведува до одредување на мрежницата. Новоформираните садови на ирисот (рубеоза) честопати се причина за развој на секундарниот глауком (Сл. 7.11 в)
Други очни заболувања кај пациенти со дијабетес.
Основниот принцип на лекување на дијабетична ретинопатија, како и други доцни компликации, е оптимална компензација за дијабетес. Најефективниот третман за дијабетична ретинопатија и спречување на слепило е ласерската фотокоагулација. Цел

- цврсти ексудативни лезии
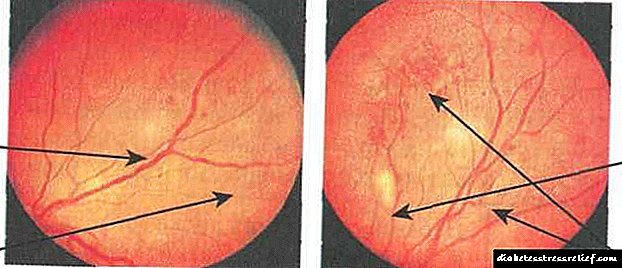
1 - формирање на меки ексудативни фокуси, 2 - мачноста на крвните садови, 3 - меки ексудативни фокуси, 4 - ретинални хеморагии

1 - папиларно новоформирани садови во регионот на диск на оптичкиот нерв, 2 - ретинални хеморагии, 3 - раст на новоформирани садови, 4 - вени на нерамномерен калибар
Сл.7.11. Дијабетична ретинопатија:
а) не-размножувачки, б) прелиферативни, в) пролиферативни
Ласерската фотокоагулација е прекинување на функционирањето на новоформираните пловни објекти, што претставува голема закана за развој на тешки компликации како што се хемофталмус, влечење на мрежницата, ресиоза на ирис и секундарниот глауком.
Слепилото е регистрирано кај 2% од пациентите со дијабетес (3-4% од пациентите со дијабетес тип 1 и 1,5-2% од пациенти со дијабетес тип 2). Проценетата зачестеност на нови случаи на слепило поврзани со ДР е 3,3 случаи на 100 000 население годишно. Со ЦД-1, намалувањето на HbAlc на 7,0% доведува до намалување на ризикот од развој на ДР за 75% и намалување на ризикот од прогресија на ДР за 60%. Со ДМ-2, намалувањето од 1% во HbAlc доведува до 20% намалување на ризикот од развој на ДР.
7.8.3.Дијабетична нефропатија
Дијабетична нефропатија (DNF) се дефинира како албуминурија (повеќе од 300 мг албумин дневно или протеинурија повеќе од 0,5 g протеини на ден) и / или намалување на функцијата за филтрација на бубрезите кај лица со дијабетес во отсуство на уринарни инфекции, срцева слабост или други заболувања на бубрезите. Микроалбуминурија е дефинирана како екскреција на албумин 30-300 mg на ден или 20-200 μg / мин.
Етиологија и патогенеза
Главните фактори на ризик за DNF се времетраењето на дијабетес, хронична хипергликемија, артериска хипертензија, дислипидемија и заболувања на бубрезите кај родители. Кога DNF е првенствено засегната гломеруларен апарат бубрезите.
Еден можен механизам со кој хипергликемија придонесува за развој на гломеруларно оштетување, е акумулација на сорбитол заради активирање на полиолната патека на метаболизмот на гликозата, како и голем број на крајни производи на гликација.
Хемодинамички нарушувања, имено интракранијална артериска хипертензија (зголемен крвен притисок во гломерулите на бубрезите) е суштинска компонента на патогенезата
Причината за интракубуларна хипертензија е повреда на тонот на артериолите: проширување на лежиштето и стеснување на еферента.
Ова, пак, се јавува под влијание на голем број хуморални фактори, како што се ангиотензин-2 и ендотел, како и поради повреда на електролитските својства на гломеруларната подрумска мембрана. Покрај тоа, системската хипертензија, која е одредена кај повеќето пациенти со DNF, придонесува за интра stвездена хипертензија. Како резултат на хипертензија во рамките на слојот, се јавува оштетување на подрумските мембрани и пори на филтрација, преку кои навлезат во трага (микроалбуминурија), а потоа и значителни количини на албумин (протеинурија). Задебелување на мембраните на подрумот предизвикува промена во нивните електролитски својства, што само по себе доведува до навлегување на повеќе албумини во ултрафилтратот дури и во отсуство на промена во големината на порите на филтрацијата.
Таб. 7.19. Дијабетична нефропатија
Етиологија и патогенеза
Хронична хипергликемија, интракубична и системска артериска хипертензија, генетска предиспозиција
Микроалбуминурија е одредена кај 6-60% од пациентите со дијабетес тип 1 по 5-15 години по нејзината манифестација. Со ЦД-2, ДНФ се развива во 25% од европската трка и во 50% од азиската трка. Вкупната застапеност на DNF кај ЦД-2 е 4-30%
Главните клинички манифестации
Во раните фази се отсутни. Артериска хипертензија, нефротски синдром, хронична бубрежна инсуфициенција
Микроалбуминурија (екскреција на албумин 30-300 мг / ден или 20-200 мг / мин), протеинурија, зголемување и потоа намалување на стапката на филтрација на гломерула, знаци на нефротски синдром и хронична бубрежна инсуфициенција
Други бубрежни заболувања и причини за хронична бубрежна инсуфициенција
Компензација на дијабетес и хипертензија, АКЕ инхибитори или блокатори на ангиотензин рецептори, почнувајќи од стадиумот на микроалбуминурија, ниска протеини и диета со ниска сол. Со развој на хронична бубрежна инсуфициенција - хемодијализа, перитонеална дијализа, трансплантација на бубрег
Кај 50% од пациентите со дијабетес тип 1 и 10% од дијабетес тип 2 кај кои е откриена протеинурија, ЦРФ се развива во текот на следните 10 години. 15% од сите смртни случаи кај пациенти со дијабетес тип 1 под 50 години се поврзани со хронична бубрежна инсуфициенција поради DNF
3.Генетска предиспозиција.Роднини на пациентите со ДНФ со зголемена фреквенција се јавува артериска хипертензија. Постојат докази за врска помеѓу полиморфизмот на генот DNF и ACE. Микроскопското испитување на DNF открива задебелување на базалните мембрани на гломерулите, проширување на месангиумот, како и влакнести промени во донесувањето и носењето артериоли. Во последната фаза, што е клинички во согласност со хронично ренална инсуфициенција (CRF), фокусна (Кимелстил-Вилсон) е одредена, а потоа дифузна гломерулосклероза.
Микроалбуминурија е одредена кај 6-60% од пациентите со дијабетес тип 1 по 5-15 години по нејзината манифестација. ДНФ се определува кај 35% од луѓето со дијабетес тип 1, почесто кај мажи и луѓе кои развиле дијабетес тип 1 под 15-годишна возраст. Со ЦД-2, ДНФ се развива во 25% од европската трка и во 50% од азиската трка. Вкупната застапеност на DNF кај ЦД-2 е 4-30%.
Релативно раната клиничка манифестација која индиректно е поврзана со DNF е артериска хипертензија. Другите клинички очигледни манифестации доцнат. Овие вклучуваат манифестации на нефротски синдром и хронична бубрежна инсуфициенција.
Скринингот за ДНФ кај лица со дијабетес вклучува годишно тестирање за микроалбуминурија со ДМ-1 5 години по манифестацијата на болеста, и со ДМ-2 - веднаш по нејзиното откривање. Покрај тоа, потребна ви е најмалку годишна определување на нивото на креатинин за да се пресмета стапки на гломерна филтрација (СКФ). SCF може да биде пресметано користејќи различни формули, на пример, според формулата Cockcroft-Gault:
но x (140 - годишна возраст (години)) x телесна тежина (кг)
крв креатинин (μmol / L)
За мажи: a = 1,23 (норма на GFR 100 - 150 ml / мин) За жени: a = 1.05 (норма на GFR 85 - 130 ml / мин)
Во почетните фази на DNF, може да се открие зголемување на GFR, што постепено се намалува со развој на хронична бубрежна инсуфициенција. Микроалбуминурија започнува да се открива 5-15 години по почетокот на дијабетес-1, со дијабетес-2 кај 8-10% од случаите, се открива веднаш откако ќе се открие, најверојатно заради долгиот асимптоматски тек на болеста пред дијагнозата. Врвот во развојот на јасна протеинурија или албуминурија во дијабетес тип 1 се јавува помеѓу 15 и 20 години по нејзиното појавување. Протеинурија укажува неповратност DNF, што порано или подоцна ќе доведе до хронична бубрежна инсуфициенција. Уремија се развива во просек 7-10 години по појавата на јасна протеинурија. Треба да се напомене дека GFR не е во корелација со протеинурија.
Други причини за протеинурија и бубрежна слабост кај лица со дијабетес. Во повеќето случаи, ДНФ е комбинирана со артериска хипертензија, дијабетична ретинопатија или невропатија, во отсуство на кои диференцијалната дијагноза треба да биде особено внимателна. Во 10% од случаите со дијабетес тип 1 и 30% од случаите со дијабетес тип 2, протеинурија не е поврзана со ДНФ.
♦ Главните услови на основните и на секундарните превенција
ДНФ се компензација за дијабетес и одржување на нормален системски крвен притисок. Покрај тоа, примарната профилакса на DNF подразбира намалување на внесот на протеини во храна - помалку од 35% од дневниот внес на калории.
♦ во фази микроалбуминурија и протеинурија пациентите се пропишани АКЕ инхибитори или блокатори на ангиотензин рецептори. Со истовремена артериска хипертензија, тие се пропишуваат во антихипертензивни дози, доколку е потребно во комбинација со други антихипертензивни лекови. Со нормален крвен притисок, овие лекови се препишуваат во дози кои не доведуваат до развој на хипотензија. И АКЕ инхибиторите (за дијабетес тип 1 и дијабетес тип 2) и блокатори на рецептори на ангиотензин (тип 2) помагаат во спречувањето на микроалбуминурија да се претвори во протеинурија. Во некои случаи, наспроти позадината на посочената терапија, во комбинација со компензација на дијабетес од други параметри, елиминирана е микроалбуминурија. Покрај тоа, почнувајќи од фазата на микроалбуминурија, потребно е да се намали внесот на протеини од помалку од 10% од дневниот внес на калории (или помалку од 0,8 грама на кг телесна тежина) и сол помалку од 3 грама на ден.
♦ на сцената CRF, обично е потребна корекција на хипогликемиска терапија. Повеќето пациенти со дијабетес мелитус-2 треба да се пренесат на инсулинска терапија, бидејќи кумулацијата на ТСП носи ризик од развој на тешка хипогликемија. Повеќето пациенти со дијабетес тип 1 имаат намалена потреба од инсулин, бидејќи бубрезите се едни од главните места на неговиот метаболизам. Со зголемување на серумскиот креатинин на 500 μmol / L или повеќе, потребно е да се постави прашањето за подготовка на пациентот за екстракорпорална (хемодијализа, перитонеална дијализа) или хируршка (трансплантација на бубрег) метод третман. Трансплантацијата на бубрег е индицирана на ниво на креатинин до 600-700 μmol / L и намалување на стапката на филтрација на гломеруларна од помалку од 25 ml / мин, хемодијализа - 1000–1200 μmol / L и помалку од 10 ml / min, соодветно.
Кај 50% од пациентите со дијабетес тип 1 и 10% од дијабетес тип 2, кај кои е откриена протеирија, хронична бубрежна инсуфициенција се развива во текот на следните 10 години. 15% од сите смртни случаи кај пациенти со дијабетес тип 1 под 50 години се поврзани со хронична бубрежна инсуфициенција поради DNF.
7.8.4. Дијабетична невропатија
Дијабетична невропатија (NU) е комбинација на синдроми на оштетување на нервниот систем, кој може да се класифицира во зависност од доминантната вмешаност во процесот на неговите различни оддели (сензомоторниот, автономниот), како и преваленцата и сериозноста на лезијата (Табела 7.20).
Доцните компликации на дијабетес: превенција и третман
Дијабетес мелитус е опасна болест во која се нарушуваат метаболичките процеси, вклучително и метаболизмот на јаглени хидрати. Оваа болест има хроничен тек, и не може целосно да се лекува, но може да се компензира.
За да не се развијат компликации на дијабетес, потребно е редовно да се посетува ендокринолог и терапевт. Важно е да се следи нивото на гликоза, што треба да биде од 4 до 6,6 mmol / l.
Секој дијабетичар треба да знае дека последиците од хронична хипергликемија честопати доведуваат до инвалидитет, па дури и смртност, без оглед на видот на болеста. Но, кои компликации на дијабетес можат да се развијат и зошто се појавуваат?
Дијабетични компликации: развојниот механизам
 Кај здрава личност, гликозата мора да навлезе во масните и мускулните клетки, обезбедувајќи им енергија, но кај дијабетесот останува во крвотокот. Со постојано високо ниво на шеќер, што е хиперосмоларна супстанција, оштетени се васкуларни wallsидови и органи кои циркулираат крв.
Кај здрава личност, гликозата мора да навлезе во масните и мускулните клетки, обезбедувајќи им енергија, но кај дијабетесот останува во крвотокот. Со постојано високо ниво на шеќер, што е хиперосмоларна супстанција, оштетени се васкуларни wallsидови и органи кои циркулираат крв.
Но, ова се веќе доцни компликации на дијабетес. Со сериозен недостаток на инсулин, се појавуваат акутни последици кои бараат итен третман, бидејќи тие можат да доведат до смрт.
Кај дијабетес тип 1, телото е недостаток на инсулин. Ако недостаток на хормон не се компензира со инсулинска терапија, тогаш последиците од дијабетесот ќе почнат да се развиваат многу брзо, што значително ќе го намали животниот век на една личност.
Кај дијабетес тип 2, панкреасот произведува инсулин, но клетките на телото од една или друга причина не го перцепираат. Во овој случај, пропишани се лекови за намалување на шеќерот, и лекови кои ја зголемуваат отпорноста на инсулин, што ќе ги нормализира метаболичките процеси за времетраењето на лекот.
Честопати, сериозните компликации на дијабетес мелитус тип 2 не се појавуваат или се појавуваат многу полесно. Но, во повеќето случаи, едно лице дознава само за присуство на дијабетес кога болеста напредува, а последиците стануваат неповратни.
Така, компликациите на дијабетес се поделени во две групи:
Акутни компликации
 Раните последици од дијабетес вклучуваат состојби кои се јавуваат против позадината на нагло намалување (хипогликемија) или хоби (хипергликемија) во концентрацијата на глукоза во крвта. Хипогликемичната состојба е опасна затоа што кога ненавремено е запрена, мозочното ткиво почнува да умре.
Раните последици од дијабетес вклучуваат состојби кои се јавуваат против позадината на нагло намалување (хипогликемија) или хоби (хипергликемија) во концентрацијата на глукоза во крвта. Хипогликемичната состојба е опасна затоа што кога ненавремено е запрена, мозочното ткиво почнува да умре.
Причините за неговиот изглед се разновидни: преголема доза на инсулин или хипогликемични агенси, прекумерен физички и емотивен стрес, прескокнување оброци и сл. Исто така, намалување на нивото на шеќер се јавува за време на бременоста и со болести на бубрезите.
Знаци на хипогликемија се силна слабост, треперење на рацете, бледа кожа, вртоглавица, вкочанетост на рацете и глад. Ако во оваа фаза некое лице не земе брзи јаглени хидрати (сладок пијалок, слатки), тогаш тој ќе се развие во следната фаза, карактеризирана со следниве симптоми:
- глупости
- лоша координација
- летаргија
- двоен вид
- агресија
- палпитации
- трепери „огрозд“ пред очите,
- брз пулс.
Втората фаза не трае долго, но можно е да му помогнете на пациентот во овој случај, ако му дадете малку слатко решение. Сепак, цврстата храна во овој случај е контраиндицирана, бидејќи пациентот може да има блокирани дишните патишта.
Доцните манифестации на хипогликемија вклучуваат зголемено потење, грчеви, бледа кожа и губење на свеста. Во оваа состојба, неопходно е да се повика брза помош, по пристигнувањето на која лекарот ќе внесе раствор на гликоза во вената на пациентот.
Во отсуство на навремен третман, лицето ќе ја промени свеста. И во случај на развој на кома, тој дури може да умре, бидејќи енергетскиот глад ќе доведе до оток на клетките на мозокот и последователно крварење во нив.
Следниве рани компликации на дијабетес се хипергликемични состојби, кои вклучуваат три видови на ком:
- кетоацидот
- лактицидно,
- хиперосмоларен.
 Овие дијабетични ефекти се појавуваат во услови на зголемување на шеќерот во крвта. Нивниот третман се спроведува во болница, во интензивна нега или во одделение за интензивна нега.
Овие дијабетични ефекти се појавуваат во услови на зголемување на шеќерот во крвта. Нивниот третман се спроведува во болница, во интензивна нега или во одделение за интензивна нега.
Кетоацидозата кај дијабетес тип 1 се појавува доволно често. Причините за нејзиното појавување се многу - прескокнувајќи лекови или нивно неправилно дозирање, присуство на акутни воспалителни процеси во организмот, срцев удар, мозочен удар, егзацербација на хронична болест, алергиски состојби итн.
Кетоацидотична кома се развива според специфична шема. Поради ненадеен недостаток на инсулин, гликозата не влегува во клетките и се акумулира во крвта. Како резултат на тоа, се става „енергетски глад“. Како одговор на тоа, телото започнува да ослободува стрес хормони како што се глукагон, кортизол и адреналин, кои дополнително ја зголемуваат хипергликемијата.
Во овој случај, волуменот на крвта се зголемува, бидејќи глукозата е осмотска супстанција која привлекува вода. Во овој случај, бубрезите почнуваат да работат интензивно, за време на кои електролитите, кои се излачуваат со вода, почнуваат да течат во урината со шеќер.
Како резултат, телото е дехидрирано, а мозокот и бубрезите страдаат од лошо снабдување со крв.
Со глад на кислород, се формира млечна киселина, поради што pH вредноста станува кисела. Поради фактот дека гликозата не се претвора во енергија, телото започнува да користи резерва на маснотии, како резултат на што кетоните се појавуваат во крвта, што ја прави pH вредноста на крвта уште покисела. Ова негативно влијае на работата на мозокот, срцето, гастроинтестиналниот тракт и респираторните органи.
- Кетоза - сува кожа и мукозни мембрани, жед, поспаност, слабост, главоболка, слаб апетит, зголемено мокрење.
- Кетоацидоза - мирис на ацетон од устата, поспаност, низок крвен притисок, повраќање, палпитации на срцето.
- Преокома - повраќање, промена во дишењето, руменило на образите, болка се јавува при палпација на абдоменот.
- Кома - бучно дишење, бледило на кожата, халуцинации, губење на свеста.
Хиперосмоларна кома често се појавува кај постари луѓе кои имаат инсулин-независна форма на болеста. Оваа компликација на дијабетес се јавува против позадината на продолжената дехидрација, додека во крвта, покрај високата содржина на шеќер, се зголемува и концентрацијата на натриум. Главните симптоми се полиурија и полидипсија.
Кома на млечна ацидоза често се јавува кај пациенти на возраст од 50 години и повеќе со бубрежна болест, црниот дроб или кардиоваскуларни заболувања. Со оваа состојба се забележува висока концентрација на млечна киселина во крвта.
Водечките знаци се хипотензија, респираторна слабост, недостаток на мокрење.
Доцни компликации
 Наспроти позадината на долгорочен дијабетес мелитус, се појавуваат доцни компликации кои не се подложни на третман или бараат подолг третман. Со различни форми на болеста, последиците исто така може да варираат.
Наспроти позадината на долгорочен дијабетес мелитус, се појавуваат доцни компликации кои не се подложни на третман или бараат подолг третман. Со различни форми на болеста, последиците исто така може да варираат.
Значи, со првиот вид на дијабетес најчесто се развиваат дијабетичен синдром на стапалото, катаракта, нефропатија, слепило заради ретинопатија, срцеви заболувања и забни заболувања.Со IDDM, најчесто се појавува дијабетична гангрена, ретинопатија, ретинопатија, а васкуларните и срцевите патологии не се карактеристични за овој вид на заболувања.
Со дијабетична ретинопатија се зафатени вените, артериите и капиларите на мрежницата, бидејќи против позадината на хроничната хипергликемија, садовите се стеснуваат, поради што не добиваат доволно крв. Како резултат, се случуваат дегенеративни промени, а недостаток на кислород придонесува за фактот дека липидите и солите на калциум се дебагираат во мрежницата.
Ваквите патолошки промени доведуваат до формирање на лузни и инфилтрати, и ако има егзацербација на дијабетес мелитус, тогаш мрежницата ќе се одвои и некоја личност може да стане слепа, понекогаш се развива стаклестото крварење или глауком.
Невролошките компликации исто така не се невообичаени кај дијабетесот. Невропатија е опасна затоа што придонесува за појава на дијабетично стапало, што може да резултира во ампутација на екстремитетот.
Причините за оштетување на нервите кај дијабетес не се целосно разбрани. Но, се разликуваат два фактори: првиот е дека високата гликоза предизвикува оштетување на едемот и нервите, а вториот што нервните влакна страдаат од недостаток на хранливи материи кои произлегуваат од васкуларно оштетување.
Инсулин-зависен дијабетес мелитус со невролошки компликации може да се манифестира на различни начини:
- Сензорна невропатија - се карактеризира со нарушена сензација во нозете, а потоа и во рацете, градите и абдоменот.
- Урогенитална форма - се појавува кога се оштетени нервите на сакралниот плексус, што негативно влијае на функционирањето на мочниот меур и уретерите.
- Кардиоваскуларна невропатија - се карактеризира со чести палпитации.
- Гастроинтестинална форма - се карактеризира со нарушување на премин на храна низ хранопроводот, додека има откажување во подвижноста на желудникот.
- Невропатија на кожата - се карактеризира со оштетување на потните жлезди, поради што кожата е сува.
 Неврологијата кај дијабетес е опасна затоа што во процесот на нејзиниот развој пациентот престанува да чувствува знаци на хипогликемија. И ова може да доведе до попреченост или дури и смрт.
Неврологијата кај дијабетес е опасна затоа што во процесот на нејзиниот развој пациентот престанува да чувствува знаци на хипогликемија. И ова може да доведе до попреченост или дури и смрт.
Синдром на дијабетична рака и нога се јавува со оштетување на крвните садови и периферните нерви на меките ткива, зглобовите и коските. Ваквите компликации се случуваат на различни начини, сето тоа зависи од формата. Невропатичката форма се јавува кај 65% од случаите на СДС, со оштетување на нервите кои не пренесуваат импулси на ткивата. Во тоа време, меѓу прстите и ѓонот, кожата се згуснува и станува воспалена, а на неа се формираат подоцна чирови.
Покрај тоа, стапалото отекува и станува жешко. И поради оштетување на зглобните ткива и коскеното ткиво, ризикот од спонтани фрактури значително се зголемува.
Исхемичната форма се развива како резултат на слаб проток на крв во големите садови на стапалото. Ова невролошко нарушување предизвикува стапалото да стане постудено, да станат цијанотични, бледи и болни чиреви на неа.
Преваленцијата на нефропатија кај дијабетес е доста висока (околу 30%). Оваа компликација е опасна по тоа што ако не била откриена порано од фазата на напредување, тогаш таа ќе заврши со развој на бубрежна слабост.
Кај дијабетес тип 1 или тип 2, оштетувањето на бубрезите е различно. Значи, со инсулин зависна форма, болеста се развива акутно и често на млада возраст.
Во рана фаза, таквата компликација на дијабетес често се јавува без живописни симптоми, но некои пациенти сè уште може да доживеат симптоми како што се:
- дремливост
- оток
- грчеви
- срцева слабост
- зголемување на телесната тежина
- сувост и чешање на кожата.
Друга специфична манифестација на нефропатија е присуството на крв во урината. Сепак, овој симптом не се јавува често.
Кога болеста напредува, бубрезите престануваат да ги елиминираат токсините од крвта и тие почнуваат да се акумулираат во организмот, постепено да го трујат. Уремија е често придружена со висок крвен притисок и конфузија.
Водечкиот знак на нефропатија е присуството на протеини во урината, така што сите дијабетичари треба да направат тест за урина најмалку еднаш годишно. Неуспехот да се третира таква компликација ќе доведе до бубрежна инсуфициенција, кога пациентот не може да живее без дијализа или трансплантација на бубрег.
Срцевите и васкуларните компликации на дијабетес, исто така, не се невообичаени. Најчеста причина за ваквите патологии е атеросклероза на коронарните артерии кои го хранат срцето. Болеста се јавува кога холестеролот се депонира на васкуларните wallsидови, што може да резултира со срцев удар или мозочен удар.
Дијабетичарите се исто така повеќе склони кон срцева слабост. Нејзините симптоми се недостаток на здив, асцит и оток на нозете.
Покрај тоа, кај луѓе со дијабетес, компликација што често се јавува е артериска хипертензија.
Опасно е затоа што значително го зголемува ризикот од други компликации, вклучувајќи ретинопатија, нефропатија и срцева слабост.
Превенција и третман на дијабетични компликации
 Раните и доцните компликации се третираат на различни начини. Значи, за да се намали инциденцата на компликации на дијабетес кои произлегуваат во почетната фаза, потребно е редовно да се следи нивото на гликемија, а во случај на развој на хипогликемична или хипергликемиска состојба, да преземат соодветни мерки за третман на време.
Раните и доцните компликации се третираат на различни начини. Значи, за да се намали инциденцата на компликации на дијабетес кои произлегуваат во почетната фаза, потребно е редовно да се следи нивото на гликемија, а во случај на развој на хипогликемична или хипергликемиска состојба, да преземат соодветни мерки за третман на време.
Третманот за компликации од дијабетес тип 1 се заснова на три фактори на лекување. Прво на сите, потребно е да се контролира нивото на гликоза, која треба да се движи од 4,4 до 7 mmol / l. За таа цел, тие земаат лекови за намалување на шеќерот или користат инсулинска терапија за дијабетес.
Исто така е важно да се компензираат метаболичките процеси кои се нарушени како резултат на недостаток на инсулин. Затоа, на пациентите им се препишуваат алфа-липоична киселина и васкуларни лекови. И во случај на висока атерогеност, лекарот пропишува лекови кои го намалуваат холестеролот (фибрати, статини).
Покрај тоа, се третира секоја специфична компликација. Значи, со рана ретинопатија, индицирана е ласерска фотокоагулација на мрежницата или отстранување на стаклестото тело (витректомија).
Во случај на нефропатија, се користат лекови против хипертензија, а пациентот мора да следи посебна диета. Во хронична форма на бубрежна инсуфициенција, може да се изврши хемодијализа или трансплантација на бубрег.
Третман на компликации на дијабетес придружени со оштетување на нервите вклучува земање на витамини Б. Овие лекови го подобруваат спроведувањето на нервите во мускулите. Исто така, индицирани се и мускулни релаксанти како карбамазепин, прегабалин или габопентин.
Во случај на синдром на дијабетично стапало, се спроведуваат следниве активности:
- дозирана физичка активност,
- антибиотска терапија
- носење специјални чевли
- третман на рани.
Превенција на компликации на дијабетес мелитус е систематско следење на глициран хемоглобин и гликоза во крвта.
Исто така е важно да се следи крвниот притисок, кој не треба да биде повисок од 130/80 mm Hg.
Сепак, за да не се развие дијабетес со повеќе компликации, неопходно е да се спроведат рутински студии. Овие вклучуваат доплерографија на крвните садови, анализа на урина, крв, преглед на фундус. Исто така, индицирана е консултација со невролог, кардиолог и васкуларен хирург.
За да ја разредете крвта и да спречите проблеми со срцето, треба да земате Аспирин секој ден. Покрај тоа, на пациентите им се прикажани вежби за физиотерапија за дијабетес мелитус и придржување кон посебна диета, отфрлање на лоши навики.
Видеото во оваа статија зборува за компликациите на дијабетесот.
Зошто се развиваат компликации кај дијабетес
Причините за појава на истовремени заболувања зависат од видот на болеста. Во дијабетес мелитус тип I, компликациите се развиваат кога пациентот не администрира инсулин навремено.
Механизмот за развој на компликации:
- Количината на инсулин во крвта се намалува, а глукозата се зголемува.
- Постои силно чувство на жед, полиурија (зголемен волумен на урина).
- Концентрацијата на масни киселини во крвта се зголемува како резултат на масивна липолиза (дефект на маснотии).
- Сите анаболни процеси се забавуваат, ткивата веќе не се во состојба да обезбедат разложување на кетонските тела (ацетон формиран во црниот дроб).
- Постои интоксикација на телото.
Со дијабетес мелитус тип II (не зависен од инсулин), се појавуваат проблеми поради фактот што пациентите не сакаат да следат диета и не земаат лекови за намалување на шеќерот. Корекцијата на исхраната е задолжителна во третманот на хронична хипергликемија (вишок шеќер во крвта) и отпорност на инсулин (намалена чувствителност на клетките зависни од инсулин на дејството на инсулин).
Компликации од дијабетес тип 2 се јавуваат на следниов начин:
- Нивото на гликоза во крвта постепено се зголемува.
- Поради вишок шеќер, работата на внатрешните органи почнува да се влошува.
- Интрацелуларна хипергликемија се развива, што доведува до невротоксичност на гликозата (дисфункција на нервниот систем) и други болести.

Фактори кои го зголемуваат ризикот од компликации
Состојбата на пациентот ретко се влошува без причина. Фактори кои го зголемуваат ризикот од компликации на дијабетес:
- Генетска предиспозиција. Ризикот од развој на компликации кај пациент се зголемува 5-6 пати ако еден од неговите родители страдал од тежок дијабетес.
- Вишок тежина. Ова е особено опасно за заболување од тип 2. Редовното кршење на диетата доведува до зголемување на маснотиите во телото. Специфичните клеточни рецептори веќе не можат активно да комуницираат со инсулин, и со текот на времето нивниот број во ткивата се намалува.
- Пиење алкохол. Луѓето со сите форми на дијабетес ќе треба да се откажат од алкохолот. предизвикува хипогликемија, го намалува васкуларниот тонус.
- Неуспех во исхраната. Со дијабетес тип 2, забрането е да се јаде слатко овошје и храна што содржи брзи јаглени хидрати и транс масти (сладолед, чоколадо, маргарин, итн.). Со кој било вид на болест, не можете да јадете брза храна. „Инсулин“ дијабетичари треба целосно да ги елиминираат слатките од исхраната. Ако диетата не се следи, нивото на шеќер ќе се зголеми и нагло ќе падне.
- Недостаток на физичка активност. Занемарување на вежбање и физиотерапија доведува до забавување на метаболизмот. Производите за распаѓање се премногу долго во телото и го трујат.
- Хронично кардиоваскуларно заболување. Со хипертензија, корорнарна срцева болест, атеросклероза, се намалува подложноста на ткивата на инсулин.
- Стрес, силен психо-емоционален стрес. Адреналин, норадреналин, глукокортикоиди негативно влијаат на функцијата на панкреасот и производството на инсулин.
- Бременост Ткивата на женското тело помалку апсорбираат свој инсулин како резултат на активното производство на хормони.